




肺炎(pneumonia)是指终末气道、肺泡和肺间质的炎症,可由病原微生物、理化因素、免疫损伤、过敏及药物所致,其中以细菌、病毒感染最为常见。依据肺炎患病地点和时间的不同而分为社区获得性肺炎和医院获得性肺炎。
感染为肺炎最常见病因,如细菌、病毒、真菌、寄生虫等。一般在受凉、劳累、上呼吸道感染后发生,老年人尤其是有脑血管意外者误吸较为常见。除老人和儿童外,合并慢性基础疾病、肿瘤、长期服用免疫抑制剂等药物也是肺炎的易感人群。病毒感染引起的肺炎近年来有增多趋势。
肺炎大多呈急性病程,可因病原体、宿主免疫状态不同而有差异。
1.典型症状
咳嗽、咳痰,或原有呼吸道症状加重,伴或不伴胸痛。病变范围大者可有呼吸困难,呼吸窘迫。发热是最常见的全身症状,可伴有寒战或畏寒。高龄患者往往缺乏典型临床表现,常表现为精神不振等神志改变,食欲下降、活动能力减退等,需引起警惕。
2.查体
肺实变时叩诊浊音、语颤增强和肺部听诊可闻及支气管呼吸音或湿啰音等。并发胸腔积液者,患侧胸部叩诊浊音,语颤减弱,呼吸音减弱。合并感染性休克时可有低血压、四肢末梢湿冷。
1.实验室检查:
(1)血常规:细菌感染患者常表现为外周血白细胞计数和(或)中性粒细胞比例增加。老年体弱者白细胞计数可不增高,但中性粒细胞百分比高,可有核左移或胞质内出现中毒颗粒。支原体、衣原体和病毒所导致的肺炎白细胞很少升高。
(2)C反应蛋白:肺炎进展的敏感标志物之一,持续高水平或继续升高则提示抗菌治疗无效或出现并发症(如脓胸、脓毒血症)。
(3)其他检查:血氧饱和度检查、动脉血气分析、降钙素原、肝肾功能检查有利于对病情的严重程度进行评估。
2.胸部影像学:诊断肺炎、判断病情严重程度、推测致病源、评估治疗效果的主要依据。
1.新近出现的咳嗽、咳痰或原有呼吸道疾病症状加重,伴或不伴脓痰、胸痛、呼吸困难及咯血。
2.全身症状:发热。
3.体征:肺实变体征和(或)肺部听诊闻及湿啰音。
4.血常规:外周血白细胞计数>10×10 9 /L或<4×10 9 /L,伴或不伴细胞核左移。
5.胸部影像学检查:显示新出现的斑片状浸润影、叶或段实变影、磨玻璃影或间质性改变,伴或不伴胸腔积液。
满足第5条及第1~4条中任何1项,并除外肺结核、肺部肿瘤、非感染性肺间质性疾病、肺水肿、肺不张、肺栓塞、肺嗜酸性粒细胞浸润症及肺血管炎等后,可建立临床诊断。
6.符合下列1项主要标准或≥3项次要标准者,可诊断为重症肺炎,应当密切观察并向上级医院转诊。主要标准:①需要气管插管行机械通气治疗;②脓毒症休克经积极液体复苏后仍需要血管活性药物治疗。次要标准:①呼吸频率≥30次/分;②氧合指数≤250mmHg(1mmHg=0.133kPa);③多肺叶浸润;④意识障碍和(或)定向障碍;⑤血尿素氮≥7.14mmol/L;⑥收缩压<90mmHg,需要积极的液体复苏。
肺炎应与急性气管-支气管炎、肺结核、肺癌、急性肺脓肿和肺血栓栓塞症等相鉴别。
首先推测可能的病原体及耐药风险,参考年龄、发病季节、基础病和危险因素、症状或体征、胸部影像学(Ⅹ线胸片或CT)特点、实验室检查、病情严重程度等,见表3-1。初始治疗改善后又恶化,病情进展,生命体征不稳定,在评估转运风险后及时转诊上级医疗机构。
表3-1 不同病原体引起的肺炎鉴别诊断

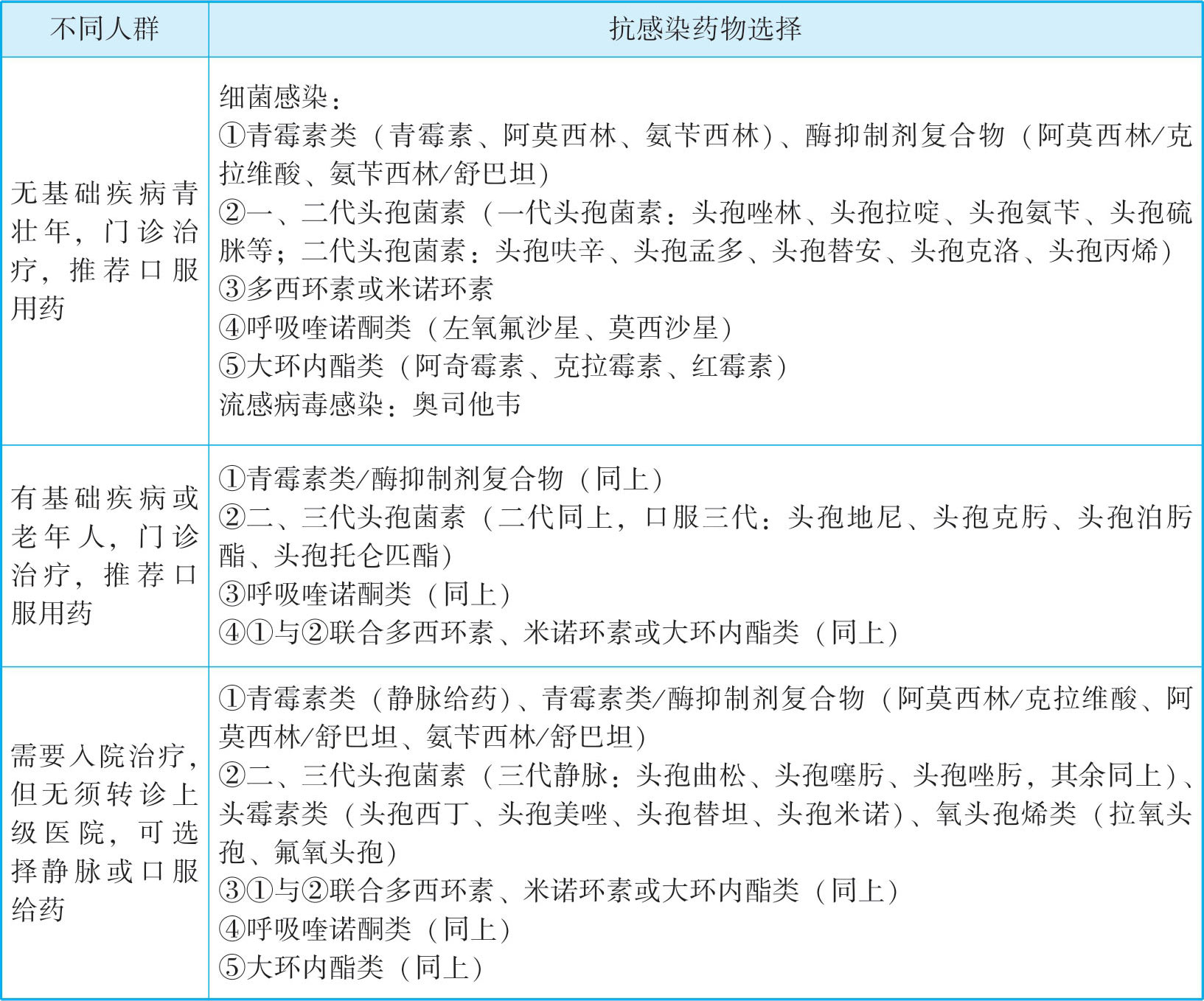
1.抗感染治疗
乡村医疗机构肺炎的治疗需根据病情严重度、治疗场所、年龄、基础疾病等决定初始抗感染药物的使用(表3-2)。
表3-2 不同人群社区获得性肺炎初始经验性抗感染治疗
2.其他治疗
针对病原体的抗感染治疗外,氧疗、雾化、化痰、补液、营养支持以及物理治疗等辅助治疗也是必要的。需定时监测患者体温、呼吸频率、脉搏、血压和精神状态情况。
肺炎属中医学中“风温肺热病”范畴,治疗以祛邪扶正为大法。祛邪则当分痰、热、毒、瘀、腑实,以痰、热、毒为主,佐以活血、通腑。扶正则分益气养阴或补益肺脾。
1.辨证论治
(1)实证类
1)风热袭肺证
症状:发热,恶风,鼻塞、鼻窍干热、流浊涕,咳嗽,干咳,痰白或黄、质黏,舌苔薄白干,脉数。
治法:疏风清热,清肺化痰。
方药:银翘散(《温病条辨》)加减:金银花15g,连翘15g,炒苦杏仁9g,前胡10g,桑白皮10g,黄芩9g,芦根18g,牛蒡子9g,薄荷9g(后下),桔梗9g,甘草8g。
中成药:疏风解毒胶囊、柴石退热颗粒。
2)外寒内热证
症状:发热,恶寒,无汗,咳嗽,舌质红、舌苔黄或黄腻,脉数。
治法:疏风散寒,清肺化痰。
方药:麻杏石甘汤(《伤寒论》)合清金化痰汤(《医学统旨》)加减:麻黄5g,荆芥10g,防风10g,生石膏20g(先煎),炒苦杏仁9g,知母10g,瓜蒌10g,炒栀子9g,桑白皮10g,黄芩9g,桔梗10g,陈皮10g,炙甘草6g。
中成药:连花清瘟胶囊(颗粒)。
3)痰热壅肺证
症状:咳嗽,痰多,痰黄,痰白干黏,胸痛,舌质红、苔黄腻,脉滑数。
治法:清热解毒,宣肺化痰。
方药:贝母瓜蒌散(《医学心悟》)合清金降火汤(《古今医鉴》)加减:瓜蒌10g,浙贝母9g,生石膏20g(先煎),炒苦杏仁9g,知母10g,连翘9g,鱼腥草10g,黄芩9g,炙甘草6g。
中成药:痰热清注射液、清肺消炎丸、热毒宁注射液。
(2)危重症类
1)热陷心包证
症状:咳嗽甚则喘息、气促,身热夜甚,心烦不寐,神志异常,舌红绛,脉滑数。
治法:清心凉营,豁痰开窍。
方药:清营汤(《温病条辨》)合犀角地黄汤(《备急千金要方》)加减:水牛角20g(先煎),生地黄15g,玄参9g,麦冬9g,赤芍9g,金银花9g,连翘9g,黄连4.5g,炒栀子9g,天竺黄9g,丹参10g,石菖蒲10g。若痰热偏甚者,可选清金化痰汤加减。
中成药:醒脑静注射液、血必净注射液。
2)邪陷正脱证
症状:呼吸短促,气短息弱,神志异常,面色苍白,大汗淋漓,四肢厥冷。偏于阴竭者可见面色潮红,舌绛少津,脉细数或疾促;偏于阳脱者可见面色苍白,四肢厥冷,舌质淡,脉微细欲绝。
治法:益气救阴,回阳固脱。
方药:阴竭者以生脉散(《内外伤辨惑论》)加减:生晒参15g(单煎),麦冬10g,五味子10g,山茱萸10g,煅龙骨20g(先煎),煅牡蛎20g(先煎)。阳脱者以四逆加人参汤(《伤寒论》)加减:红参3g(单煎),制附子10g(先煎),干姜4.5g,煅龙骨20g(先煎),煅牡蛎20g(先煎),炙甘草6g。
中成药:参麦注射液、参附注射液。
(3)恢复期
1)肺脾气虚证
症状:咳嗽,气短,乏力,纳呆,食少,便溏,舌淡、边有齿痕,脉细弱。
治法:补肺健脾,益气固卫。
方药:参苓白术散(《太平惠民和剂局方》)加减:党参10g,茯苓10g,白术10g,莲子5g,白扁豆8g,山药10g,炒苦杏仁10g,陈皮10g,枳壳10g,白豆蔻5g,炙甘草6g。
中成药:玉屏风颗粒、六君子丸。
2)气阴两虚证
症状:咳嗽,无痰或少痰,气短,乏力,舌体瘦小、苔少,脉沉细。
治法:益气养阴,润肺化痰。
方药:生脉散(《内外伤辨惑论》)合沙参麦冬汤(《温病条辨》)加减:太子参15g,沙参9g,麦冬10g,五味子5g,川贝母10g,百合10g,山药10g,玉竹10g,桑叶9g,天花粉4.5g,地骨皮9g,炙甘草6g。
中成药:生脉饮口服液、养阴清肺丸。
2.中医特色疗法
穴位贴敷:常用药物有大黄、黄连、黄芩、黄柏、细辛等,贴敷穴位以肺俞(双)、风府穴为主。
肺康复包括运动训练、呼吸肌力训练、气道廓清训练等非药物治疗方式。能降低炎症指标水平,改善患者通气,提高治疗总有效率,应在恢复期进行。
1.肺炎的严重程度可结合CRB-65评分标准进行评估(表3-3)。
表3-3 CRB-65评分

如果患者CRB-65评分≥1分或病情超出了所在医疗机构的诊治能力,应与患者及家属及时沟通,在考虑和权衡转运风险后转上级医院继续诊治。
2.当患者出现以下情况,应当紧急转诊。
(1)符合重症肺炎诊断标准。
(2)病情危重的不明原因肺炎。
(3)初始治疗失败,生命体征不稳定。
1.避免受凉、淋雨、劳累、酗酒、吸入刺激性及有毒有害气体,有效控制原有慢性疾病。
2.预防接种疫苗,我国已上市23价肺炎链球菌多糖疫苗(PPV23)可有效预防侵袭性肺炎链球菌的感染,建议满足以下任一条件的人群接种:①年龄≥65岁;②伴有慢性疾病及免疫力低下;③长期居住养老院或其他医疗机构;④吸烟者。流感疫苗可预防流感发生或减轻流感相关症状,对流感病毒肺炎和流感继发细菌性肺炎有一定的预防作用,且适用人群广泛。