




意识是指大脑的觉醒程度,是中枢神经系统对自身和周围环境进行感知、理解,并对内、外环境刺激做出有意义应答反应的能力,主要通过语言、躯体运动和行为等表达出来。这种应答能力的减退或消失就是不同程度的意识障碍。急性意识障碍是常见急症,其病因复杂,且往往导致生命危险,因此,要对意识障碍患者进行快速、系统的检查,对潜在疾病和发展预后进行判断,迅速采取诊治措施,避免脑组织造成更为严重或不可逆的损害。
意识障碍的分类:①以觉醒度改变为主的意识障碍,包括嗜睡、昏睡、昏迷(浅昏迷、中度昏迷、深昏迷);②以意识内容改变为主的意识障碍,包括意识模糊、谵妄状态;③以意识范围改变为主的意识障碍,包括蒙胧状态、漫游性自动症;④特殊类型的意识障碍:包括最低意识状态、去大脑皮质状态、植物状态。
昏迷和晕厥皆是意识障碍的主要内容。昏迷是最严重的意识障碍,表现为意识完全丧失,对内、外界刺激不能做出有意识的反应,随意运动消失,生理反射减弱或消失,出现病理反射,是急诊科常见的急症之一,应及时做出判断和处理。中医古代文献中,昏迷常称为“神昏”“昏蒙”“昏愦”“昏谵”等,亦可见于内伤杂病中的“中风”“厥脱”“癫痫”等病证。晕厥(syncope)是由于短暂的全脑组织缺血导致大脑抑制状态,出现的短暂意识丧失和身体失控。其特点为发生迅速的、短暂的、自限性的并且能够完全恢复的意识丧失,又称昏厥。晕厥属中医“厥证”范畴。轻者一般在短时间内苏醒,重者昏厥时间较长,严重者可一蹶不复而导致死亡。《内经》《伤寒论》《景岳全书》等均有关于“厥证”的相关论述。
1.重症急性感染 如败血症、肺炎、中毒型菌痢、伤寒、斑疹伤寒、恙虫病和颅脑感染等。一般表现为先发热然后有意识障碍。
2.颅脑非感染性疾病 如①脑血管疾病:出血性、缺血性和高血压脑病等;②脑占位性疾病:脑肿瘤、脑脓肿等;③颅脑损伤:脑外伤等。
3.内分泌与代谢障碍 如尿毒症、肝性脑病、肺性脑病、甲状腺危象、甲状腺功能减退、糖尿病性昏迷、低血糖、妊娠中毒症等。患者多有基础疾病进而突然出现意识改变。
4.水、电解质平衡紊乱 如低钠血症、低氯性碱中毒、高氯性酸中毒等。
5.外源性中毒 如安眠药、有机磷杀虫药、氰化物、酒精和吗啡等中毒。一氧化碳中毒口唇呈樱红色。
6.物理性及缺氧性损害 如高温中暑、日射病、触电、高山病等。
影响意识最重要的结构是脑干非特异性上行网状激活系统,该部位受到损害则不能维持觉醒状态,出现意识障碍。由于脑缺血、缺氧、酶代谢异常等因素引起脑细胞代谢紊乱,从而导致网状结构功能损害和脑活动功能减退。意识有两个组成部分,即意识内容及其“开关”系统。意识内容即大脑皮质功能活动,急性广泛性大脑半球损害或压迫丘脑或中脑时,则可引起不同程度的意识障碍。“开关”系统不同部位与不同程度的损害,可发生不同程度的意识障碍。
1.感受外邪 外感时邪,蕴结化热,传变入里,或热结胃肠,邪热炽盛,扰及神明,而致神昏;或邪热入营,内陷心包;或风热闭肺,邪热壅滞上焦,热毒逆传心包;或传染疫毒,热毒炽盛,内陷心营;或猝冒秽浊之气,郁闭气机,清窍不利;或酷暑高温,热郁气逆,闭塞清窍等均可导致晕厥或昏迷。
2.饮食不节 嗜食酒酪肥甘,损伤脾胃,脾虚不运,湿聚成痰,痰湿内阻,或痰郁化热,痰热互结,上蒙清窍,神明不用,导致晕厥或昏迷。
3.五志过极 主要是指恼怒、惊骇、恐吓的情志变动,使心肝功能失调,心气不疏,肝失条达,心肝气郁而发晕厥;或因大怒而气血并走于上,以致气机突然逆乱,阴阳不相顺接而发厥证;或心火偏盛,肝阳暴亢,阴虚阳实,阳热上炎,或夹痰火,上扰清窍,令神明瞀乱而致昏迷。
4.久病、重病 久病脾肾阳虚,体内精微和水液的运化、输布功能发生严重障碍,产生水湿浊阴之邪,浊阴上犯,蒙蔽清窍,导致晕厥或昏迷;重病正气消耗,邪盛正衰,或邪已去而正将亡,元气耗竭,心神耗散,表现为阳气欲脱或真阴欲绝的昏迷脱证。
5.瘀血阻滞 头部受到撞击后,脑络损伤,导致气血逆乱,周流不畅,瘀血痹阻脑窍,或出血占据脑窍,神明失用,故见伤后晕厥或昏迷。或五脏功能障碍,气机运行失常,导致瘀血内生。瘀血内阻,闭阻经络,瘀塞心窍,使营卫不通,加之情志刺激,阴阳气血不能顺接而形成晕厥或昏迷。
意识障碍的形成与心、脑有关。心主神明,脑为元神之府,故凡病邪蒙蔽神明,或上扰清窍,或脏腑内伤导致心、脑受邪,窍络不通,以及阴虚阳脱,心神耗散均可导致昏迷。而厥证根据不同病因而有气厥、血厥、痰厥、暑厥、寒厥、酒厥、色厥、食厥等的不同,其病性概而言之,不外乎虚、实、寒、热几个方面。病位虽涉及五脏六腑,但与肝的关系尤为密切。
本病病位在脑,涉及心、脾、肝、肾诸脏。发病初期,以瘀血内阻、痰浊蒙窍等实证为主;随着病程的延长,患者静卧不动,久卧伤气,病久多虚,后期则以气虚血瘀、精气不足等虚证为主;但痰浊瘀血贯穿疾病始终。
1.嗜睡 是程度最浅的一种意识障碍,患者精神萎靡,动作减少,表情淡漠,经常处于睡眠状态,给予较轻微的刺激或呼唤即可被唤醒,醒后意识活动接近正常,醒来后能正确回答和做出各种反应。但对周围环境的鉴别能力较差,反应迟钝,刺激停止后又复入睡。各种生理反射存在,生命体征无改变。
2.昏睡 处于较深睡眠,接近人事不省的意识状态。一般外界刺激不能被唤醒,不能对答,较强烈刺激(如压迫眶上神经、摇动患者身体等)可被唤醒,醒后答话模糊或含糊不清,当刺激减弱后很快进入睡眠状态。
3.昏迷 意识活动完全丧失,对外界各种刺激或自身内部的需要不能感知。可有无意识的活动,任何刺激均不能被唤醒。按刺激反应及反射活动等可分为以下三度:
(1)浅昏迷: 意识丧失、随意活动消失,可有自发动作。对强烈的疼痛刺激可见有痛苦表情、呻吟、防御动作、呼吸加快等,各种生理反射(吞咽、咳嗽、角膜反射、瞳孔对光反应等)存在,体温、脉搏、呼吸多无明显改变。
(2)中昏迷: 对各种一般刺激均无反应,对强烈疼痛刺激可出现防御反射。眼球无运动,角膜反射减弱、瞳孔对光反射迟钝,呼吸减慢或增快,脉搏血压也可有改变,大小便潴留或失禁,可伴有或不伴有四肢强直性伸展。
(3)深昏迷: 全身肌肉松弛,强烈的疼痛刺激也不能引出逃避反应。眼球固定、瞳孔显著扩大,瞳孔对光反射、角膜反射、眼前庭反射、吞咽反射、咳嗽反射、跖反射等全部消失。病理反射持续存在或消失。可有呼吸不规则、血压下降、大小便失禁等。
1.意识模糊 为意识水平下降的一种状态。基本的反应、简单的精神活动仍然保持,但对客观环境的认识能力及反应能力轻度受损,注意力涣散、记忆力减退,对周围事物的理解和判断失常,表现在对时间、地点、人物的定向力完全或部分发生障碍。
2.谵妄状态 为意识模糊伴有知觉障碍(幻觉、错觉)和注意力丧失。精神运动性兴奋是突出的症状,常烦躁不安、活动增多、辗转不安、语无伦次、幻觉、错觉,激惹、焦虑、恐怖,对所有的刺激反应增强,而且很多是不正确的。可呈间歇性嗜睡,甚则彻夜不眠。
1.重症急性感染 是指各种严重感染引起的一种脑部症状反应,但不是病原体直接感染中枢神经系统。临床特点为:①有明显的前驱感染性疾病病史,如肺炎、痢疾等;②在原有疾病的高峰期出现神经系统症状、体征;③脑病症状与原有疾病的转归相一致;④必要的辅助检查排除脑炎、脑膜炎诊断;⑤发病机制主要为中枢神经系统的低氧血症、高碳酸血症。
2.颅内感染 细菌性、病毒性、结核性,以及其他特殊类型病原微生物所致的颅内感染均可导致意识障碍。临床特点为:①有前驱感染病史以及症状、体征,如受凉、咽痛、蚊虫叮咬等;②急性或亚急性起病;③有脑实质、脑膜受累的表现;④血常规及生化检查,脑脊液检查支持颅内感染诊断;⑤脑电图、头颅CT或MRI可出现异常改变;⑥血或脑脊液检查可测定病原抗体。
3.脑血管疾病 主要见于脑出血、蛛网膜下腔出血、脑梗死等。前两者临床特点为:①平素健康,突然起病,常有用力、咳嗽、情绪激动等诱因;②伴有颈项强直、颅内压增高征象;③严重者24h内出现高热、贫血以及神经系统症状、体征;④早期脑脊液检查有血性脑脊液,压力增高,36~48h变为黄色;⑤CT、MRI、MRA可发现颅内出血。后者则有突然发病或反复发病的病史;伴有肢体瘫痪、失语、复视、病理反射阳性等神经系统症状与体征;CT、MRI显示相应病灶。
4.癫痫 癫痫引起意识障碍主要见于癫痫持续状态、癫痫连续发作、边缘叶癫痫伴自动症或癫痫频繁发作时出现惊厥后脑损伤4种情况。有时癫痫发作与继发性颅内压增高互为因果,互相影响。临床特点为:①既往有癫痫病史;②意识障碍是在癫痫发作前后发生的,既可是癫痫发作的一个独立发作形式,也可是癫痫发作的一个组成部分;③意识障碍的同时,可有瞳孔、神经系统病理性体征;④EEG显示痫样放电;⑤CT或MRI、脑脊液检查可进行鉴别诊断。
5.颅脑外伤 一般比较容易诊断。临床特点为:①有明确的颅脑外伤病史,多发生于脑震荡、脑挫裂伤时;②完整的查体可见颅脑外伤的证据;③有不同程度的意识障碍;④CT、MRI、EEG、颅骨X线片可发现颅脑病变的部位及性质;⑤严重的颅脑外伤可出现头皮损伤、颅骨骨折、颅内出血等表现,易留有神经系统永久后遗症。
6.颅内肿瘤 因肿瘤部位、性质及生长速度不同而表现出不同程度的意识障碍。急性发展的肿瘤随肿瘤的迅速生长和颅内压增高逐渐出现由浅而深的意识障碍。当肿瘤较小或尚未出现明显的颅内压增高时多由于肿瘤伴发颅内出血而迅速出现意识障碍。临床特点为:①具有颅内压增高征象;②具有神经系统定位阳性体征;③有意识障碍和其他精神症状;④脑脊液、EEG、CT或MRI检查可确定肿瘤的部位和初步推测肿瘤的性质。
7.内分泌 主要见于糖尿病及各种危象,如甲状腺功能亢进、甲状腺功能低下、肾上腺皮质功能减退、垂体前叶功能减退等。甲状腺功能亢进危象者既往有甲亢病史,诱因可能是感染、发热、腹泻、停药或漏服药物,临床主要表现为高热、面红、大汗淋漓、心率快、血压增高。甲状腺功能低下危象一般多见于既往诊断为甲低或没有确诊突然发病的患者,诱因为合并严重感染、突然停药、寒冷等。临床表现为低体温、低血压、心动极度过缓、脑乏氧(由于血流不足导致)、一氧化碳中毒而出现意识障碍。急性肾上腺危象可见于不同年龄者,诱因主要为感染、手术、突然停用激素药或遇有严重应激反应时。临床表现为既往有肾上腺皮质功能减退,没有确诊者多有皮肤皱褶处、黏膜黝黑,消瘦等症状;发病时出现恶心、呕吐、呼吸急促、末梢发凉、低血压、脱水、高热、休克、甚至昏迷。糖尿病酮症酸中毒时现深大呼吸、脱水、心率增快,血压早期增高,晚期降低,严重时昏迷。
8.遗传代谢病 常见的病因为:①尿素循环酶缺陷所致高氨血症;②有机酸血症;③糖原异生缺陷;④线粒体脂肪酸氧化异常等。遗传代谢病可通过血、尿氨基酸及有机酸分析,DNA分析,皮肤、肌肉、肝脏活检进行鉴别。
9.中毒 引起意识障碍的中毒病因常见于以下几种:①医用药物中毒:抗精神病药、抗焦虑药、抗躁狂药、抗抑郁药、镇痛麻醉药、镇静催眠药、中枢兴奋药、抗胆碱药、激素类药、抗结核药、呼吸中枢兴奋药及致幻药等;②急性酒精中毒后出现酩酊状态、意识蒙胧状态、谵妄状态甚至昏迷;③有机磷中毒;④急性工业物质中毒:铅、锰、汞、锌、砷、苯、二氧化硫、一氧化碳、氰化物等;⑤食物中毒:有大量服用、接触、吸入、食用某些物质史;起病急骤,有不同程度意识障碍,并可持续数小时或数天;有中毒物质特有的躯体或神经系统症状和体征;相应实验室化验测定可发现中毒物质;高度怀疑某种物质中毒时给予特异的拮抗剂治疗有效。
1.发作情况 了解起病方式及缓急、是否有明确的诱因及病因(如感染、中毒、药物、理化、外伤等)、发病时的伴随症状。
2.既往史 有无颅脑、心、肝、肾、肺、内分泌慢性疾病病史。
3.体格检查 生命体征如体温、脉搏、呼吸、血压;应做全面的体格检查,并重点检查神经系统如颅神经、肢体定位体征、脑膜刺激征、病理反射、瞳孔;有无水肿、脱水、黄疸、发绀、出血点;头部有无外伤;呼出的气味等。
4.辅助检查 血常规、尿常规、便常规、血气分析,肝肾功能、电解质、血糖、甲状腺功能检查,心电图、脑电图、头颅CT或者MRI,必要时脑脊液检查。
意识障碍诊断流程见图3-5。
1.急性期
人事不省,躁扰不宁,高热,或半身不遂,或项强抽搐,脉弦、沉实有力为实证;神志昏聩,二便自遗,脉微欲绝为虚证;伴面色
 白,唇舌无华为亡阳证;伴面红身热,唇舌干燥皴裂,口干欲饮为亡阴证。
白,唇舌无华为亡阳证;伴面红身热,唇舌干燥皴裂,口干欲饮为亡阴证。
2.恢复期 多有情志异常诱因,头痛眩晕,昏仆欲倒,脉弦细为肝气不疏;喉间痰鸣漉漉,胸脘憋闷,苔白腻或黄腻,脉沉滑数为痰浊内阻;面赤唇紫,舌暗红,脉弦有力多为瘀血阻络;久病体虚,眩晕昏厥,面色萎黄,纳差,舌淡,边有齿痕,脉沉细微为脾气亏虚;面色苍白,口唇无华,自汗肢冷,舌质淡,脉芤或细数无力多为气血亏虚。
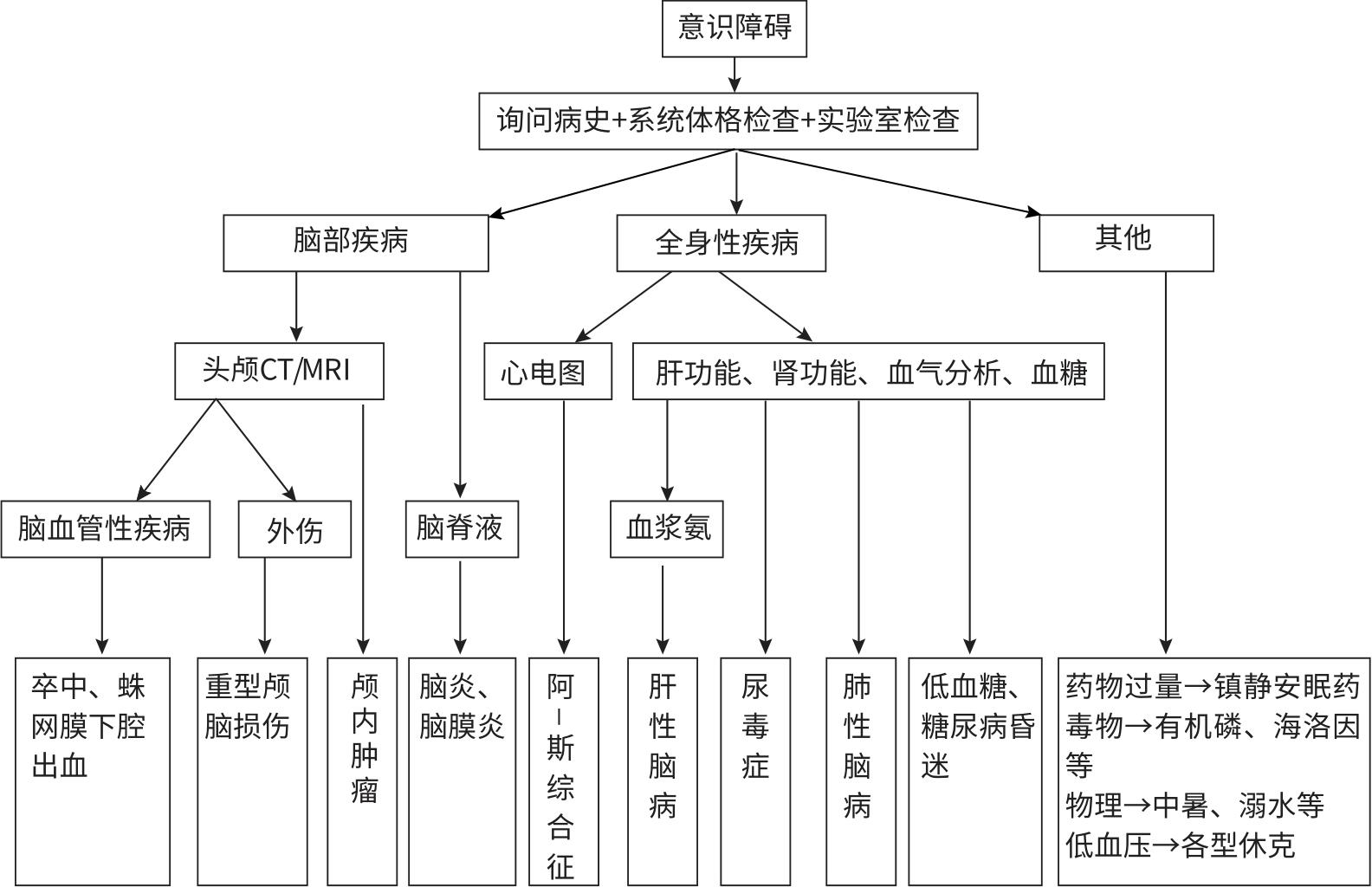
图3-5 意识障碍诊断流程图
在以意识障碍为主要表现的疾病中,急救处理是以稳定患者生命体征为首要救治目标;对于诊断明确的患者,在积极稳定生命体征的前提下,积极寻求病因,进行病因治疗。
(1)保持呼吸道通畅,防止患者因呕吐导致窒息,避免气道梗阻;吸氧,必要时行气管插管或气管切开行人工辅助通气。
(2)维持有效血液循环容量,避免因缺氧导致其他脏器进一步损害,针对不同病因采用补液扩容或使用升压药物如多巴胺、去甲肾上腺素等。
(3)对症治疗:颅内高压者给予降低颅内压药物,如20%甘露醇、呋塞米(速尿)、甘油果糖等降低颅内压等,必要时可行侧脑室穿刺引流;糖尿病酮症酸中毒、高渗性高血糖者予以0.9%生理盐水补充血容量,胰岛素泵入控制血糖;蛛网膜下腔出血者予控制血压、镇静、镇痛。伴抽搐或烦躁者用地西泮(安定)、苯巴比妥(鲁米那)等止搐、镇静。
2.病因治疗 如低血糖者立即给予50%葡萄糖40mL静注;动脉瘤破裂致蛛网膜下腔出血或脑出血可行介入栓塞等治疗;肺栓塞者可行溶栓治疗;颅内感染性疾病针对不同病原微生物给予抗菌治疗或抗病毒治疗。
一旦识别并确定为意识障碍,应立即启动相应的急救措施,中医治疗方面,中成药及针灸运用是主要的急救方式。
1.中药治疗 安宫牛黄丸、柴芩清宁胶囊、紫雪丹常用于热病,邪入心包,神昏谵语者;醒脑静注射液常用于气血逆乱,脑脉瘀阻者;生脉注射液或参麦注射液常用于气阴两虚,脉微欲脱者;参附注射液常用于阳气暴脱者;伴发热者可选用痰热清注射液、清开灵注射液等。
2.针灸治疗 常用穴有水沟(人中)、中冲、涌泉、足三里,水沟、中冲、足三里用毫针泻法,涌泉用平补平泻法。虚证者配气海、关元、百会,实证者配合谷、太冲,配穴按虚补实泻法操作。气海、关元、百会可用灸法。实证亦可选十二井穴、十宣、大椎行刺络法。耳针法可取耳穴神门、肾上腺、心、皮质下等。
意识障碍乃危急之候,当及时救治,醒神开窍是其主要治疗原则。急性期当豁痰、开窍、回阳、固脱;缓解期应按病情辨证治疗;对于失血过急过多者,还应配合止血、输血,以挽其危。
(1)痰热瘀闭证
主要证候:突然昏倒,不省人事,躁动不安,牙关紧闭,口噤不开,两手握固,面赤身热,痰涎壅盛,气粗口臭,二便自闭。舌质红,苔黄腻,脉弦滑数。
治法:清热化痰行瘀,开窍醒神。
方药:羚羊角汤配合灌服或鼻饲安宫牛黄丸。痰盛,可加服竹沥水20~30mL。热甚可加黄芩、栀子。
(2)痰蒙清窍证
主要证候:突发神昏,痰声辘辘,面白唇暗,静卧不烦,二便自遗,或周身湿冷。舌质暗淡,苔白腻,脉沉滑或沉缓。
治法:温阳化痰,醒神开窍。
方药:涤痰汤配合灌服或鼻饲苏合香丸。四肢不温,寒象明显,加桂枝;舌有瘀斑、瘀点,加桃仁、红花、川芎、地龙。
(3)瘀血阻窍证
主要证候:常发于头部受到撞击后或暴怒后突发晕厥或昏迷,面唇紫暗。舌有瘀点或瘀斑,脉弦涩或细涩。
治法:活血化瘀,通窍醒神。
方药:通窍活血汤加减。
(4)元气败脱证
主要证候:突然神昏,肢体瘫软,手撒肢冷汗多,重则周身湿冷,二便失禁,舌蜷缩,舌质紫暗,苔白腻,脉微欲绝。
治法:益气回阳固脱。
方药:参附汤。汗出不止加黄芪、煅龙骨、煅牡蛎;兼有瘀象者,加丹参、赤芍、当归。
(5)暑厥证
主要证候:发于暑热夏季,面红身热,突然昏厥,甚至谵妄。舌红干,脉洪数。
治法:开窍醒神,清暑益气。
方药:急用清开灵注射液,万氏牛黄清心丸或紫雪丹,继用白虎加人参汤加减。
(1)气虚血瘀证
主要证候:神昏,面色
 白,自汗,便溏,手足肿胀,舌质暗淡,有齿痕,舌苔薄白或白腻,脉沉细。
白,自汗,便溏,手足肿胀,舌质暗淡,有齿痕,舌苔薄白或白腻,脉沉细。
治法:益气活血,扶正祛邪。
方药:补阳还五汤加减。气虚明显者,加党参、太子参;血瘀重者,加穿山甲、水蛭、鸡血藤。中成药可选用八味芪龙颗粒。
(2)肝肾亏虚证
主要证候:神昏,手足瘫缓不收,或拘挛变形,肌肉萎缩。舌质淡红,脉细。
治法:补益肝肾。
方药:地黄饮子加减。肾阳虚加巴戟天、肉苁蓉;阳虚虚火上浮加制附子、肉桂。
(3)气血两虚证
主要证候:多有失血史,神昏,面色苍白,口唇无华,四肢震颤,自汗肢冷,目陷口张,呼吸微弱。舌质淡,脉芤或细数无力。
治法:补养气血。
方药:人参养营汤加减。自汗肤冷,呼吸微弱者,加附子、干姜;口干少津者,加麦冬、玉竹、沙参。