




产程图是以产程进展时间为横坐标,以宫口扩张及胎先露下降程度为纵坐标绘制的图表,同时合并了母胎状况和处理等附属表格,是各种分娩因素相互作用过程总的表现形式。通过绘制产程图,医护人员可以发现产程进展是否顺利,亦可借以估计分娩预后。产程图曾被赞誉为是现代产科治疗最重要的进展之一。WHO曾提倡将产程图作为产程处理的必须使用工具,并推荐其广泛应用于分娩中。2008年Lavender等通过系统评价发现应用产程图与否对围产结局没有影响,因此提出“不推荐产程图作为标准产程管理与保健的一部分常规管理”。据此2009年WHO不再推荐将产程图作为产程管理的常规工具。但缺乏临床经验的年轻或基层医护人员对如何观察产程进展、发现产程异常,因缺少可量化的客观标准,可能会导致严重的母儿不良结局。凌教授设计的伴行产程图,使产程的监测更简单、易行、实用,使医护人员能一目了然地观察产程进展,更易发现产程异常,及时判定分娩难易,及时对产程进行处理,改善母婴预后。因此针对年轻及基层医护工作者,产程图仍然是识别难产的重要手段。在产科教学中利用产程图进行分娩及难产教学,学生也更易于掌握。
Friedman于1954年首先回顾性分析了美国500例初产妇及500例经产妇的产程时限特征,将宫颈扩张规律及胎头下降规律用曲线方式描记,介绍了应用宫颈扩张曲线记录观察产程的经验,认为该曲线可以估计孕产妇的预后,形成了经典“S”形产程图雏形。1969年Friedman将计算机程序应用到产程研究中,进行了10 293例大样本病例的研究,形成了经典的产程图和产程分期,被称为Friedman产程曲线(图8.1)。1972年Philpott与Castle在此基础上引入了警戒线及处理线,并增加了产程干预措施的文字记录。我国在20世纪70年代末引入产程图概念,80年代凌教授发表相关研究结果,并将Friedman宫颈扩张与胎头下降交叉曲线改为两条平行曲线,形成了伴行产程图。2002年Zhang等应用现代统计学方法重新评估了1 329例头位、自然临产且母胎结局良好的初产妇产程曲线,发现跟Friedman的产程曲线有很大不同。2010年Zhang等提出具有良好母儿结局的现代自然临产分娩模式,其中包括产程划分、产程时限异常等不同概念,同时呈现了完全不同的产程图形式——阶梯式(图8.2)。随后Hoh等指出的Zhang等提出的产程图对产程延长临床预测性不强,并提出了另一种新的计算法——遗传控制算法(genetic algorithm,GA),重新定义分娩曲线相关参数,但此法也存在一定局限性,还需要大样本多中心临床研究进一步证实。
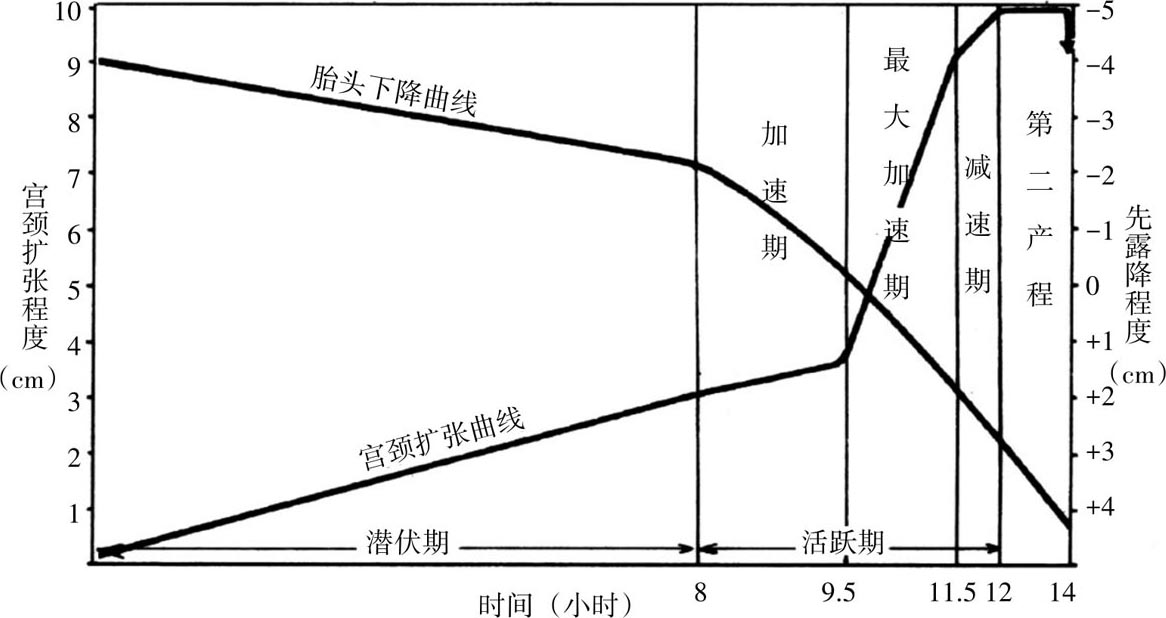
图8.1 Friedman产程曲线
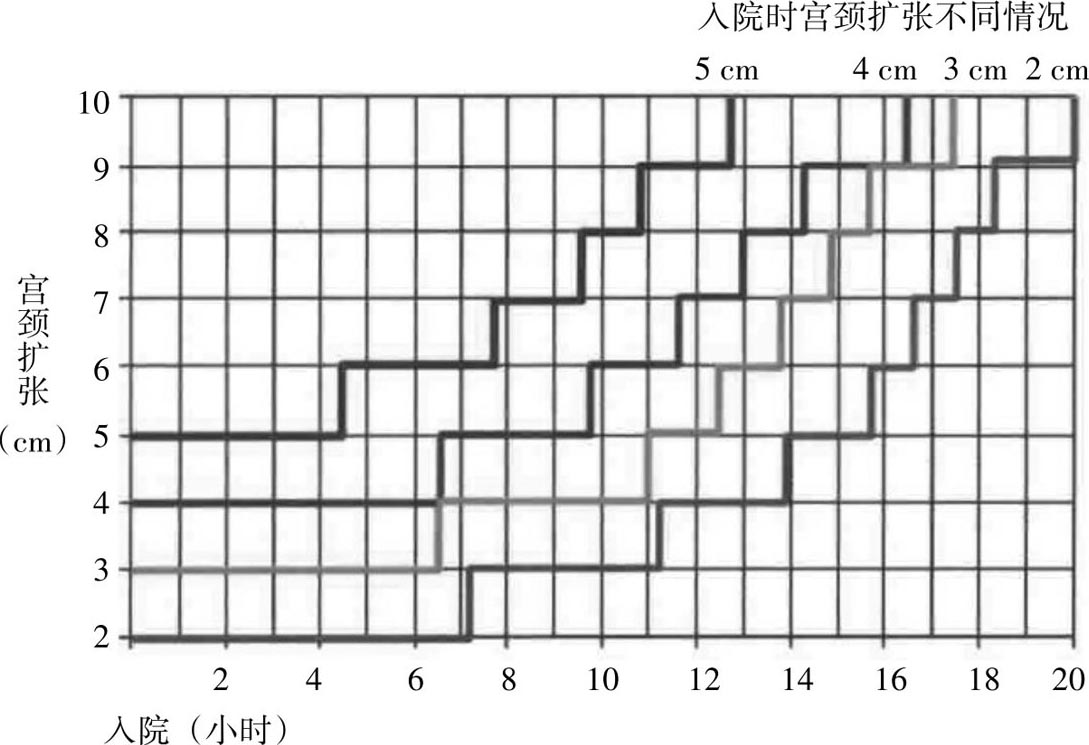
图8.2 Zhang新产程图
产程图表由两部分构成,上部是产程曲线,下部是附属表格,合称产程图表(图8.3)。
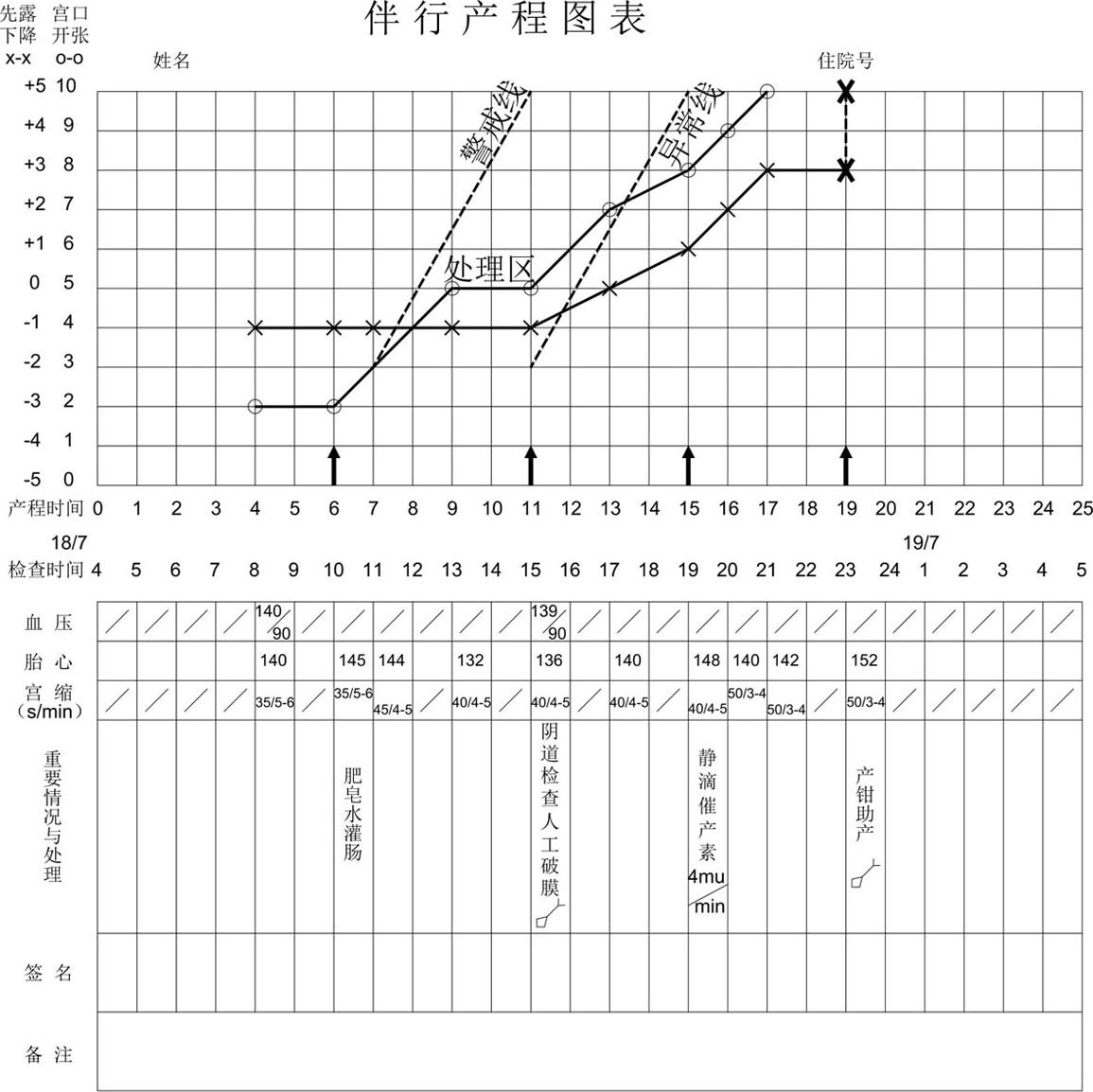
图8.3 产程图表
注:以↑表示重要处理开始时间,表示大小囟与矢状缝位置以示胎方位,……表示阴道助产。
产程曲线的描绘是在产程观察中,将每次阴道检查所得宫口扩张大小及先露高低的情况记录在坐标图上,用红色“○”表示宫口扩张程度,蓝色“×”表示先露高低情况,每次检查后用红线连接红“○”,用蓝线连接蓝“×”,绘成两条曲线。横坐标为时间,以小时为单位,纵坐标为宫口扩张及先露下降程度,以cm为单位。根据2条曲线伴行关系分为交叉型和伴行型产程图。交叉型中宫口扩张曲线自左向右、从下向上,先露下降曲线也自左而右,但从上向下(图8.4)。伴行型产程曲线图中两条曲线走向一致,均自左向右,从下向上(图8.5)。1978年凌教授团队设计的伴行产程图反映出在分娩过程中宫口扩张必然伴随胎先露不同程度下降的规律,两条曲线相近,更便于对比和使用警戒线与处理线,及时发现异常,因此更实用。产程图中的两条曲线为一个整体,胎先露下降曲线在诊断难产方面更为重要。
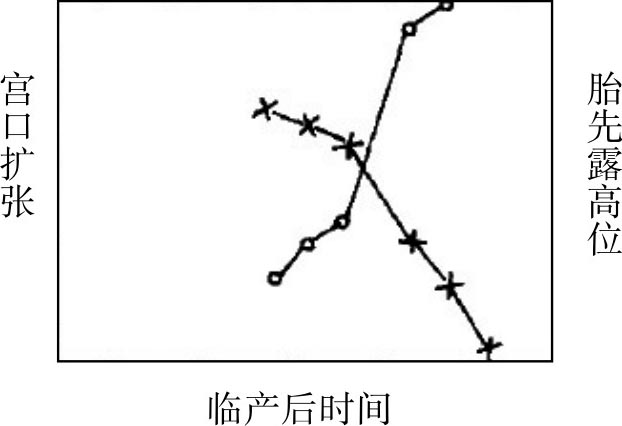
图8.4 交叉型产程曲线图

图8.5 伴行型产程曲线图
图表下部的表格记录了检查日期和时间、血压、胎心、宫缩等以及其他特殊发现和重要处理。绘产程图时应追溯确定临产时间,并把临产开始作为产程曲线的开始绘于产程图表之上。为排除假临产,建议当宫口扩张2 cm以上时才开始绘制产程图表。
Friedman把宫颈扩张曲线分为第一产程及第二产程,第一产程又分为潜伏期与活跃期,活跃期再分为加速阶段、最速阶段、减速阶段;先露下降曲线分为潜伏期、加速期和急速下降期。先露下降开始晚于宫颈扩张的活跃期,两条曲线的关系是:先露下降潜伏期相当于宫颈扩张潜伏期+活跃期的加速阶段,先露下降加速期相当于宫颈扩张活跃期的最速阶段,先露急速下降期相当于宫颈扩张活跃期减速阶段+第二产程(图8.6)。凌教授对重医附二院500例正常分娩产程曲线(表8.1)观察,未发现有明显加速阶段及减速阶段,只有在产程曲线异常时宫颈扩张活跃期加速阶段或减速阶段才变得明显。凌教授建议将伴行产程曲线分为潜伏期和活跃期,活跃期的开始是根据宫口扩张曲线活跃期开始确定,活跃期结束则以胎先露下降急速下降期结束确定。宫口扩张曲线活跃期结束,至胎先露急速下降期结束之间的一段产程时间为第二产程。
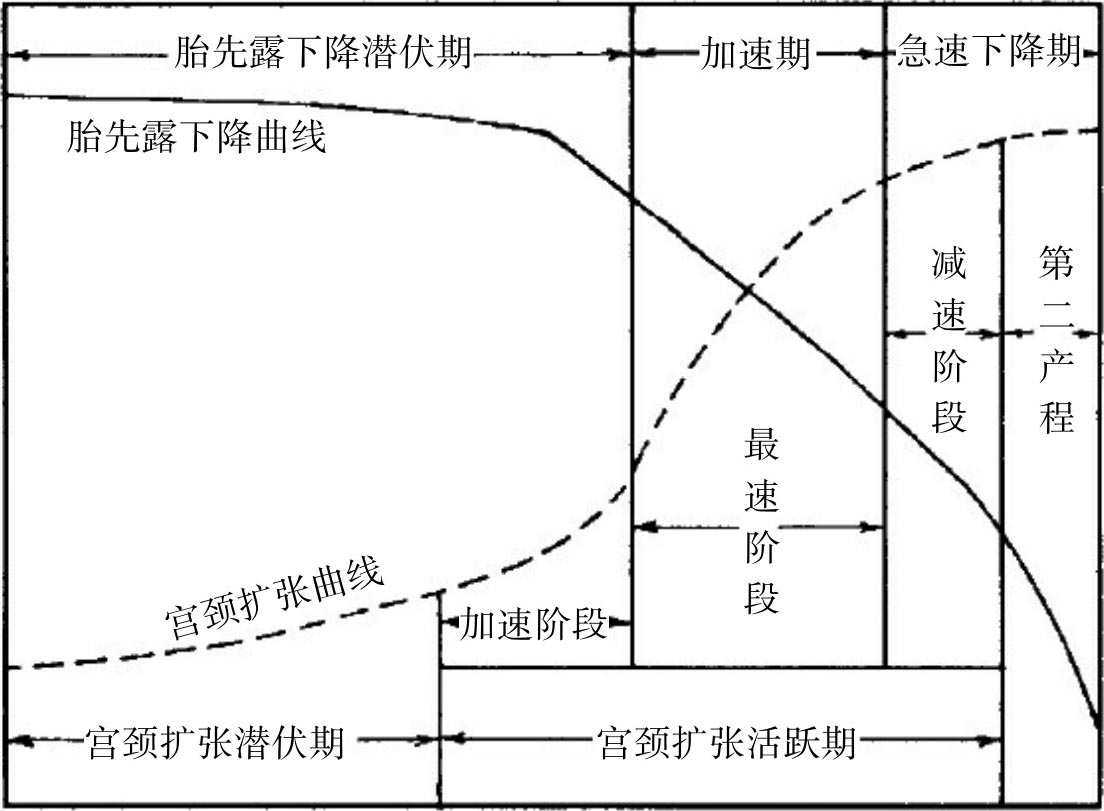
图8.6 Friedman宫颈扩张曲线与胎先露下降曲线分期的关系
表8.1 重医附二院500例头位分娩初产妇产程曲线各期平均值及限值
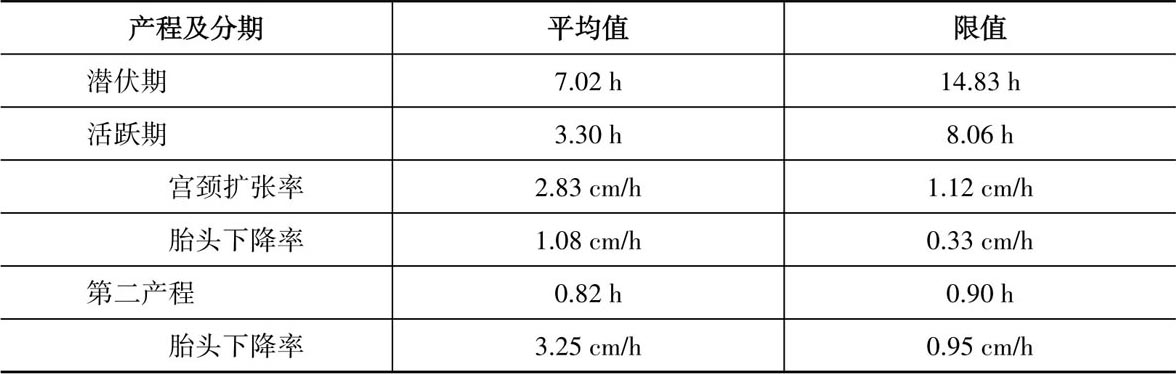
1972年Philpott介绍了在产程图上增加警戒线和处理线,为非洲基层产科工作人员制定的一个简单、明确的快速发现异常分娩风险的评估系统。其原理是根据活跃期宫口扩张率不得小于1 cm进行产程估算,如果孕妇入院时宫口扩张为1 cm,那么按宫口扩张率每小时1 cm计算,预计9 h后宫口将扩张至10 cm,因此在产程坐标图上1 cm与10 cm标志点之间画一斜行连线,作为警戒线,与警戒线相距4 h之处再画一条与之平行的斜线作为处理线,两线间为警戒区。产程曲线越过警戒线进入警戒区时提示分娩可能出现异常,警戒区的意义是在条件较差的边远地区,可有4h将孕妇转至有条件的医疗机构进行处理。在使用Friedman产程图时,临床上是以宫口扩张3 cm作为活跃期起点,因此可以在宫口扩张3 cm处取与之相距4 h的坐标10 cm处画一斜行连线作为警戒线。新产程情况下,可以考虑在宫口扩张4 cm处取与之相距4 h的坐标10 cm处画一斜行连线作为警戒线(图8.7)。多数学者观察,越过警戒线者大约1/2的病例需要进行处理,越过处理线者大都发生难产。因此凌教授建议把处理线改称异常线,超过警戒线者都应进行严密监测,积极查找可能引起难产的原因并处理。活跃期经过处理仍超过上限时,常提示难产因素不易纠正,需要再仔细检查、分析,并及时评估能否经阴道分娩。
图8.7 警戒线与异常线
1.异常产程类型
Friedman把异常产程分为4型9种,实际临床上同一产程中可以出现多种产程曲线异常,如活跃期宫颈扩张延缓可伴有胎先露下降延缓,并出现活跃期延长,因此产程曲线异常的临床表现错综复杂。目前国内将产程异常分为6种类型:①潜伏期延长:初产妇>20 h,经产妇>14 h;②活跃期延长:宫口扩张速率<0.5 cm/h;③活跃期停滞:破膜后宫口扩张≥6 cm,宫缩正常时宫口停止扩张≥4 h;宫缩欠佳时宫口停止扩张≥6h;④第二产程延长:非硬膜镇痛下,初产妇>3h,经产妇>2h;硬膜镇痛下,初产妇>4h,经产妇>3h;⑤胎头下降延缓:第二产程胎头下降速率初产妇<1.0cm/h,经产妇<2.0 cm/h;⑥胎头下降停滞:第二产程胎头下降停止>1 h。
2.异常产程图
在产程图中出现产程曲线异常提示孕妇有难产因素存在,需要及时进行仔细检查、分析及处理,经过处理产程进展可能改善,如果存在难产因素难以纠正,产程曲线即出现停滞、产程延长,严重者导致母儿不良结局。
应用产程图管理产程对估计分娩预后有一定价值。早在1954年Friedman就认为,从宫颈扩张曲线的形态可以估计分娩的预后。1972年Philpott提出通过画警戒线的方法来估计产程预后并进行处理。1976年Melmed提出活跃期加速早期宫口扩张率能较准确地预测分娩结局。1981年凌教授提出常见的异常伴行产程曲线有潜伏期延长、活跃期延长及活跃期停滞。活跃期停滞包括胎先露下降和宫口扩张同时停滞,宫口扩张延长和胎先露下降停滞。1986年凌教授提出潜伏期延长是难产最早的信号;潜伏期延长者的难产因素有巨大儿、胎方位异常、头位分娩总评分低等,回溯病例,这些因素难产组明显多于对照组,潜伏期延长者有50%伴有活跃期产程曲线异常,说明潜伏期延长者发生难产的可能性较大。
20世纪80年代王淑雯教授根据对分娩预后的研究,提出5种产程图形可作为临床鉴别顺产与难产图的方法,这5种产程图是:
①Ⅰ型,阴道自然分娩型:产程图曲线为正常者属于此型(图8.8)。
图8.8 Ⅰ型,阴道自然分娩型图
②Ⅱ型,可能自然阴道分娩型:产程曲线表现为单纯潜伏期延长,经积极寻找并排除隐蔽性难产因素后,积极采取支持疗法,多可由阴道自然分娩(图8.9)。
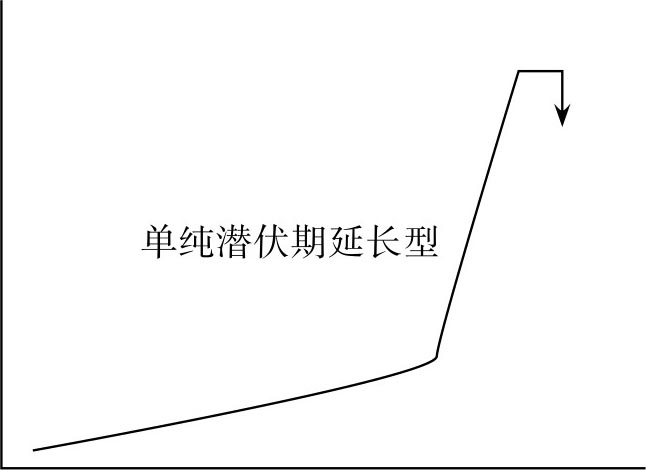
图8.9 Ⅱ型,可能自然阴道分娩型
③Ⅲ型,可能产钳分娩型:此型主要为活跃期延长(图8.10),包括两个亚型。出现此两亚型者均预示有产钳助产分娩的可能。应积极寻找原因,针对原因处理,经处理后多数可由阴道分娩,但需产钳助产机会较大。
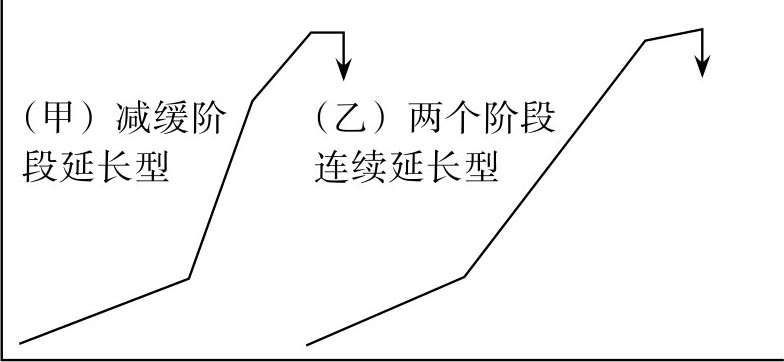
图8.10 Ⅲ型,可能产钳分娩型
④Ⅳ型,可能剖宫产分娩型:出现潜伏期延长合并其他阶段时限延长的产程曲线者,可能需行剖宫产,此型出现预示有部分产程曲线可能发展为活跃期停滞,如有不能纠正的难产因素存在,剖宫产概率增加(图8.11)。
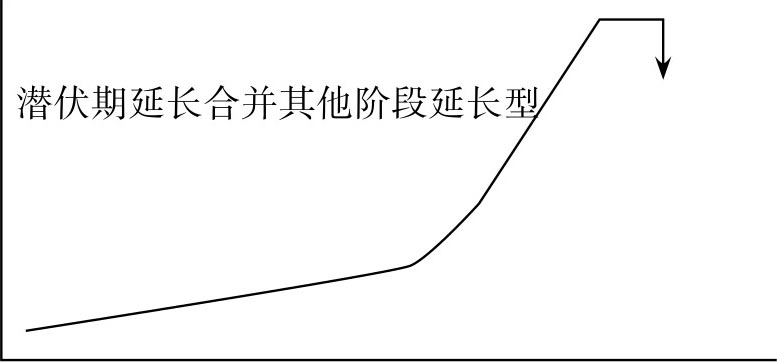
图8.11 Ⅳ型,可能剖宫产分娩型
⑤V型,剖宫产分娩型:此型包括产程曲线活跃期停滞及胎先露下降停滞两个亚型。两种图型的出现均提示分娩停滞,需行剖宫产(图8.12)。
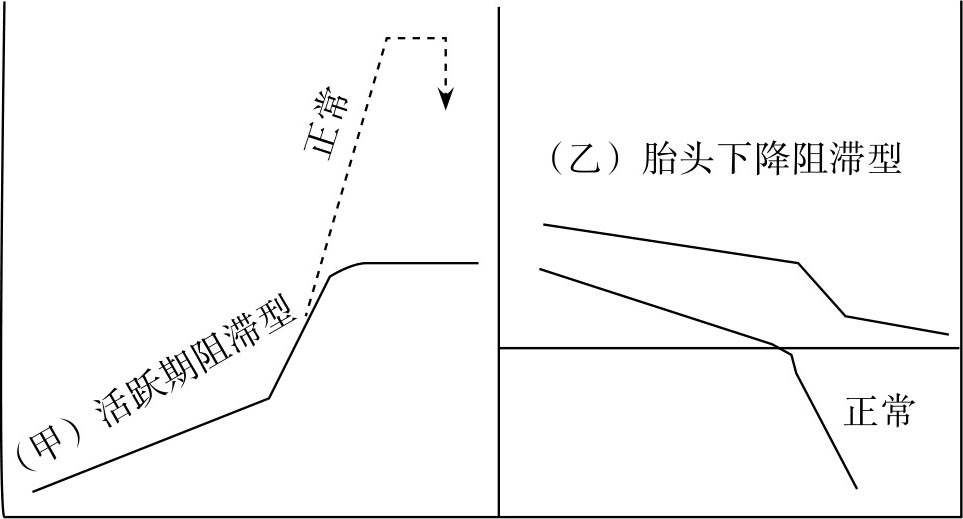
图8.12 V型,剖宫产分娩型
3.异常产程图的处理原则
(1)潜伏期异常(Ⅱ型产程图)
潜伏期异常的孕妇,常表现为烦躁、情绪不安,吃睡欠佳,不协调性宫缩乏力。新产程建议在潜伏期延长时,只要没有明显头盆不称,就应该给予产妇充分试产,不作为剖宫产指征。对于基层和年轻医生或助产人员来讲,处理临床问题时很容易陷入教条主义,造成严重的不良后果。因此当产程图提示有潜伏期延长倾向时,建议积极进行头位分娩评分,如果评分<10分,尤其要明确骨盆入口是否存在明显狭窄,是否存在子宫收缩力异常以及异常胎方位。如果潜伏期延长倾向是由于孕妇精神紧张或体力消耗引起,可给予镇静剂,如哌替啶100 mg肌注或吗啡10 mg肌注,行纠正电解质紊乱等对症处理。用镇静剂后,如宫缩消失则为假临产。若非假临产,一般使用镇静剂之后能使宫缩转为正常而进入活跃期。临床上如果使用镇静剂后,宫缩不消失、未改善,但为协调性宫缩乏力,宫口仍未继续扩张进入活跃期者,排除头盆不称后可给予缩宫素加强宫缩。使用缩宫素时必须要有专人守护,严密观察,根据母儿状况综合评估,若产程无进展则考虑剖宫产。对于潜伏期延长者应严格掌握剖宫产指征。
(2)活跃期异常(Ⅲ型产程图)
活跃期在整个产程中具有十分重要的地位,绝大多数难产都在此期表现出来,故应严密观察。新产程中活跃期停滞定义为当破膜且宫口扩张≥6 cm,若宫缩正常,宫口停止扩张≥4h;若宫缩欠佳,宫口停止扩张≥6h。但临床建议结合母儿状况综合评估,不可盲目等待。在进入活跃期后,胎头通常已经入盆,胎儿在盆底长时间受压,容易产生头皮水肿以及血肿,严重者可出现颅内出血等问题。因此当出现活跃期延长时就应积极查找原因,启动分级医疗评估,由高年资助产士、产科医生仔细行阴道检查,注意产力异常、头盆不称或胎方位异常。根据阴道检查结果,结合胎儿大小、先露高低及产力情况,进行头位分娩评分,慎重评估阴道分娩的可能性,如无剖宫产的指征,胎膜未破者可行人工破膜,观察仍无进展又伴继发性宫缩乏力者,可用小剂量缩宫素静脉滴注改善产力。经以上处理,宫口仍不能开全,建议以剖宫产结束分娩。
(3)第二产程异常
宫口开全后胎先露下降延缓或(和)停滞,多发现于中骨盆平面受阻,往往导致第二产程延长。凌教授研究发现,初产妇第二产程平均值为0.82 h,限值为2.90 h,与新产程时限基本一致。新产程对于有分娩镇痛者的第二产程延长定义为初产妇4h,经产妇3h。对于低年资医护人员,要充分把握第二产程延长时限,同时结合胎先露下降异常,特别是母儿状况综合评估(如:是否发热、羊水性状、胎心变化等)并进行处理。因为第二产程延长可导致胎儿宫内窘迫发生率升高及不良母儿结局。因此,第二产程中产程图出现胎先露下降延缓或停滞时应及时进行阴道检查,发现有明显头盆不称者,不宜阴道分娩;如果无明显头盆不称,为持续性枕后位或枕横位伴继发性宫缩乏力者,可考虑静脉滴注缩宫素,处理后胎头骨质部在短期内能下降至“+3”或以下,且无明显颅骨重叠,胎方位为枕前位,胎头矢状缝在骨盆出口前后径上或接近骨盆出口前后径时可考虑阴道助产,否则尽快剖宫产结束分娩。使用缩宫素后胎先露虽达“+3”,但若胎头变形及颅骨重叠明显,胎头在耻联上仍可扪及者,建议剖宫产结束分娩,不可轻易行阴道助产。若经加强宫缩,胎方位仍为持续性枕后位或枕横位,可行徒手转胎方位;若徒手旋转失败,则行剖宫产结束分娩。
凌教授在产程图及头位分娩评分的具体应用中总结了很多经验,以方便临床医生更好地将两者结合起来使用。
1.何时记录产程图
临产时间确定后即应在产程图表上开始记录产程图。多数孕妇以宫缩每间隔5~6 min1次,持续30 s,宫缩强度使孕妇日间无法工作,夜间不能入睡,宫缩又不能被强镇静剂(如哌替啶、吗啡)抑制,且伴有宫颈管消退或(和)宫口扩张为临产指征。
2.记录产程图应注意的问题
(1)记录产程图起点从潜伏期开始。
(2)明确临产时间:孕妇若有宫缩,应仔细追问病史,分析判断临产时间。
(3)孕妇宫缩不规则,自称影响工作或睡眠,未能确定是否临产者可给予强镇静剂,若宫缩消失则为假临产,不应计入产程;宫缩转为规律且宫口在短期内扩张者,则应将前一段时间不能进行正常工作或睡眠的时间也计入产程;若宫缩不协调,每10 min有1~2次,又不能被强镇静剂阻断者也应定为临产,应将宫缩不规则的一段时间也计入产程,并高度警惕入口面狭窄的难产倾向。
(4)宫缩不规律者,在入院观察期未辨明情况前,可暂时将检查情况记录在产程观察记录中,供以后描绘产程图使用。
3.警戒线及异常线的临床意义
新旧产程图在产程曲线上的差异主要在活跃期宫口大小。警戒线与异常线是在产程进入活跃期时开始绘制,因此在新产程图中仍然适用。产程曲线越过警戒线者都应积极查找原因,进行干预,越过异常线者活跃期已超过8h,多数将发生难产。因此尽可能在产程曲线越过警戒线而未越过异常线之前抓紧处理。经过处理产程曲线仍超过异常线者,应结合母儿情况尽快结束分娩。
4.产程曲线异常发生早晚与处理和预后的关系
(1)潜伏期曲线异常
因临产时间节点未确定可能导致处理延误;对潜伏期有延长倾向者即应积极处理,对高龄初产妇或有宫颈手术史者应特别提高警惕。
(2)活跃期曲线异常
应进行骨盆内测量,了解中骨盆是否狭窄,再次评估是否存在头盆不称,是否存在胎方位异常。如头位分娩评分<10分,评估是否有可改变的因素,如产力、胎方位等,若经过相应处理能改善,评分≥10分,可考虑继续阴道试产;若无改善或根据处理后宫口扩张和胎先露下降情况,尽早决定是否需行剖宫产术。
(3)第二产程曲线异常
处理难度增加,母儿预后较差。产程延长,常出现继发性宫缩乏力,胎儿宫内窘迫。医护人员容易被宫口已开全及胎头变形水肿、胎先露低造成的假象所迷惑,使判断决策错误,盲目实施阴道助产,导致严重的母儿并发症。因此当第二产程时限超过1h时,必须关注胎先露骨质部分的下降情况、胎头是否严重塑形,不能只关注产程时间长短以及单纯根据胎头最低点评估胎头下降水平。
1.根据情况不同而决定头位分娩评分次数
(1)足月待产入院时作1次头盆评分,若出口平面头盆评分(骨盆+胎儿大小评分)≤5分者,需考虑选择性剖宫产。
(2)临产后产程进展正常,顺利分娩者,在分娩结束时再作1次回顾性总评分。
(3)产程出现异常时经阴道检查,明确胎方位并行骨盆内测量后校正头盆评分,作1次4项总评分,以决定是否可继续试产。总评分≥10分者可继续试产,试产过程中再次出现异常或拟行阴道助产时需再进行1次较精确的4项总评分,分娩结束后也应作1次回顾性总评分,并与产程中的评分对照比较,不断提高评分质量。
2.随时校正评分
评分应根据阴道检查、B超检查及缩宫素使用后的效果随时校正。
产程图异常提示产妇有难产倾向或已经出现难产,头位分娩评分法可协助判断难产形成的原因及其严重程度,两者互相配合,使头位难产的诊断及处理更为全面。因此产妇在产程中一旦出现异常,应及时进行阴道检查,将测得的骨盆径线、胎方位结合胎儿大小及产力强弱进行评分。总分≥10分者可继续试产,总分<10分但有可变因素存在、有希望加分者,应抓紧时机积极处理,短期试产;无可变因素存在、无希望加分者应考虑剖宫产。下面以一些具体案例说明如何应用产程图及头位分娩评分法诊断与处理头位难产。
为了避免不良新生儿结局,目前试产过程中无法找到可能造成母儿严重不良结局的“试到底”的情况,因此以下案例中的前2例收录了《头位难产》(重庆出版社,凌萝达,顾美礼)中的案例。
【案例1:诊断处理延误,剖宫产结束分娩(图8.13)】
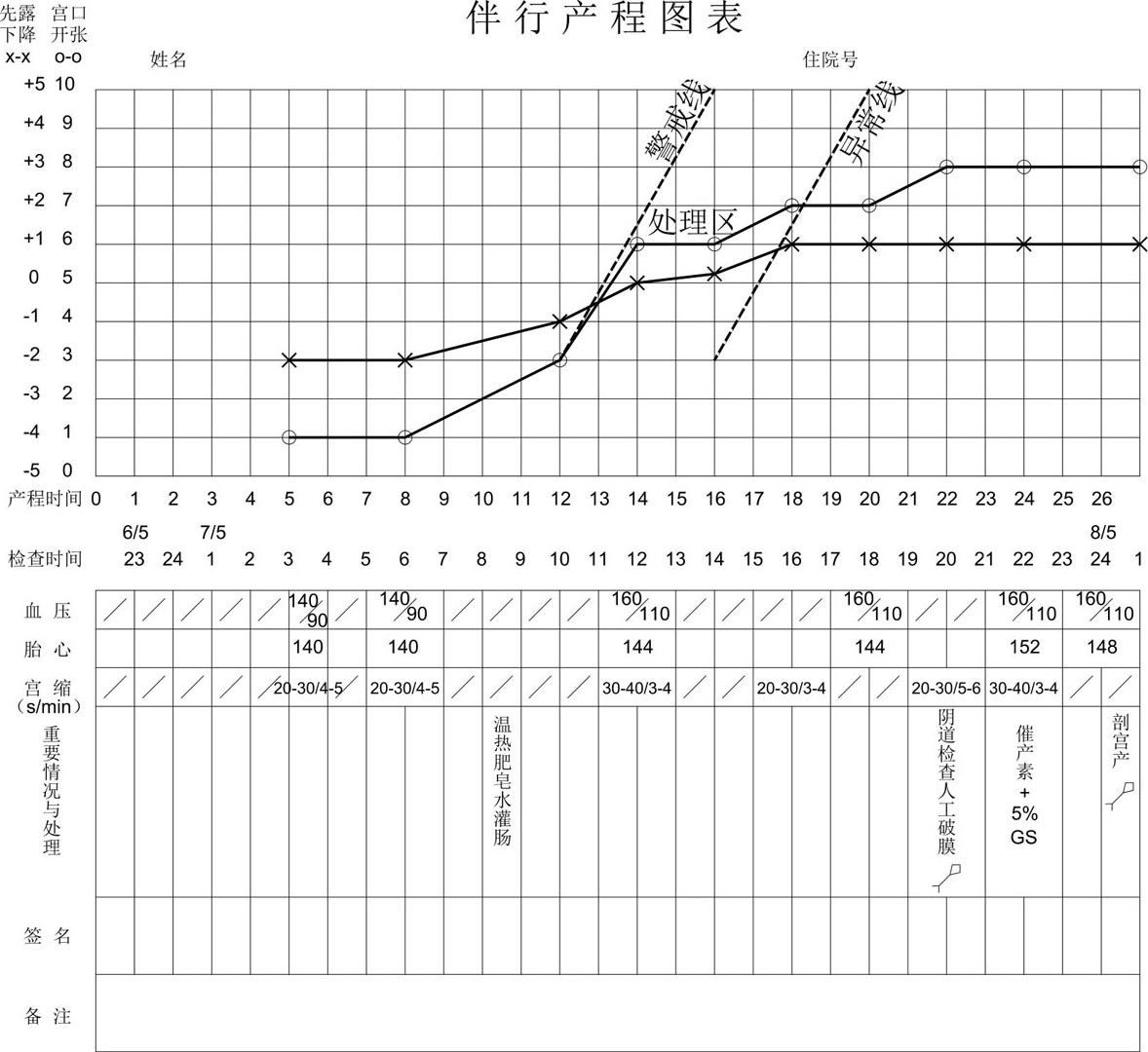
图8.13 案例1产程图
李某,G 2 P 0 ,27岁,妊娠40周,1965年5月6日晚10时开始规则宫缩,至次日晨3时宫缩4~5 min/次,每次持续20~30 s,入院待产。骨盆外测量值为24-26-18.5-8 cm,估计胎儿体重为3 300 g,头盆评分为7分,有阴道试产条件。5月7日晨6时复查宫颈口仍仅容指尖,胎头高位-2。产程无进展但未给予任何处理。晨8时予温热肥皂水灌肠,晨10时(临产12 h)宫颈口扩张至3 cm,进入活跃期,2 h后宫口扩张至6 cm,胎头下降至0位。但2 h后复查产程毫无进展,宫颈扩张阻滞,预示有较严重的难产,但未进行检查与处理。再2 h后宫颈口仅扩张1 cm,表现为扩张延缓,此时已达异常线,仍未予处理。2h后产程仍无进展。再2h后宫颈口扩张至8cm,至此宫颈口扩张阻滞加延缓已持续8h,胎头持续位于+1位已4h,临产22h才做阴道检查,人工破膜,胎方位为枕右后位,2 h后宫颈口扩张仍为8 cm,胎头仍位于+1位,开始用缩宫素,此时临产已24 h,孕妇极度疲惫,应用缩宫素后产力虽稍有改善,但产程毫无进展,至5月8日凌晨0:30施行剖宫产。新生儿体重为3 500 g,女婴。Apgar评分:1 min为6分,5 min为10分,新生儿轻度窒息。最后诊断为足月剖宫产,临界头盆不称,持续性枕后位,活跃期延长,滞产,新生儿轻度窒息。
若能使用产程图与头位分娩评分法,此例诊断与处理应更正如下:
5月7日凌晨3时入院已临产5h,宫颈口扩张为指尖,宫颈尚未完全容受,孕妇一夜未睡已显疲劳。对此类孕妇,入院即可给予哌替啶100 mg肌注,使孕妇休息数小时,最迟也应在入院后3h、宫口扩张仍为指尖时给予哌替啶肌注,因此时已临产8h,孕妇有潜伏期延长的倾向。临产16h处于处理区时宫颈口扩张阻滞已2h,预示有较严重的难产倾向,应立即行阴道检查、人工破膜及明确胎方位。人工破膜,即可明确为枕后位,2h后无进展即应加用缩宫素。如将人工破膜及缩宫素的应用分别提前6h,有可能争取由阴道以产钳助产分娩。即使达不到阴道助产的条件,必须以剖宫产结束分娩时,产程也可缩短4~6h,避免新生儿窒息的发生。
【案例2:诊断处理延误,产钳助产结束分娩(图8.14)】
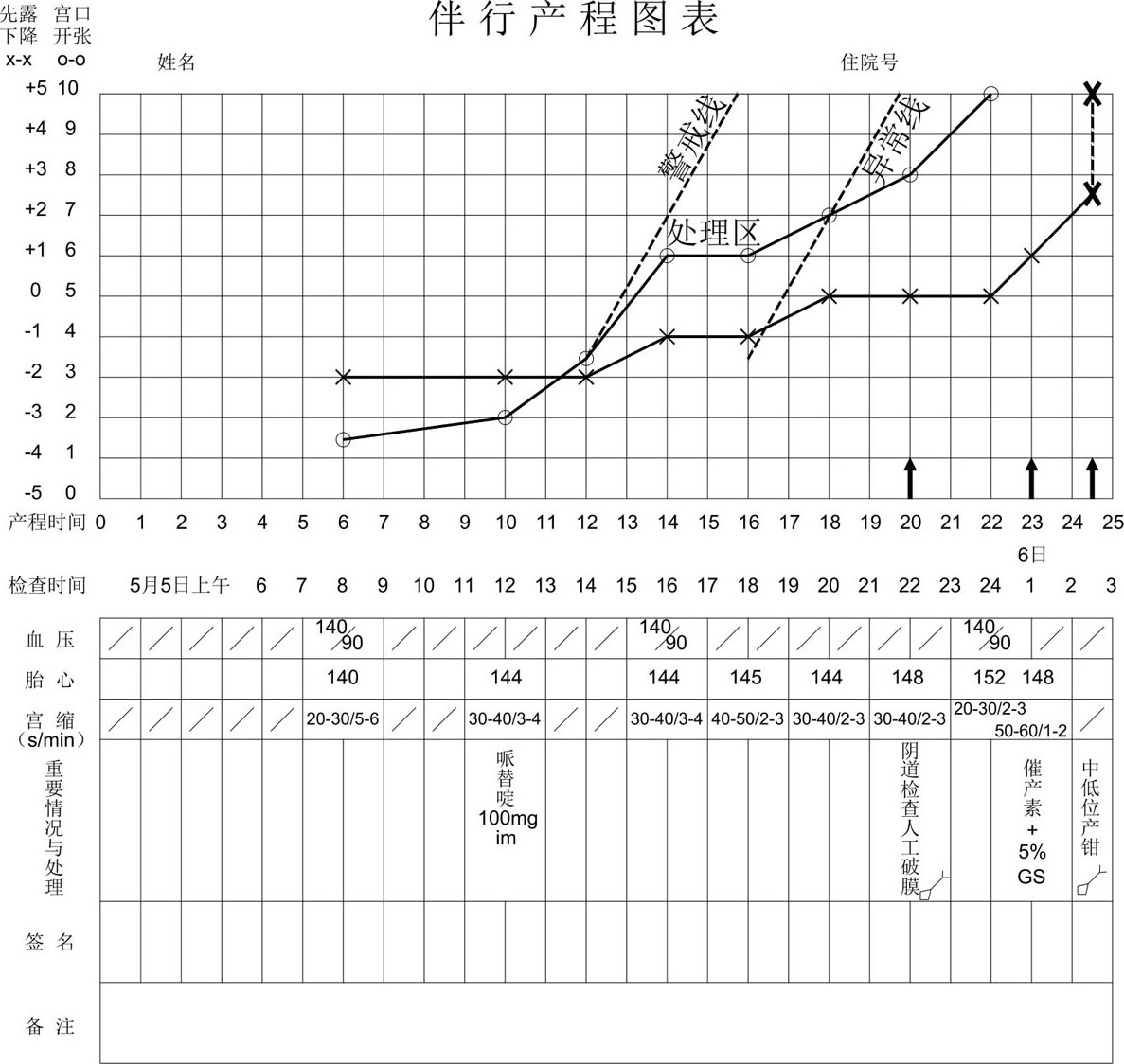
图8.14 案例2产程图
郑某,G 1 P 0 ,24岁,妊娠38 +1 孕周,1965年5月5日凌晨2时临产,8时来院待产,宫缩5~6 min1次,每次持续20~30 s。骨盆外测量值为24-27-19-8.5 cm,胎儿估计体重为3 700 g,头盆评分为7分,有阴道试产条件。入院时宫颈口扩张为指尖,胎先露-2。4 h后宫颈口扩张为2 cm,此时已临产10 h,尚未进入活跃期,予哌替啶100 mg肌注。4 h后宫颈口扩张至6 cm,产程虽有进展但不理想。再2 h后出现宫颈扩张阻滞,此时已在处理区中但未予任何处理。又过4h,产程曲线已越过异常线2h,临产已20 h,此时才做阴道检查并行人工破膜。经查,产妇骨盆正常,胎头位置为枕左前位,总评分为5+2+3+1=11分,可争取由阴道分娩。此时宫缩2~3 min1次,收缩时间20~30 s,不强,破膜后亦无明显好转。虽然宫口于破膜后2 h开全,但胎头持续在0位已有4h无进展。此时才开始用缩宫素,1.5h后胎头下降至+2~+3,但仍维持在枕左前位,矢状缝在出口平面右斜径上。由于第二产程已超过2h,助产士试图以徒手转胎方位后再上产钳,但胎头嵌顿于骨盆内甚紧,无法转正,只得枕左前位上钳,逆时针旋转45°后牵引娩出胎头。胎头娩出后,发现胎儿右眼眶有钳叶压裂的伤口,长2 cm,新生儿体重为4 000 g。Apgar评分:1 min为8分,5 min为10分。第二产程为2 h30 min,总产程为24 h40 min,无产后出血。最后诊断:G 1 P 1 ,足月低中位产钳助产分娩,轻度头盆不称,巨大儿,活跃期延长,第二产程延长,滞产。
此例若用产程图与头位分娩评分法指导,应在临产16 h宫颈扩张阻滞时即做阴道检查,人工破膜,查清胎方位。本例虽系枕前位,但胎儿较大,总评分5+2+3+1=11分,应能争取由阴道分娩。然而出现宫颈扩张阻滞是较严重的难产现象,又发生在处理区中,助产士应抓紧处理,阴道检查和人工破膜应提前4h,缩宫素应用也应提早5~7h(即人工破膜2h后)使用,这样不但可以缩短总产程,且能使产妇维持一个较好的产力,可望由阴道自然分娩或在胎头转至直前位后以低位产钳助产,不至于以比较困难的低中位产钳助产结束分娩,而且使胎儿受伤。
由以上2例可看出,胎头位置异常在头位难产中所占的重要地位。若诊断与处理正确,一个4 000 g的枕前位巨大儿,也有可能经阴道分娩;而一个3 400~3 500 g的枕后位胎儿,即使诊断与处理及时,也需行阴道助产术,略有延误,很可能需以剖宫产结束分娩。能让胎方位发生改变的主要还是子宫收缩力,因此在没有头盆不称的情况下,早期运用产程图及头位分娩评分法,早期介入调节正常的子宫收缩力是处理难产非常重要的因素。
【案例3:按照旧产程标准、结合头位分娩评分法成功分娩(图8.15)】
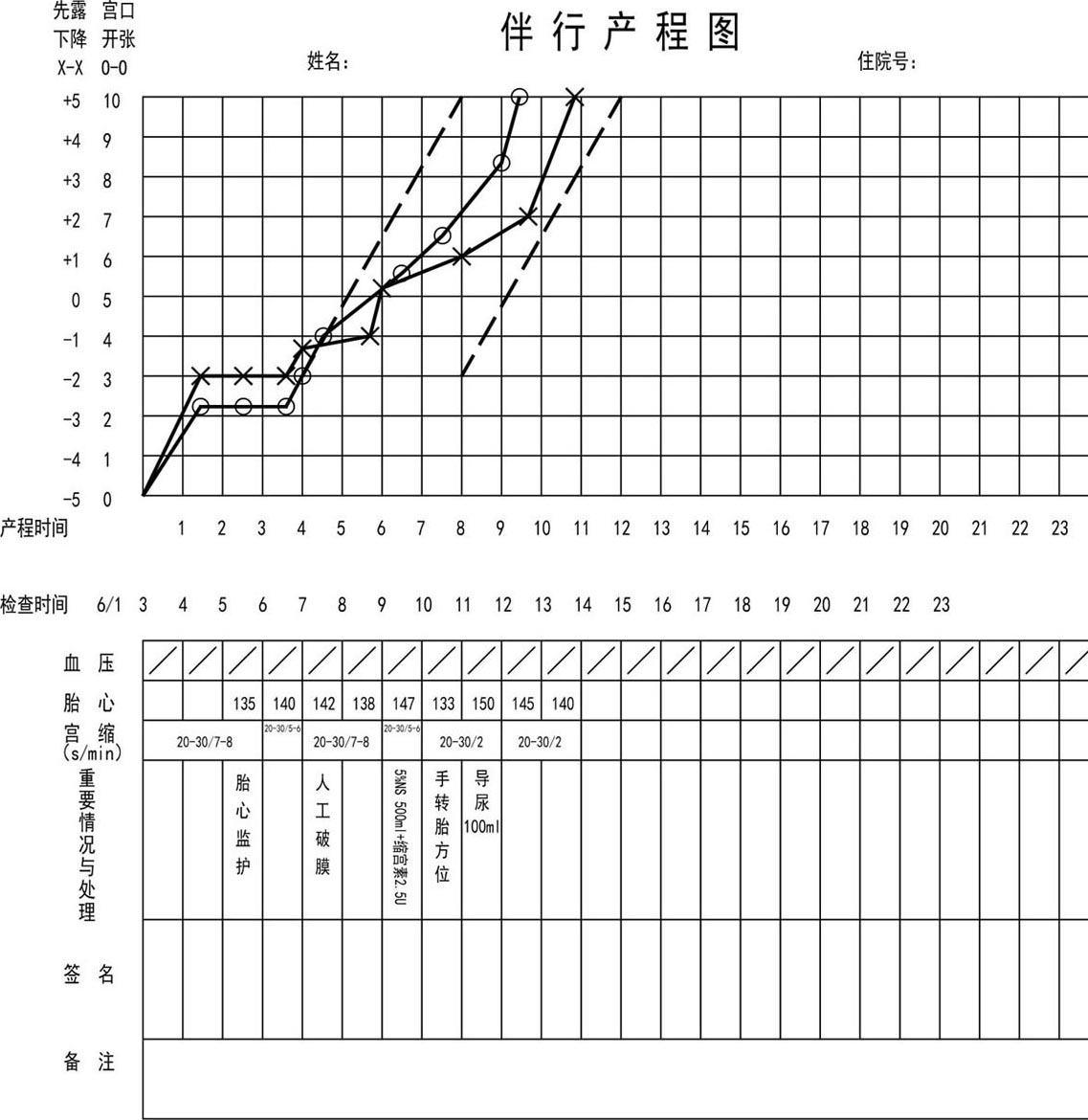
图8.15 案例3产程图
霍某,G 1 P 0 ,26岁,停经38 +6 周,2010年1月5日因不规律腹痛10 min入院,入院后于1月6日凌晨3时出现规律腹痛,宫缩7~8 min一次,每次持续20~30 s,中弱,宫口开大1 + cm,先露-3。骨盆外测量值为25-29-18-8 cm,右腕围为14 cm。胎儿估计3 200 g,胎方位RO,入院后头盆评分7(4+3)分,有阴道试产条件。3 h后宫口开大2 cm,宫缩7~8 min一次,每次持续20~30 s,中弱,先露-2。3 h后宫口扩张3 cm,宫缩7~8 min一次,每次持续20~30 s,中弱,先露-1。考虑宫缩欠佳及宫口扩张缓慢,行骨盆内测量再次评估阴道试产条件:骨盆侧壁不内聚,骶骨中弧,坐骨棘不突,骶尾关节活动,中骨盆前后径11.6 cm,出口前后径10.5 cm,耻坐径9 cm,耻骨弓角度90°,耻骨弓偏低,胎头无水肿,胎方位ROP,头盆评分为4+3+1+1=9分。按头位分娩评分法,总分≥10分可试产,此时胎方位及产力均为可变因素,如能纠正,则总评分为12分,可阴道分娩。故沟通后决定行人工破膜加强宫缩,破膜后2 h宫缩5~6 min一次,持续20~30 s,中弱,宫口开大5 + cm,先露0,此时产程曲线进入警戒线,考虑宫缩欠佳,给予小剂量缩宫素静滴加强产力。1 h后宫口为6 + cm,此时胎先露下降曲线已经接近异常线,头位分娩评分为4+3+1+2=10分,考虑胎方位为ROP,行手转胎方位为ROA,2 h后宫口开全,宫口开全后1 h23 min顺利娩出一活女婴,新生儿体重3 090 g,Apgar评分1 min、5 min均为10分。此例在诊断及处理过程中依靠产程图与头位分娩评分法指导,及时做出正确的判断和处理,母子预后良好。最后诊断:G 1 P 1 ,39周孕顺产,脐带绕颈一周。
如果按照异常产程标准,该孕妇还没有达到活跃期停滞的标准,因此若不处理,继续观察产程进展,等达到宫口在活跃期2h不扩张的标准再处理时,有可能因胎头较低,徒手转胎位成功率较低,而改为剖宫产结束分娩。
【案例4:按照新产程标准、结合头位分娩评分法成功分娩(图8.16)】
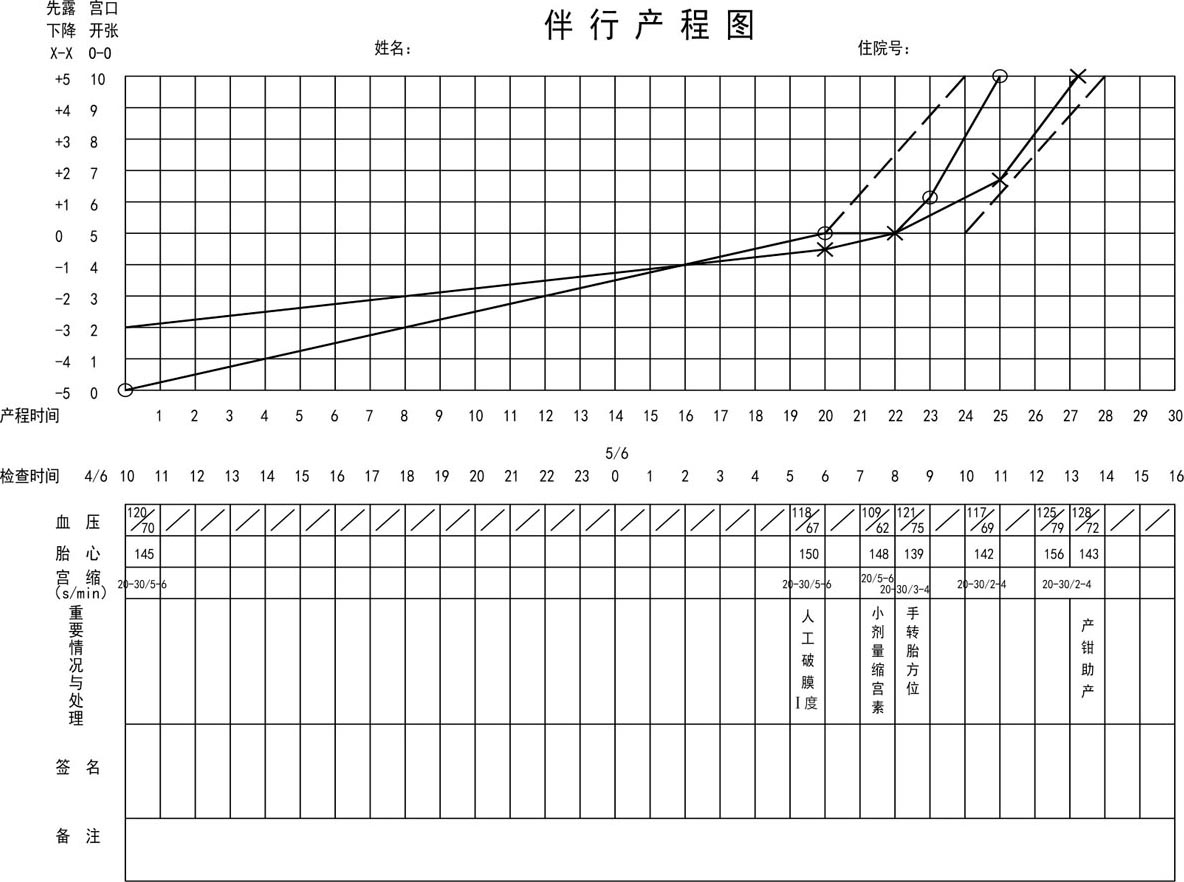
图8.16 案例4产程图
陈某,G 1 P 0 ,24岁,停经40周,2019年6月3日因不规律腹痛伴见红1 + h入院,入院后于6月4日上午10时出现规律腹痛,宫缩5~6 min一次,每次持续20~30 s,中弱,先露-2,行骨盆测量,坐骨结节间径为8.5 cm。胎儿估计为3 700 g,胎方位LO,入院头盆评分为7(5+2)分,有阴道试产条件。
20 h后宫口开大5 cm,宫缩5~6 min一次,持续20~30 s,强度中弱,先露-1~0位。考虑潜伏期延长,重新进行头位分娩评分。行骨盆内测量:骶岬未触及,骨盆侧壁不内聚,耻联后角平坦,骶骨浅弧,坐骨棘不突,尾骨活动,中骨盆前后径12 cm,出口前后径11 cm,耻坐径9 cm,耻骨弓角度90°,耻骨弓偏低,胎头有一约3 cm×3 cm×0.5 cm大小的产瘤,颅骨无重叠,胎方位LOP,头盆评分为5+2+1+1=9分。按头位分娩评分法,总分≥10分可试产,此时胎方位及产力均为可变因素,如能纠正,则总评分为12分,可阴道分娩。故沟通后决定行人工破膜加强宫缩。破膜后见羊水Ⅰ度,宫缩4~5 min一次,每次持续30 s,中弱。2 h后阴道检查:宫口仍为5 cm,先露0~+1,此时产程曲线显示已超过警戒线,考虑宫缩欠佳,给予小剂量缩宫素静滴加强产力。1 h后宫口为6 + cm,先露+1,此时产程曲线已经接近异常线,头位分娩评分为5+2+1+2=10分,考虑胎方位为LOP,行手转胎方位为LOA。2 h后宫口开全,胎先露+1~+2,宫缩间隔3~4 min,持续20~30 s,考虑继发性子宫收缩乏力,持续小剂量缩宫素加强产力。宫口开全2 h30 min行低位产钳助产,娩出一活婴,体重3 610 g,新生儿Apgar评分1 min、5 min均为10分。产后子宫收缩欠佳,给予马来酸麦角新碱加强子宫收缩,产后2 h共出血520 ml。产后考虑诊断:G 1 P 1 ,40周孕产钳助产,继发性子宫收缩乏力,产后出血。
如果按照新产程中的异常产程标准,该孕妇还没有达到活跃期停滞的标准,若不处理,而是继续观察产程进展,等达到宫口在活跃期4h不扩张的标准再处理,有可能因胎头较低,徒手转胎位失败,而改为剖宫产结束分娩。
产程管理极大影响了母婴结局和剖宫产率,一直以来都是产科不断探讨的焦点问题。
在20世纪50年代以前,临床上主要用类似“正在分娩中的产妇不可经历两次日落”等模糊的定义来对产程时限进行界定。由于缺乏相对准确的产程时限管理模式,1955年,Friedman等分析了500例有完整产程记录的足月妊娠分娩病例,将产程进展用“S”形曲线描绘进而制定了经典的Friedman产程图。1972年,Philpott和Castle等又在该产程图基础上添加两条平行线作为“警戒线”进一步明确产程管理时限。自此,产程图的重要性在国内外得到了广泛认可。1978年凌教授首次将宫颈扩张与胎先露下降两条伴行曲线共同绘制在产程图中,便于对比发现产程异常情况,该产程图创造性地提出当宫口开大5 cm时多数胎头应该下降抵达骨盆坐骨棘水平的观点,如果未达此水平,应警惕是否出现头盆不称征象。这一产程管理的理念指引着我国产程管理多年,至今仍在临床应用。1994年WHO在Friedman产程图基础上制定了WHO产程图(与Friedman产程图类似),并在印度尼西亚、马来西亚和泰国等东南亚地区对35 484名女性进行多中心研究,结果证实采用该标准能显著降低剖宫产率,并改善母婴妊娠结局。2003年美国妇产科医师学院(American College of Obstetricians and Gynecologists,ACOG)将活跃期定义为“宫口开大3~4 cm至开全”,并将“初产妇在采用或未采用硬膜外分娩镇痛的情况下,第二产程超过3h或2h;经产妇在采用或未采用硬膜外分娩镇痛的情况下,第二产程超过2h或1h”定义为第二产程延长。
2010年,基于近代孕妇人群较50年前体型更高大,胎儿体重更大,且缩宫素、硬膜外麻醉镇痛和产程胎心电子监护广泛应用的背景,Zhang Jun等对美国2002—2008年间共计62 415例产妇进行回顾性调查,结果显示初产妇与经产妇在宫口开大6 cm以前宫口扩张速度近似,但经产妇宫口开大6 cm之后宫口扩张速度显著增快;初产妇第二产程时限的第95百分位数在应用硬膜外分娩镇痛与没有应用的情况下分别是3.6 h和2.8 h。2012年,ACOG基于Zhang氏产程图发布了新产程指南,重新定义“产程停滞”:①第一产程停滞:自然临产时,在胎膜已破、宫口开大≥6 cm、宫缩正常,宫口停止扩张≥4h,或在宫口开大≥6cm但宫缩欠佳,宫口停止扩张≥6h;诱导分娩时,在胎膜已破、宫口开大≥6 cm,或胎膜未破、宫口开大≥5 cm,且宫缩正常的情况下,宫口停止扩张≥4 h,或在宫口开大≥6 cm但宫缩欠佳的情况下,宫口停止扩张≥6h;②第二产程停滞:当未实施硬膜外分娩镇痛时,初产妇超过3h或经产妇超过2h,产程无进展;当实施硬膜外分娩镇痛时,初产妇超过4h或经产妇超过3h,产程无进展。2014年我国参照ACOG的新产程标准,也制定了相应的国内新产程指南。
基于降低剖宫产率的期望,以Zhang氏产程图为原型的新产程指南在国内大力推行。但在临床实践中,新产程的应用存在诸多困惑和争议。
1.活跃期起点
21世纪以前,一般以宫颈扩张曲线明显加速的拐点作为潜伏期与活跃期的界限。Friedman1955年建立的“S”形产程图发现产程加速的拐点发生在宫口开大3~4 cm时。凌教授认为宫颈扩张曲线加速的拐点多发生在宫口开大2~3 cm。多数学者主张为统一标准,将3 cm作为活跃期起始点,该标准在国内外被广泛应用多年。
2010年Zhang分别计算宫口每开大1 cm所需时间,结果显示宫口开大4~5 cm所需时间的第95百分位数超过6h,5~6cm超过3h,6cm后几乎所有产妇都能在2h内开全;并且6 cm之前初产妇和经产妇宫口扩张速度无显著差异,6 cm之后经产妇宫口扩张速度显著快于初产妇,提示6 cm可能才是活跃期起点。2012年ACOG指南及2014年国内新产程指南基于此研究结果将活跃期起点从3 cm变更为6 cm。
2018年Oladapo等共纳入99 971例产妇资料的系统评价显示宫口开大5 cm前,每开大1 cm所需时间的中位数超过1 h;宫口开大5 cm后,宫口扩张速度增快,提示活跃期起点可能推前至5 cm。Hamilton等对4 703例产妇病例资料的分析显示,将宫口开大≥6 cm作为活跃期的产程管理模式对于降低剖宫产率的证据力度较低(AUC 0.55~0.65,P<0.001),且不能显著降低产后出血及新生儿窒息的发生风险。
由于“活跃期起点为6 cm”的观念仍有诸多质疑点,2018年,WHO在发布的《产时管理改进分娩体验建议》中推荐将宫口开大5 cm作为活跃期的标志。2020年国内制定的《正常分娩临床实践指南》也推荐将5 cm修订为活跃期标志。活跃期起点从3 cm→6 cm→5 cm的变革也反映了业界不断探索的历程。在临床中,判断第一产程的进展应是综合性思考,不仅要关注宫口开大程度,还必须考虑胎先露的下降、胎方位、胎头与骨盆的关系以及宫缩的情况。第一产程的评估需涉及多方面,应综合评估方能决定正确的分娩方式。
2.第二产程时限
Friedman产程图显示初产妇第二产程时限不应超过2 h。凌教授的研究也认为不论以何种方式结束分娩,第二产程超过2h者应诊断为第二产程延长。新产程基于Zhang第二产程时限第95百分位数的结果(初产妇在有或没有硬膜外麻醉的情况下,第二产程时限第95百分位数分别为3.6 h及2.8 h),在Friedman产程的基础上,将第二产程时限各延长了1 h。Cheng等对新生儿结局正常的42 268例病例进行回顾性分析,在没有硬膜外分娩镇痛的情况下,初产妇和经产妇的第二产程时限的第95百分位数分别是197 min(3.28 h)和81 min(1.35 h)。Rouse等对4 126例无硬膜外分娩镇痛的初产妇分析显示第二产程超过3 h的仅366例(0.9%),即第二产程时限第99百分位数为3h。迄今为止,仍未有关于第二产程具体时限的共识,但从以上研究可以看出,随时代的更迭,当代初产妇在无硬膜外麻醉的情况下第二产程时限或已长于2h,但是否达到3h,以及初产妇和经产妇的产程时限差距是否为1h等问题都仍在讨论之中。产程时限可受人种、孕妇体重以及缩宫素使用、分娩镇痛等产程管理方式的影响,故此,仍需多中心、大样本研究来进一步探讨。
3.剖宫产率
全球剖宫产率自20世纪90年代开始呈现急剧上升的趋势,在美国,1/3的剖宫产指征为“头位难产”,因此如何降低产程中转剖宫产率一直是备受关注的焦点问题。ACOG和美国母胎医学会(Society for Maternal Fetal Medicine,SMFM)于2014年联合发表的共识文件《安全避免首次剖宫产》试图推广Zhang氏产程标准作为降低产程中转剖宫产的主要措施。但自新产程标准出台后,美国的剖宫产率一直在32%~33%徘徊,国内的剖宫产率也稳定在36%~37%。目前来看,通过推广Zhang氏产程标准降低剖宫产率似乎并未取得预期成效。
自Zhang氏产程标准得到ACOG支持以来,国内外学者陆续进行了“新产程标准能否有效降低剖宫产率”的研究和讨论。Gimovsky等对78名初产妇进行了随机对照试验,分别采用Zhang氏产程标准和Friedman产程标准进行临床管理并对比两组产妇的妊娠结局,结果在应用硬膜外分娩镇痛的情况下,采用Zhang氏产程标准可以降低50%的剖宫产率(Zhang氏产程标准下为19.5%,Friedman产程标准下为43.2%),且两组间的母婴妊娠结局无明显差异。该研究虽然是随机对照试验,但由于样本量太小(78例),不排除因样本量太少带来的统计学偏倚。虽然一些研究证明应用新产程标准能降低剖宫产率,但也有较多的学者证实新产程不但不能降低剖宫产率,还会增加产妇感染、新生儿窒息等不良母婴妊娠结局的发生风险。其中2018年发表在 Lancet 上的一项前瞻性、多中心研究,共纳入6 677例病例,分别以WHO标准(3 305例)和Zhang氏产程图标准(3 372例)进行产程管理,结果Zhang氏产程图组首次剖宫产率不但没有显著降低(WHO标准5.9% vs Zhang氏产程标准6.8%,P=0.08),反而增加了识别肩难产的难度。Yaniv Zipori等对19 831例资料进行了回顾性分析,其中,2011—2014年共纳入了9 300例采用Friedman产程图进行产程管理的病例,2014—2017共纳入了10 531例采用Zhang氏产程标准进行产程管理的病例,结果证实采用Zhang氏产程标准管理虽然能降低首次剖宫产率(Friedman产程图23.3% vs Zhang氏产程标准15.7%),但新生儿脐动脉血气pH<7的风险却增加近10倍(OR:9.98,95%CI:3.6~27.6,P<0.001),且增加了识别肩难产的困难(OR:1.92,95%CI:1.08~3.4,P=0.016)和新生儿转NICU的风险(OR:1.53,95%CI:1.18~1.98,P<0.01)。国内学者包菊等对1 889例病例进行回顾性分析,在实施分娩镇痛的情况下,采用Zhang氏产程标准能降低因“活跃期停滞”的产时剖宫产率(Zhang氏产程标准5.7% vs Friedman产程图50.2%),但产程延长同样增加了因“宫内感染”的产时剖宫产率(Zhang氏产程标准61.0% vs Friedman产程图30.8%)。这些研究提示至少目前的数据不足以全盘否定Friedman产程图,但也缺乏Zhang氏产程标准完全适用于中国孕产妇产程管理的科学证据,仍需要深入研究。
4.产妇结局
诸多研究证明产程延长可能会增加产后出血、产后感染、新生儿窒息等不良妊娠结局的风险。一项63 404例初产妇大样本的回顾性分析研究中,根据第二产程时限将其分为<1h、2~3h、3~4h、4~5h及≥5h组,发生产后出血的校正后风险在各组中分别上升1、1.30、1.53、1.59及1.75倍。此外,Gimovsky、Yaniv Zipori及Cheng等学者均证实产程延长会增加产后出血的风险。
这些研究证实即使进行规范的临床管理,由于产程延长导致的产后出血发生的增加也应引起足够的重视。产后出血是我国孕产妇死亡的首因,在临床实践中,不能忽视产程延长对母婴的潜在不良影响,尤其是与产后出血的密切关系,第二产程时限必须充分考虑对母婴的不良影响而非只考虑剖宫产率问题。
5.新生儿结局
1977年,Cohen等对4 405例初产妇的回顾性研究显示第二产程延长并没有显著增加新生儿Apgar 5 min低评分数量和新生儿围产期死亡率。2016年Grobman等对53 285例病例进行回顾性研究,结果证实随着第二产程的延长,虽然新生儿臂丛神经麻痹、抽搐和缺氧缺血性脑病的风险随之增加,但发生新生儿不良结局的绝对风险差异却不到1%。虽然这部分研究证实第二产程延长未显著增加新生儿不良结局的风险,但仍有许多研究提示新生儿窒息及转入NICU治疗等不良结局的发生风险上升。其中,Yaniv Zipori等对19 831例产妇大样本的回顾性分析显示采用新产程管理后发生脐动脉血气pH值<7的风险增加了近10倍(OR:9.98,95%CI:3.6~27.6)。
综合以上研究,新产程对新生儿的安全性仍需要进一步研究。鉴于我国早产、新生儿窒息仍然是新生儿主要并发症和死亡原因,在临床工作中,产科医生及助产士在产程管理中必须关注母婴安全,这也是处理产程最重要的问题。
笔者
 团队收集了12 789例病例对第二产程进行了回顾性分析。研究显示初产妇与经产妇第二产程的第95百分位数分别在2.38 h和0.87 h,且通过延长第二产程不能显著降低第二产程剖宫产率。这一研究数据提示临床分娩时不能一概否定传统的Friedman产程图,同时也需对目前国际、国内推荐的Zhang氏产程标准持谨慎接纳态度。由于目前对第二产程不同时限分布的人群情况的研究较少涉及亚裔人群,且西方人群和亚裔人群本身存在种族差异,未来尚需在同质化医疗的前提下进行多中心研究以建立适宜国情的产程时限管理,而降低剖宫产率则需要各项综合措施。影响产程进展的因素诸多,时限并非决定难产与否的唯一因素,还有胎先露高低、胎儿大小、胎心监测及母婴并发症等,因此,分娩方式的决定需要综合各方面的因素。
团队收集了12 789例病例对第二产程进行了回顾性分析。研究显示初产妇与经产妇第二产程的第95百分位数分别在2.38 h和0.87 h,且通过延长第二产程不能显著降低第二产程剖宫产率。这一研究数据提示临床分娩时不能一概否定传统的Friedman产程图,同时也需对目前国际、国内推荐的Zhang氏产程标准持谨慎接纳态度。由于目前对第二产程不同时限分布的人群情况的研究较少涉及亚裔人群,且西方人群和亚裔人群本身存在种族差异,未来尚需在同质化医疗的前提下进行多中心研究以建立适宜国情的产程时限管理,而降低剖宫产率则需要各项综合措施。影响产程进展的因素诸多,时限并非决定难产与否的唯一因素,还有胎先露高低、胎儿大小、胎心监测及母婴并发症等,因此,分娩方式的决定需要综合各方面的因素。
由于第三产程时限超过30 min时将显著增加产后出血(postpartum hemorrhage,PPH)的风险,多年来业界一直将30 min作为第三产程延长的分界点。但近年来,第三产程时限与发生PPH的时间点关系逐渐受到了挑战,国内外一些研究显示发生PPH的时间或早于30 min,这也提示对第三产程应进行再度关注和研究。
笔者团队对10 983例病例进行回顾性分析,结果显示PPH的风险在胎儿娩出10 min后即显著增加,提示应前移预防PPH关口,对于有高危因素的产妇更应做好预防和处理PPH的准备。
(董晓静 朱天颖 马润玫)