




影响产程及分娩的四要素包括:产力(power),胎儿(passenger),产道(passage),心理(psyche),英文缩写即“4P”;相关内容已在本书前几章详细阐述。临产后随产程进展至分娩结束为产妇、胎儿间相互适应的复杂过程,临产前数周胎头位置可能下降进入骨盆入口平面(真骨盆),即“衔接”,俗称“入盆”。经产妇与初产妇不同,部分初产妇在预产期前1~2周内衔接,经产妇多在临产后才衔接。孕妇临产前后胎儿胎头下降、衔接,查体可发现孕妇宫底高度降低。因胎体下降使骨盆及周围组织压力增加,孕妇出现夜尿频多、下肢水肿等,随产程进展将出现与分娩密切相关的一系列变化。
因激素及炎症因子等的综合作用,孕晚期宫颈组织结构发生变化,子宫颈成熟、软化,为临产后宫颈消失及扩张作准备。
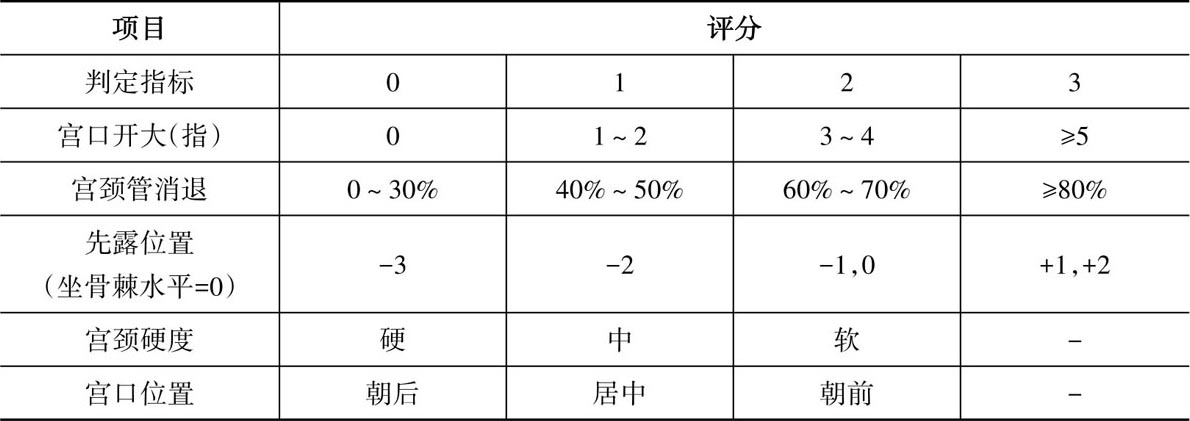
子宫颈内口肌纤维变长,子宫颈管向上牵拉形成子宫下段,子宫颈消失(图6.1)。临床上用百分比评价宫颈变短、消失的程度,未变短为0%,完全消失为100%;或用宫颈实际长度(厘米数)记录子宫颈变化。目前多采用Bishop评分法判断宫颈成熟度(表6.1)及估计试产成功率,满分为13分,>9分均成功,7~9分的成功率为80%,4~6分的成功率为50%,≤3分均失败。
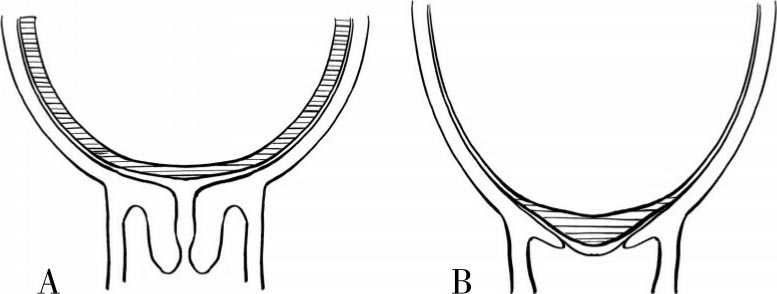
图6.1 宫颈消失(容受)
(A:宫颈容受;B:宫颈容受后宫颈管消失,形成子宫下段一部分)
表6.1 Bishop宫颈成熟度评分法
初产妇通常先是宫颈管消失,随后宫口扩张;经产妇则表现为宫颈消失和宫口扩张可能同时进行,或宫颈只有部分消失但宫口已扩张。宫口扩张是宫颈外口扩张,从数毫米逐渐扩张到能够允许胎儿娩出的宽度。临床评估子宫颈扩张是以推测宫口直径(厘米数)来表示(临床多以1指代表1 cm),0 cm表示宫口未开,10 cm表示宫口开全,当宫口开大10 cm,即为俗称的宫口开大“10指”(宫口完全扩张,图6.2)。完全扩张的10 cm是根据胎头枕下前囟径长约9.5 cm而定,在正常分娩机转中此径线为胎儿俯屈时的最大前后径线。
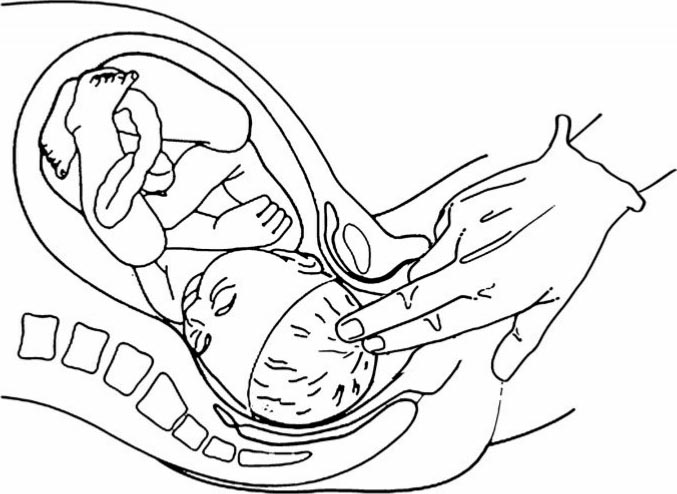
图6.2 宫颈开全(宫口开大10 cm,即10指)
胎儿与产道的位置关系决定孕产妇将采取何种分娩方式,孕晚期特别是临产后必须明确。临床上用以下四项术语加以描述:胎产式、胎先露、胎姿势和胎方位。足月妊娠多为头先露,其中纵产式方可阴道试产。胎体纵轴和母体纵轴偶可形成45°左右的交叉,称斜产式,常为暂时状态,随产程进展,在分娩中大多转为纵产式,极少转为横产式。对于斜产式医护人员应在产程中给予严密监护,必要时行胎儿外倒转+固定,以防止横产式发生。特别是双胎或多胎时,第一胎分娩后,因宫腔较大,第二胎容易发生横位。
胎先露下降情况有两种评估方法:①腹部触诊,在骨盆入口平面上方可触及的剩余胎头部分,以国际五分法表示,用于初步判断(图6.3)。②根据胎先露最低点与孕妇坐骨棘平面(中骨盆平面)的关系,在两侧坐骨棘间画一假想连线,代表坐骨棘平面,即为“0”点。以头先露为例,胎头下降水平以坐骨棘平面以上或以下距离厘米数表示。胎头在坐骨棘平面以上时以-1,-2,-3等表示;在胎头骨质部分最低点(除外产瘤厚度)低于坐骨棘平面时以+1,+2,+3等表示胎头高低。胎头骨质部分处于“0”水平时,双顶径进入骨盆入口平面。胎头衔接(图6.4):当胎头骨质部分处于“+5”水平时,在阴道口能看到胎头部分。
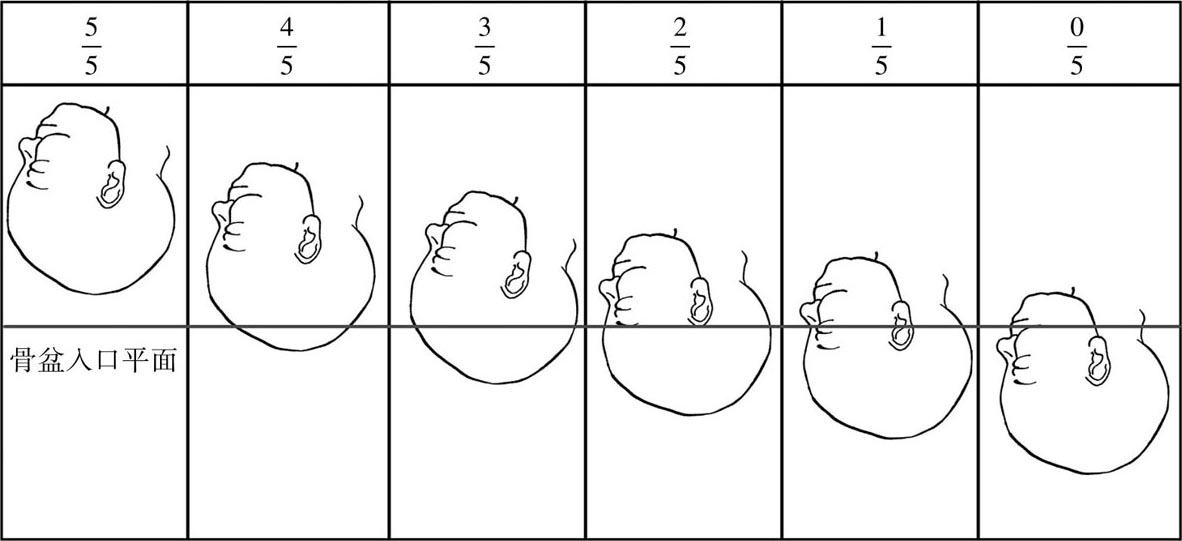
图6.3 骨盆入口平面触诊胎头入盆情况(国际五分法示意图)
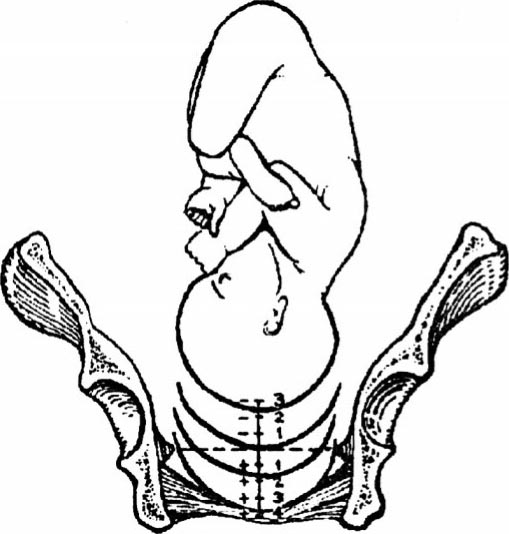
图6.4 胎头在骨盆位置(头先露高低)
临产后因宫缩启动,受产力影响,子宫收缩对胎姿势改变有重要影响,尤其是胎头下降进入骨盆后。其变化主要包括胎体伸直、伸长。背部凸起消失,胎姿势由椭圆形变成圆桶型(图6.5),以实现以最小圆截面通过产道。
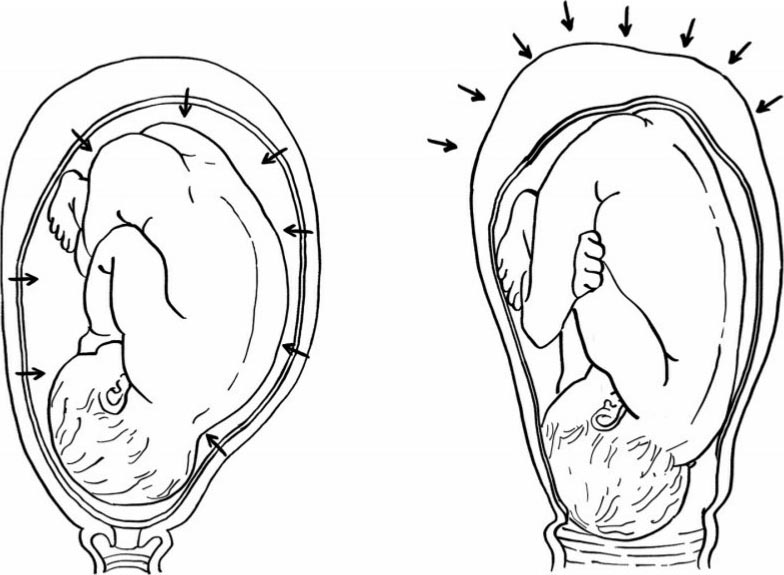
图6.5 临产前后胎姿势发生变化(右为临产后)
临产后因产力影响,胎头为适应产道,受产道挤压而发生变化。胎头可轻度塑形,出现头皮水肿,娩出后数日可恢复。
1.胎头塑形(颅缝重叠分度)
因外部压力导致胎头形状发生改变称为塑形(图6.6)。判断胎头塑形程度对决定是否继续试产或需剖宫产终止妊娠有重要参考价值。胎头严重塑形(≥+++)提示头盆不称,可能与胎儿颅内损伤相关。
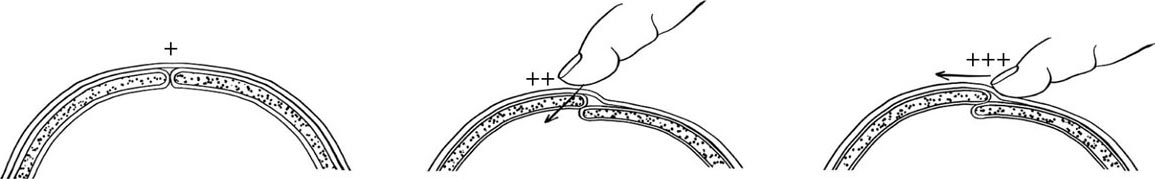
图6.6 胎头塑形分度(“+”颅骨相互接触但不重叠;“++”颅骨重叠但手指压力可以轻易分离;“+++”颅骨重叠手指压力不能将之分离)
2.产瘤
头先露分娩时,胎儿头皮紧挨宫颈口的部分因受压发生水肿形成产瘤,产瘤大小一般以其直径大小进行描述。胎头产瘤不易准确测定,但产程延长时产瘤可能会显著增大,胎头严重塑形或(和)产瘤过大提示头盆不称,有重要临床意义,需及时评估,必要时以剖宫产结束分娩。在评估头先露高低时必须根据胎儿颅骨部分最低点与坐骨棘平面的关系确定,根据产瘤表面判断胎先露下降的情况,可能会在产程中因胎头进一步塑形、产瘤进行性增大,误认为产程有进展、胎头在进行性下降,延误及时处理,发生严重母儿并发症。
(严小丽 常青)