




产力异常是导致难产的重要因素,产力异常与头盆不称在难产发生中关系复杂,并可相互影响。头盆不称可以表现为子宫收缩乏力,而良好的产力又可能克服某些轻微的头盆不称,促使产程进展。产力异常的正确处理在推进产程进展中起着重要的作用。凌教授认为产力异常在难产处理时占主导地位。
国内多根据子宫收缩强度及协调性对子宫收缩力异常进行分类(图4.5)。子宫收缩力异常分为宫缩乏力和宫缩过强,每类又分为协调性和不协调性子宫收缩异常。在临床中以协调性子宫收缩乏力更为常见。
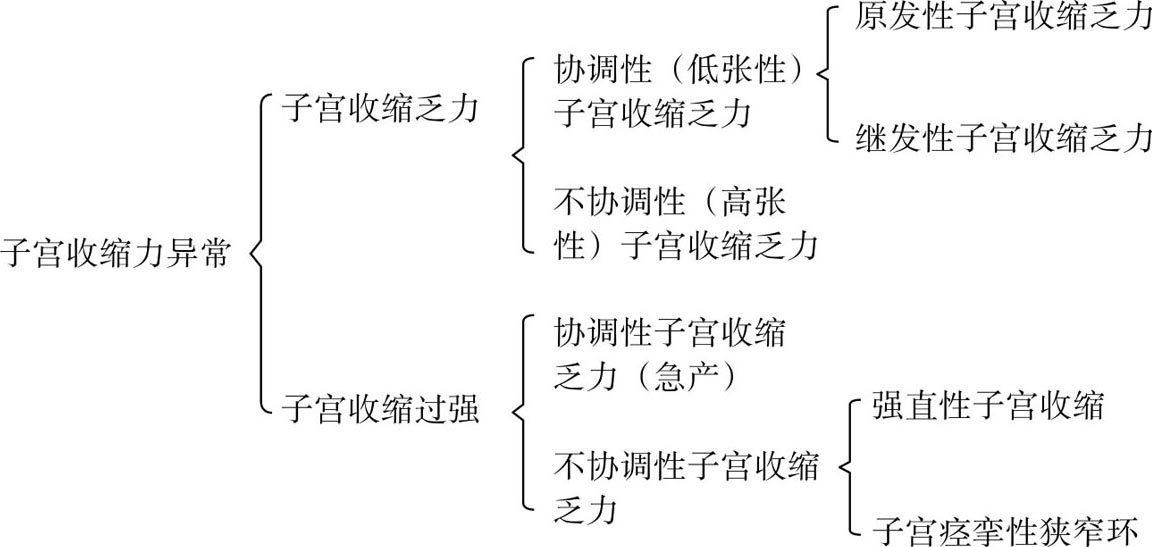
图4.5 子宫收缩力异常的分类
协调性子宫收缩乏力是产程进展中产力异常最常见的类型。子宫收缩乏力增加孕妇焦虑和体力消耗,导致胎盘滞留、产后出血,使手术助产及剖宫产率升高;同时增加了胎儿窘迫和新生儿产伤、窒息等风险。
1.协调性子宫收缩乏力(低张性子宫收缩乏力)
协调性子宫收缩乏力指子宫收缩的极性、对称性和节律性正常,但子宫收缩力弱,不足以使宫口按正常速度扩张,致使产程延长或停滞。表现为收缩强度弱、宫内张力低(<15 mmHg),持续时间短,宫缩间隔时间长(宫缩<2次/10 min)。在收缩高峰时,以手指压宫底部肌壁可岀现凹陷。
协调性子宫收缩乏力可根据发生时期分为原发性及继发性两种。原发性宫缩乏力在临产早期岀现,可见于骨盆入口平面有头盆不称或胎位不正,使胎头无法衔接,不能紧贴子宫下段反射引起强有力的宫缩。继发性宫缩乏力出现在产程较晚时期,活跃期晚期或第二产程,表现为胎头下降延缓或阻滞,往往提示头盆不称或胎方位异常。
2.不协调性子宫收缩乏力(高张性子宫收缩乏力)
不协调性子宫收缩乏力指宫缩失去正常的极性、对称性、节律性,尤其是子宫收缩的极性消失甚至倒置。子宫中段收缩张力高于子宫底部,或是来自两侧宫角的兴奋波不同步,也可上述两因素同时存在。因不能产生向下合力,为无效宫缩,不能使宫口扩张。临床表现为宫缩间歇时子宫壁不完全放松,宫缩间歇时间短或不规则,收缩时间不长,孕妇自觉宫缩强,疼痛剧烈,检查时孕妇拒按子宫。
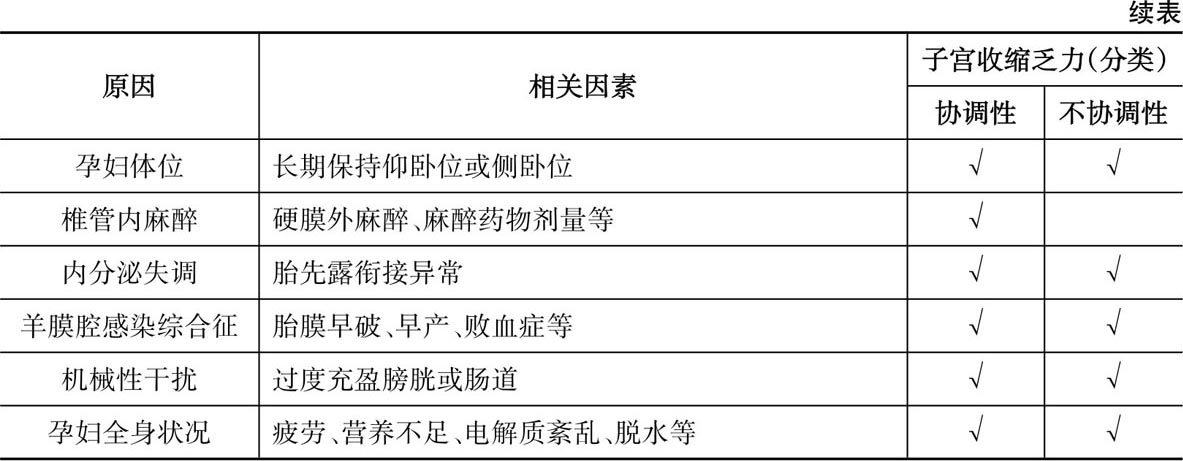
1.子宫肌源性因素
子宫过度膨胀、子宫畸形、子宫肌瘤、子宫腺肌症等均可影响子宫肌纤维正常收缩能力,引起子宫收缩乏力。子宫收缩乏力不仅可造成难产,也是导致产后出血的重要原因之一。非孕女性子宫肌瘤剔除术3个月后,测量宫腔压力,发现子宫自发性收缩增加,宫腔压力升高。这可能与阻碍收缩波传播及缺乏前列腺素受体的子宫肌瘤被摘除有关。子宫肌瘤剔除术后,子宫对缩宫素的反应发生了改变。但妊娠合并子宫肌瘤分娩时宫腔压力是否受到影响还缺乏足够的研究。广泛的子宫肌瘤剔除造成组织的大量破坏,可引起子宫收缩乏力。保守性子宫肌瘤剔除术后伤口愈合不良、腹腔镜手术中能量损伤、HIFU治疗、射频消融或微波消融术后、辅助生殖多胎妊娠所致的子宫过度膨胀等是否对子宫平滑肌收缩造成影响还有待更多的循证医学研究。
2.精神心理因素与诱导分娩
精神过度紧张、焦虑、对分娩的恐惧等均可影响子宫收缩,也是造成难产的重要原因。足月孕引产的“过度干预”,尤其是反复施行引产措施,容易使孕妇自信心减退、产力异常,使总产程延长。使用缩宫素可引起不协调性子宫收缩,增加胎儿窘迫及剖宫产率。但亦有人认为:引产措施并不增加剖宫产率及新生儿不良结局。
3.头盆不称或胎位不正
头盆不称或胎方位异常时,胎先露与子宫下段和宫颈内口不能紧密贴合,缺乏机械性正反馈刺激,不能反射性引起有效的子宫收缩,导致继发性子宫收缩乏力。
凌教授认为:轻微头盆不称(头盆评分在6~7分)或轻微胎方位异常(如枕后位、枕横位)者在加强产力后可以克服部分难产阻力,使胎方位转为枕前位,改变通过骨盆的胎头径线,促进阴道分娩。
4.孕妇体位
有研究报道当孕妇采用仰卧位或侧卧位时,子宫收缩力、频率减弱,站立时子宫收缩频繁。因此孕妇如果在产程中长期保持卧位,容易出现宫缩乏力。当产程长时间没有进展时,保持同一体位不利于阴道分娩。
5.椎管内麻醉
早在1951年“无痛分娩”便被提到议事日程,但由于孕产妇、医务工作者以及国家政策等多方面因素,中国的分娩镇痛率较低。因此,过去认为因镇静剂及麻醉剂的使用导致宫缩乏力的情况较为少见。随着无痛分娩的推广,据中国无痛分娩白皮书记录,各级医院统计的65 000例产妇的临床数据显示在中国现有(传统)产房条件下,24 h入驻的产科麻醉服务能达到50%以上的分娩镇痛率。因镇静剂及麻醉剂的使用导致宫缩乏力的情况亦有报道。镇静剂及麻醉剂的使用可使第一产程、第二产程延长,并减缓胎头下降的速度。
6.内分泌失调
孕妇胎先露衔接异常时体内促宫缩物质合成及释放减少(如乙酰胆碱、缩宫素及前列腺素)或缩宫素受体减少,或子宫对宫缩物质敏感性降低等直接或间接导致子宫收缩乏力。
7.羊膜腔感染综合征
孕妇孕期感染与产程延长相关,感染可能在异常子宫收缩中起重要作用。有研究报道羊膜腔感染综合征时,孕妇发热后约2h可出现子宫收缩乏力,对缩宫素敏感性减弱。发生羊膜腔感染综合征时子宫发生过度炎症反应,子宫肌细胞坏死;炎性细胞因子如TNF-α、IL-1β表达增加,IL-1β增加可使细胞表面缩宫素受体减少。也有学者认为子宫感染是子宫功能异常、产程延长的结果而不是原因。
8.机械性干扰
膀胱或肠道过度充盈等因素机械性干扰子宫收缩,造成子宫收缩乏力。另外膀胱充盈会增加孕妇不适,影响胎头下降。
9.孕妇全身状况
孕妇疲劳、营养不足、电解质紊乱、脱水等均可造成子宫收缩乏力。
表4.1 子宫收缩乏力的原因及分类

1.产前预防
(1)产前消除孕妇对阴道分娩的顾虑
孕期系统化的产前教育,能够使孕妇对妊娠和分娩有系统、正确的认识,从而树立阴道分娩的信心。
(2)孕期管理
孕期营养及体重管理、血糖控制,有助于减少头盆不称,从而预防子宫收缩乏力的产生。
2.产程处理
当出现产程延长趋势、协调性子宫收缩乏力时,可加强产力以促进产程进展。凌教授强调在准备加强产力之前,首先应除外明显头盆不称及严重胎位不正,然后寻找并纠正其他可能影响子宫收缩的原因。注意潜伏期协调性子宫收缩乏力与假临产相鉴别,可予以盐酸哌替啶100 mg肌内注射,若宫缩消失则为假临产。协调性子宫收缩乏力处理如下。
(1)重视孕妇产时的心理状况
①发现心理性难产的潜在因素:既往病史(难产史、创伤性事件或家暴史、药物滥用、认知不良等)。
②优化分娩环境,提供导乐陪伴式分娩,采用助产士主导照护模式、精细化助产服务、产时孕妇支持(家人、医护)等方法,帮助孕妇解除紧张情绪,预防精神因素所导致的宫缩乏力。
(2)自由体位待产
在妊娠晚期,激素水平变化能松弛关节的韧带和软骨,骶髂关节和耻骨联合活动度增大。产程中孕妇体位及姿势改变不仅可以增大骨盆径线,促使胎儿与孕妇骨盆之间相互适应,还有助于解决头盆不称或胎方位异常,增加产力。如半卧位和侧卧位可让孕妇放松;直立位时重力可使胎先露更贴近宫颈内口;向前倾斜位可促进胎头内旋转到枕前位,并缓解孕妇腰背疼痛等。
(3)鼓励适当进食和饮水,避免脱水
建议孕妇在产程中按意愿进食和饮水,除非存在全身麻醉风险。可根据孕妇需求选择产程中的饮品。同时注意记录出入量,以防止饮水过量。频繁呕吐的孕妇可适当静脉补液。
(4)缓解疼痛
产程中使用抚摸、按摩、穴位按压、热敷、冷敷、温水浴、针灸、导乐等多种非药物方法缓解疼痛,并可协调子宫收缩。
(5)排空膀胱
鼓励孕妇在产程中1~2h排空一次膀胱。排尿困难者先行诱导法,必要时予以导尿。
(6)缩宫素和人工破膜
缩宫素静脉滴注、人工破膜可加强子宫收缩力。人工破膜详见相关章节。
缩宫素静脉滴注有助于产程的积极处理。Seitchik等研究合成缩宫素的药代动力学,发现静脉滴注缩宫素3~5 min后子宫开始有反应。因其半衰期短,约1~6 min,停用缩宫素后,宫缩频率大多能快速减缓。在产程中使用缩宫素易于调节,建议使用输液泵。在使用缩宫素时务必有医生或者助产士在床旁守护,观察宫缩、胎心率、孕妇脉搏和血压、静止期间子宫肌张力及产程进展等情况,并及时记录和处理。
①缩宫素使用禁忌:对缩宫缩过敏者;具有阴道分娩禁忌如骨盆过窄、产道受阻、明显头盆不称及胎位异常、脐带先露或脱垂、前置胎盘、胎儿窘迫等;有剖宫产史,子宫肌瘤剔除术史;宫缩过强、子宫收缩乏力长期用药无效、产前出血(包括胎盘早剥)、多胎妊娠、子宫过大(包括羊水过多);严重的妊娠期高血压疾病;阴道用前列腺素类药物的6h内。
以下情况应慎重使用缩宫素:心脏病、临界性头盆不称、曾有宫腔感染史、宫颈曾有手术治疗、宫颈癌、早产、胎头未衔接。孕妇年龄超过35岁者,用药时应警惕胎儿异常及子宫破裂的可能。
②缩宫素的应用方法:目前推荐小剂量缩宫素方案,认为更安全。将2.5U缩宫素加入0.9%生理盐水500 ml中,每毫升含有5 mU(毫单位),开始滴注速度为1~2 mU/min。配制溶液时需先用500 ml生理盐水静脉滴注,按1~2 mU/min调好滴速(具体滴速根据输液器型号进行调整),然后再向输液瓶中加入2.5U缩宫素,将其摇匀后继续滴入。根据宫缩强度进行调节,调整的间隔为15~30 min,每次增加1~2 mU/min缩宫素。切忌先将缩宫素溶于液体中直接穿刺静脉滴注。有效宫缩的判定标准为10 min内出现3次宫缩,每次宫缩持续30~60 s,伴有宫颈的缩短和宫口扩张。最快给药剂量不得超过20 mU/min。
③使用缩宫素注意事项:应警惕孕妇对缩宫素极度敏感而引起子宫强直性收缩,甚至子宫破裂。一旦引起强直性子宫收缩,应立即停药,必要时使用宫缩抑制剂。缩宫素具有抗利尿作用,因此,使用缩宫素时尤其是使用时间较长者,应记录液体出入量,警惕水中毒。若孕妇血压升高,应减慢缩宫素滴注速度。骶管阻滞麻醉时使用缩宫素,可发生严重的高血压,甚至脑血管破裂。
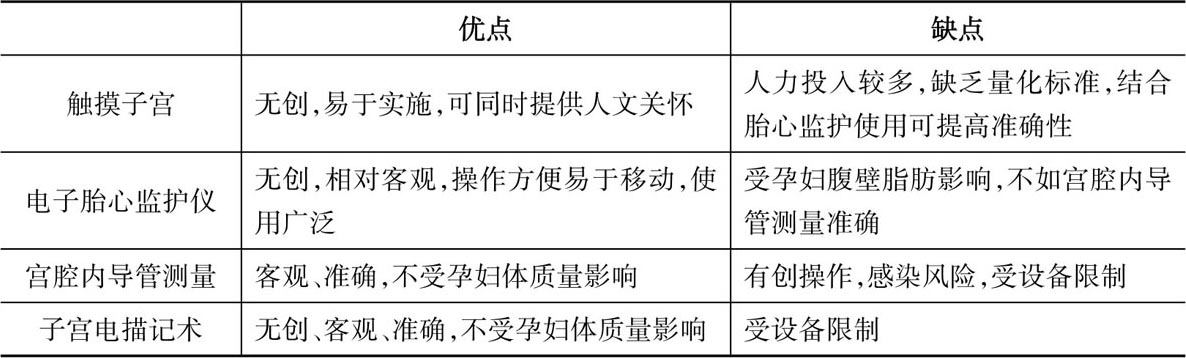
④缩宫素使用过程中宫缩的监测:触摸子宫;电子胎心监护仪;宫腔内导管测量;子宫电描记术。触摸子宫的方法受主观因素影响较大,宫缩开始与结束时间不准确,子宫收缩强度缺乏客观判断标准,但仍然是目前常用的监测宫缩的方法。电子胎心监护仪记录子宫收缩频率和持续时间相对客观,但因受到孕妇体质量影响,子宫收缩压力并不准确。宫腔内导管测量宫腔压力为有创操作,需要在宫口开张2 cm以上且胎膜破裂情况下实施,目前认为这是监测子宫活动最准确的方法,但在我国未使用。子宫电描记术具有无创且不受孕妇体质量影响的优点,近年来国外研究较多,其具有较高的可靠性和临床应用价值,但敏感性过高,其记录到的子宫活动明显多于宫腔内导管测量的子宫活动。不同宫缩监测方法比较见表4.2。
表4.2 不同宫缩监测方法的比较
(7)不协调性子宫收缩乏力处理原则
为恢复子宫收缩正常极性和节律性,可予以盐酸哌替啶100 mg或吗啡10 mg肌肉注射,使孕妇充分休息,宫缩转变为协调性后再按照协调性子宫收缩乏力处理。
子宫收缩过强对母儿均可造成不良影响。出现子宫收缩过强时易造成胎儿窘迫、软产道损伤、子宫破裂,甚至羊水栓塞等危急情况,临床上应引起高度重视,及时处理。
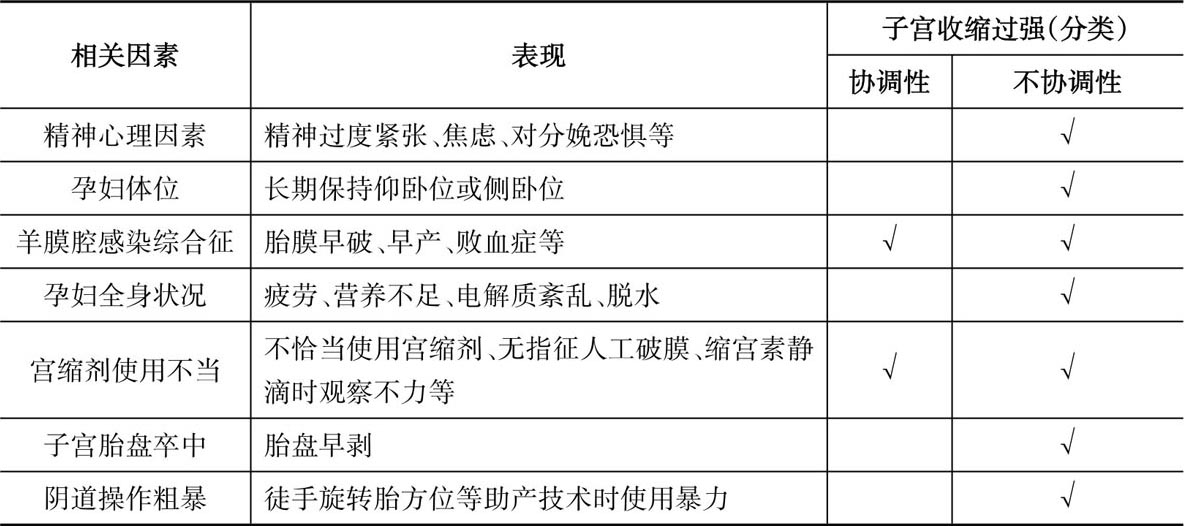
子宫收缩过强的原因及分类见表4.3。
表4.3 子宫收缩过强原因及分类
1.协调性子宫收缩过强
协调性子宫收缩过强时,子宫收缩极性、对称性和节律性正常,但子宫收缩力明显增强,频率过高,10 min内有5次或5次以上宫缩,羊膜腔内压大于50 mmHg,可发生急产。急产时容易造成产妇严重产道损伤、产后出血及感染。胎儿易发生窘迫、新生儿窒息、颅内损伤甚至死产。由于未充分作好接产的准备还可造成新生儿意外。
此种异常强烈的宫缩很难被常规剂量的镇静剂抑制,处理的重点在于对急产的预防及处理。凡有急产史者应在先兆临产期收住院,临产后提前做好接产及新生儿复苏准备。临产后慎用促宫缩的处理(如缩宫素、人工破膜等)。产后仔细检查软产道,并加强对新生儿的监护。若属未消毒的接产,产妇应给予抗生素预防感染,新生儿应注射破伤风。
2.不协调性子宫收缩过强
(1)强直性子宫收缩
子宫内口以上部分的子宫肌层处于强烈痉挛性收缩状态,多因分娩发生梗阻、宫缩剂应用不当或胎盘卒中引起,也有报道因子宫感染引起。
临床表现为子宫收缩很强,有持续性腹痛。胎儿可于短期内死亡。
强直性子宫收缩者应立即停用缩宫素,必要时使用宫缩抑制剂。仍不能解除子宫强直性收缩者,应考虑剖宫产,特别是由于胎儿娩出受阻,或胎盘卒中引起者更应立即以剖宫产结束分娩。
(2)子宫痉挛性狭窄环
多因精神紧张、过度疲劳、不适当使用缩宫素或经阴道的宫腔操作所致。头盆不称是诱因之一。
子宫痉挛性狭窄环(图4.6)是子宫局部平滑肌持续不放松,痉挛性不协调性收缩形成的狭窄环,可发生于整个产程中,通常发生在第二产程。
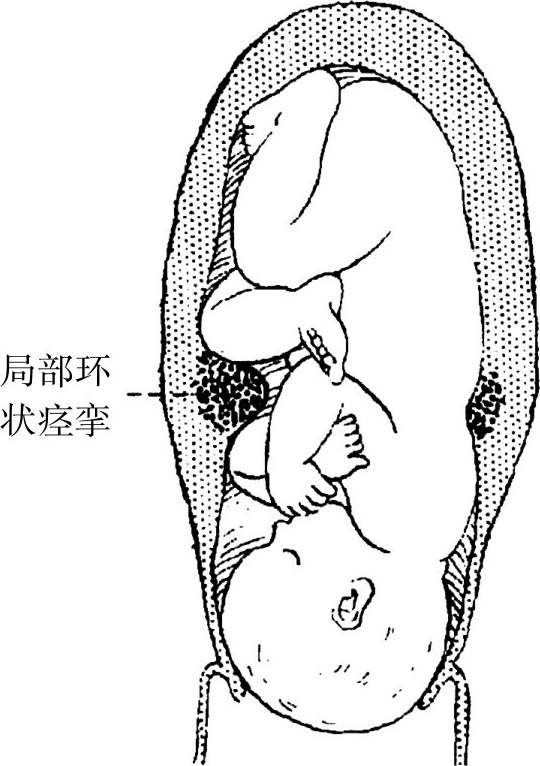
图4.6 子宫痉挛性狭窄环
痉挛性狭窄环可出现在子宫内的任何平面,不随宫缩上升,通常位于围绕胎体比较小的部位、子宫上下段交界处、宫颈内外口处。痉挛性狭窄环很少能从腹部直接触到。
发生子宫痉挛性狭窄环时应当停止使用宫缩剂及宫腔内操作,给予吸氧、必要时应用宫缩抑制剂。若宫缩恢复正常则等待自然分娩或阴道助产;若宫缩不缓解,出现病理性缩复环而宫口未开全、胎头位置较高或出现胎儿窘迫征象者,应立即行剖宫产术。
(朱轶 胡丽娜)
[1]曹莉园,周盛萍,龚云辉,等.分娩镇痛对初产妇产程的影响[J].实用妇产科杂志,2017,33(04):286-291.
[2]凌萝达,顾美礼.难产[M].第2版.重庆:重庆出版社,2000.
[3]刘建,孙江川,董晓静,等.足月孕引产时的“过度干预”对分娩结局的影响[J].重庆医学,2003,32(05):566-567.
[4]谢幸,孔北华,段涛,等.妇产科学[M].第9版.北京:人民卫生出版社,2018.
[5]余艳红.助产手册[M].第四版.广州:广东科技出版社,2018.
[6]中华医学会妇产科学分会产科学组.妊娠晚期促子宫颈成熟与引产指南(2014)[J].中华妇产科杂志,2014,49(12):881-885.
[7]Abrao KC,Francisco RP,Miyadahira S,et al.Elevation of Uterine Basal Tone and Fetal Heart Rate Abnormalities after Labor Analgesia:a Randomized Controlled Trial[J].Obstet Gynecol,2009(113):41-47.
[8]Alyssa Zackler,Pamela Flood,Rori Dajao,et al.Suspected Chorioamnionitis and Myometrial Contractility:Mechanisms for Increased Risk of Cesarean Delivery and Postpartum Hemorrhage[J]. Reprod Sci,2019,26(2):178-183.
[9]Cohen WR.Clinical Assessment of Uterine Contractions[J].Int J Gynecol Obstet.2017,139(2):137-142.
[10]Cunningham FG,Leveno KJ,Bloom SL,et al.Williams Obstetrics[M].25th ed.New York:Mc-Graw-Hill Education,2018:933-938.
[11]Gabriele S, Luigi DC, Giuseppe MM et al.Induction of Labor at Full-Term in Pregnant Women with Uncomplicated Singleton Pregnancy:a Systematic Review and Meta-Analysis of Randomized Trials[J].Acta Obstet Gynecol Scand,2019,98(8):958-966.
[12]Kuberan,K Jain,R Bagga,et al.The Effect of Spinal Hyperbaric Bupivacaine-Fentanyl Or Hyperbaric Bupivacaine on Uterine Tone and Fetal Heart Rate in Labouring Women:a Randomized Controlled Study[J].Anaesthesia,2018,73(7):832-838.
[13]Milner J,Arezina J.The Accuracy of Ultrasound Estimation of Fetal Weight in Comparison to Birth Weight:a Systematic Review[J].Ultrasound,2018,26(1):32-41.
[14]Nora ER,Koriandr CW,Alina PM,et al.Mouecular Regulation of Parturition:a Myometrial Perspective[J].Cold Spring Harb Perspet Med,2015(5):a023069.
[15]Salomon L J, Alfirevic Z, Costa FDS, et al.ISUOG Practice Guidelines:Ultrasound Assessment of Fetal Biometry and Growth[J].Ultrasound Obstet Gynecol,2019,53(6):715-723.