




软产道由会阴阴道、子宫颈、子宫下段及骨盆底软组织构成。软产道异常同样可致异常分娩。
软产道异常可由先天发育异常及后天疾病因素引起。主要包括以下几个方面:
1.外阴瘢痕
外阴手术、化学性烧伤等都可以引起瘢痕。
2.外阴水肿
见于重度子痫前期、重度贫血、心脏病及慢性肾炎等疾病。静脉瘤和静脉曲张等回流不畅时也可表现为外阴水肿。
3.外阴感染或肿瘤
外阴尖锐湿疣病变广泛时,可存在于外阴、阴道、宫颈,甚至形成巨大病灶,堵塞软产道。外阴肿瘤形成包块,也可阻碍产道。
1.阴道不完全闭锁
可由先天发育异常或产伤、手术感染造成瘢痕挛缩狭窄引起。
2.阴道纵隔、阴道横隔
由先天发育异常所致。
3.阴道包块
包括阴道囊肿、阴道肿瘤、尖锐湿疣。
1.宫颈狭窄
宫颈狭窄可由以下原因造成:
①难产:产钳、胎吸等助产术后严重宫颈损伤或感染。
②宫颈手术后致宫颈管狭窄:宫颈冷冻、深部电灼、宫颈电热圈环切术(LEEP)、宫颈部分切除、宫颈锥形切除以及粗暴的宫颈扩张术等可致宫颈瘢痕形成,造成宫颈管狭窄。
2.宫颈粘连
多由宫腔操做或宫颈手术后形成。
3.宫颈癌
妊娠合并宫颈癌较少见。计划妊娠前,建议行宫颈癌筛查。
4.宫颈水肿
多见于扁平型骨盆、持续性枕后位或潜伏期延长,宫口未开全时过早使用腹压,致使宫颈前唇长时间被压于胎头与耻骨联合之间且受力不均,血液回流受阻引起水肿,影响宫颈扩张。
5.宫颈坚韧
常见于高龄初产妇,宫颈成熟不良,缺乏弹性或精神过度紧张者。
1.子宫畸形
如双角子宫、子宫纵隔、双子宫畸形等先天发育异常。
2.子宫位置改变
明显的前屈子宫是由于腹直肌分离或腹壁过度松弛造成。后屈子宫可见于先天发育形成,或后天因盆腔粘连等疾病所致。后屈子宫妊娠后子宫逐渐增大,孕14~16周时子宫多能自盆腔伸展至腹腔。在罕见的情况下,子宫呈极度后倾后屈位,持续不能进入腹腔,而固定在骶窝处,称为子宫箝闭或子宫嵌顿,是产科急诊中罕见但又非常严重的并发症。此时宫颈管细长,宫体位于宫颈后方,宫底平宫颈外口水平。子宫箝闭常见症状有腹部不适和排尿功能障碍,需要留置尿管或间断导尿。孕妇还可出现直肠压迫症状,如里急后重、便秘。妇科双合诊可发现宫颈朝前且位于耻骨联合后方。超声或MRI检查有助于诊断。
3.子宫脱垂
子宫脱垂者早孕期即可出现原有脱垂症状加重,中期妊娠后,脱垂子宫可不同程度地回缩、上升,直到孕晚期分娩。
4.子宫扭转
子宫扭转可因子宫发育不良、胎位异常、盆腹腔内病变使子宫倾斜或旋转。妊娠期间的任何时期均可发生子宫扭转,以中晚期更为多见,见文末彩图1。
1.子宫肌瘤
妊娠合并子宫肌瘤者占妊娠的0.3%~0.5%,但实际发病率高于报道。肌瘤对妊娠及分娩的影响与肌瘤类型和大小有关。妊娠合并子宫肌瘤经评估后多能自然分娩,但应预防产后出血。
2.卵巢包块
包括卵巢囊肿及良恶性肿瘤。
3.盆腔脏器
膀胱膨出、直肠膨出及肠疝,过度充盈的膀胱。
其他软组织包括子宫和骨盆内成对的韧带、肌肉、筋膜结构也影响着胎方位和胎儿的活动,虽然这些因素目前缺乏足够的科学依据,但有部分助产士、理疗师等尝试使用多种手段来放松产妇软组织的紧张度,缓解骨骼肌肉疼痛,增加弹性,利于分娩。
妊娠期女性外阴瘢痕严重时会引起第二产程延长;严重外阴水肿可阻碍胎先露下降,也易引起组织损伤、感染和愈合不良;患外阴感染或肿瘤时分娩容易造成严重撕裂伤。
不完全阴道闭锁、阴道纵隔、阴道横隔、阴道壁囊肿或阴道肿瘤可导致软产道梗阻,阻碍胎先露下降。
1.宫颈狭窄、宫颈坚韧
可在临产后发生宫颈无法扩张或宫颈扩张缓慢,形成宫颈性难产。
2.宫颈粘连
在分娩过程中宫颈管虽已完全消失,但宫颈口一直不扩张(须与不完全阴道横隔相鉴别),而先露部与阴道之间有一层很薄的宫颈组织相隔。
3.宫颈癌
子宫颈癌的宫颈质硬而脆,影响宫颈扩张,如经阴道分娩不但会引起严重裂伤和大岀血,还可以造成癌细胞扩散。
4.宫颈水肿
可出现宫颈扩张缓慢或停止,宫颈严重水肿时,可对产道形成梗阻。
1.子宫发育异常
子宫畸形、子宫肌层发育不良和宫腔容受性降低可影响胎盘和胎儿正常发育。妊娠发生在双角子宫及纵隔子宫者较为常见。两者均可因宫腔形态异常导致异常胎产式和异常胎方位,一般不影响产力。双子宫畸形之一侧妊娠时一般不引起产道梗阻,但易发生臀位;分娩时易出现宫缩乏力或宫缩不协调,致使产程延长。
2.子宫位置改变
前屈子宫可影响产力的传导。增大的后屈子宫偶可嵌顿于骶骨凹陷。子宫箝闭主要为增大的子宫压迫周围脏器,不同孕周可表现不同临床症状。若未能识别或未及时处理循环障碍,子宫箝闭可导致自然流产、早产、胎儿生长受限,甚至膀胱破裂、子宫破裂。
3.子宫脱垂
妊娠3个月以后,脱垂程度有可能改善;但当腹压突然增加,可引起急性子宫脱出,造成流产、早产。
4.子宫扭转
子宫扭转症状的严重程度取决于扭转的幅度和时间。最常见的临床表现为腹痛,孕妇可有轻微腹部疼痛、恶心、呕吐、梗阻性难产等,也可有泌尿系统症状,重者可表现为腹膜刺激症状、胎盘早剥、胎儿窘迫、失血性休克等。B超检查发现胎盘、子宫肌瘤、附件或子宫血管的位置改变对诊断有一定帮助。
1.子宫肌瘤
妊娠合并子宫肌瘤对分娩的影响取决于肌瘤大小和生长部位。
(1)对产力的影响
子宫肌瘤会影响子宫收缩力的传导,且肌瘤组织缺乏前列腺素受体,可使子宫收缩乏力,产程延长。但有研究报道合并肌瘤的子宫并未表现出对缩宫素不敏感。
(2)对产道的影响
较小的肌瘤且无产道梗阻时不影响阴道分娩。生长于子宫下段、子宫颈等位置的子宫肌瘤,或嵌顿于盆腔内的浆膜下肌瘤,可影响宫颈口扩张和胎头衔接及下降。
(3)对胎方位的影响
较大的子宫肌瘤和多发性子宫肌瘤可引起宫腔形态的改变,从而导致胎方位异常。
(4)肌瘤手术对子宫的影响
子宫破裂是子宫肌瘤术后再次妊娠的严重并发症,多发生于妊娠晚期及产程中。子宫肌瘤剔除术后子宫肌层的修复情况取决于患者的一般状况、手术方式、电凝器械的使用、血肿的形成以及缝合的方法等。穿透宫腔、使用电凝器械、单层缝合法,可使子宫破裂的风险增加。《子宫肌瘤诊治的中国专家共识》(2017)建议有生育要求的有手术指征的子宫肌瘤患者选择经腹(开腹或腹腔镜)子宫肌瘤剔除术。选择腹腔镜还是开腹手术取决于施术者的手术技巧和经验以及患者的自身条件。国外有研究认为手术经验丰富的医生行腹腔镜子宫肌瘤剔除术与开腹手术相比,子宫瘢痕的厚度无明显差异。对于肌瘤数目多、肌瘤直径大(如>10 cm)、特殊部位的肌瘤、盆腔严重粘连、手术难度大或可能增加未来妊娠时子宫破裂风险者宜行开腹手术。宫腔镜黏膜下肌瘤挖除术后妊娠发生子宫破裂的风险较低。
2.卵巢包块
妊娠合并卵巢囊肿或肿瘤时,容易发生卵巢囊肿或肿瘤的蒂扭转、破裂而发生急腹症。当较大的卵巢囊肿或肿瘤位于骨盆入口平面时,胎头衔接会受到影响。
3.盆腔脏器脱垂
严重的膀胱膨出、直肠膨出及肠疝都可影响分娩。
1.外阴瘢痕
瘢痕范围不大可作会阴后—斜切开或对侧瘢痕切开;若瘢痕过大,应行剖宫产。
2.外阴水肿
临产前可局部湿敷。严重外阴水肿可试行无菌钢针穿刺排液。
3.外阴尖锐湿疣或外阴肿瘤
病灶巨大堵塞软产道时均需行剖宫产。
1.阴道不完全闭锁
由发育异常或产伤、药物腐蚀、手术感染造成的瘢痕挛缩狭窄引起。不严重者妊娠后瘢痕软化,临产后胎头下降,常能扩张瘢痕,克服阻力完成分娩。若闭锁位置低,可作单侧或双侧会阴侧切,以防严重的会阴裂伤。瘢痕广、部位高者应选择剖宫产。
2.阴道纵隔
阴道完全纵隔时胎头通过的一侧阴道多能充分扩张,一般不导致难产。部分阴道纵隔妨碍胎头下降时,有时纵隔可自然破裂。但纵隔较厚时则需手术切开。麻醉后切断纵隔与阴道后壁的连接,待胎盘娩出后,切断纵隔与阴道前壁之间的连接,并用可吸收线缝合上下断端。缝合时需注意避免尿道损伤。
3.阴道横隔
当宫颈口开全,胎头下降压迫横隔时,若横隔不能自行退让,可用手指轻微扩张,使其进一步扩张。偶尔需行十字形切开解除梗阻,待胎盘娩出后再将切缘锁边缝合。横隔位置高且厚者需行剖宫产。
4.阴道壁囊肿
阻碍先露部下降时,需在消毒情况下行囊肿穿刺,吸出内容物,待产后再作处理。
5.阴道内肿瘤
阻碍胎头下降,且不能阴道切除者,选择剖宫产,原有病变分娩后再处理。
有宫颈手术史的孕妇应予以重视,在待产过程中需对宫颈条件进行评估。
1.宫颈狭窄
若宫颈无严重瘢痕形成,宫颈按摩或徒手扩张有效,可以短期观察。无效时需行剖宫产。
2.宫颈粘连
可用手指轻轻环形按揉,也可伸入1~2个手指至宫颈口轻轻分离粘连,常可使宫口扩张。严重宫颈粘连者应行剖宫产。
3.宫颈癌
应行择期剖宫产。
4.宫颈水肿
解除宫颈水肿的方法有:
(1)孕妇可通过改变体位,如取手膝卧位、趴在分娩球上或取分开式膝胸卧位以解除胎头对宫颈的压迫。
(2)宫颈两侧各注入0.5%利多卡因5 ml,待宫口近开全时,用手将水肿的宫颈前唇上推,使其越过胎头,即可经阴道分娩。具体作法为宫缩开始前,润滑手套,食指及中指轻轻伸入宫颈11点和1点,手掌侧缘朝下,手指正好在胎头与宫颈前唇之间。宫缩开始时,上推宫颈到胎头上方,当宫颈前唇完全推上去时,嘱孕妇向下屏气用力,迫使胎头下降以避免宫颈前唇再次脱出。一次失败可重复尝试。但若数次宫缩后仍无进展,应重新评估头盆关系及宫颈情况。
若经上述处理无明显效果,宫颈严重水肿者可考虑剖宫产。
5.宫颈坚韧
宫颈坚韧多与先天发育异常或宫颈物理治疗有关,有临产后应严密观察,若引起难产,应考虑行剖宫产。
1.子宫畸形
子宫畸形合并妊娠者,可适当放宽剖宫产手术指征。孕产妇为双角子宫、子宫纵隔畸形时,附着于子宫纵隔处的部分胎盘常不易自然剥离或剥离不全,需行人工剥离。
2.子宫位置改变
前屈子宫者于妊娠晚期或分娩期可用腹带包扎腹部纠正轴向,有利于胎头入盆。后屈子宫孕3个月后多能自动纠正位置。子宫箝闭者早孕期首选手法复位,孕15周前成功率较高。手法复位的方法:导尿后,孕妇在清醒或适当镇静、麻醉的情况下,采用膝胸卧位,直肠内手指加压。术后阴道内放入子宫托有助于预防复发。直到膀胱张力恢复后再取出导尿管。妊娠晚期子宫箝闭建议剖宫产终止妊娠。
在极个别的情况下,后屈嵌顿子宫继续妊娠,子宫下段极度扩张成囊状,子宫颈外口在耻骨联合上,拉长的阴道位于胎头水平上方,而子宫前后壁向腹腔伸延,形成“袋状子宫”(图2.41)。超声或MRI检查有助于诊断,注意与真正的子宫憩室相鉴别。此种情况应选择剖宫产终止妊娠。有学者建议延长腹壁切口至脐上,将整个子宫抱出腹腔后再行子宫切开,以避孕阴道及膀胱的损伤。
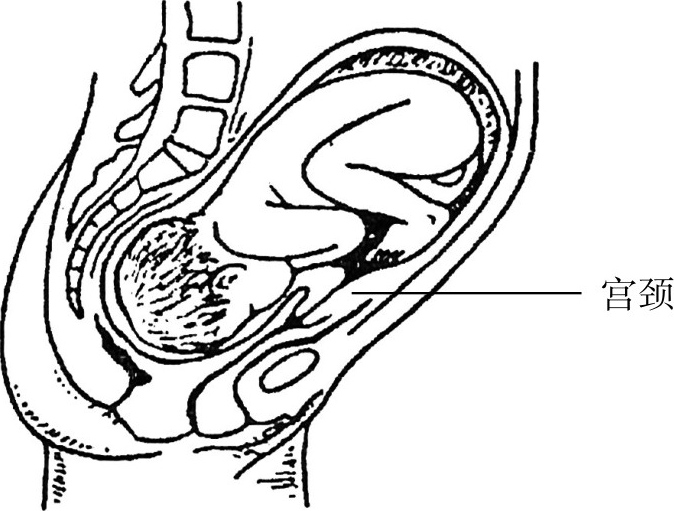
图2.41 袋状子宫
3.子宫脱垂
如果子宫颈长期脱垂于阴道口,易因摩擦导致溃疡及继发感染,使宫颈不易扩张时,需以剖宫产结束分娩。
4.子宫扭转
外科处理的方式取决于发生扭转的孕周及原因。子宫扭转不能经阴道分娩,且随着时间的延长易导致孕妇及胎儿严重不良结局,一旦可疑诊断或确诊,应立即行剖腹探查,复位子宫或行剖宫产,必要时切除子宫。如果发现导致子宫扭转的因素,如子宫肌瘤、卵巢肿瘤,应进行相应的处理。
1.子宫肌瘤
除肌瘤梗阻产道以外,合并子宫肌瘤的大部分孕妇能成功阴道分娩。产前经B超确定肌瘤位于胎头与宫颈内口之间者,应选择剖宫产。关于剖宫产术中是否同时行子宫肌瘤剔除术的问题,目前尚有争议,应根据肌瘤大小、部位、孕妇情况、术者的技术熟练程度、医院的输血急救条件等而定。对于直径大于8 cm,多发性子宫肌瘤、不易暴露的肌瘤(如子宫下段肌瘤、宫颈肌瘤、黏膜下肌瘤)以及靠近子宫动静脉、输卵管间质部的大肌瘤应谨慎对待。对危重孕妇,不主张在剖宫产术中同时行子宫肌瘤剔除术。子宫肌瘤剔除术后妊娠的孕期管理和分娩期的处理与剖宫产术后再次妊娠相似。穿透宫腔的子宫肌瘤剔除术是阴道分娩的相对禁忌证,应适当放宽行剖宫产术的指征。
2.卵巢包块
卵巢囊肿或肿瘤阻碍分娩时应行剖宫产,术中根据情况,决定是否行卵巢囊肿或肿瘤切除术。
3.盆腔脏器
在分娩时应注意排空膀胱,以免膨胀的膀胱阻碍先露下降。严重器官脱垂,阻碍分娩者应行剖宫产。
(朱轶 胡丽娜)
[1]侯锦蓉,凌萝达.对枕后位进展过程的研究[J].中华妇产科杂志,1989,24(01):15-18.
[2]黄钧,许晨晨,王慧艳,等.Laborpro三维导航仪测量坐骨棘间径对难产的预测研究[J].中国妇幼健康研究,2020,31(01):55-58.
[3]柯应夔,岳琏,李文铭,等.中国女性骨盆研究[J].中华妇产科杂志,1956(04):325-327.
[4]King T L,Brucker M C,Osborne K,et al.瓦尔尼助产学(中文版)[M].第6版.陆虹,庞汝彦,译.北京:人民卫生出版社,2020.
[5]凌萝达,顾美礼.难产[M].重庆:重庆出版社,1990.
[6]凌萝达.骶骨在分娩中的重要性(附300例X光骨盆测量结果)[J].重庆医科大学学报,1983(01):1-6.
[7]刘云,曾彪,胡丽娜,等.改良骨盆倾斜度测量器的临床应用[J].中华妇产科杂志,2003,38(02):112.
[8]刘云,胡丽娜,凌萝达.骨盆倾斜度外测量正常值及其影响因素[J].解剖与临床,2002,7(04):148-149.
[9]陆湘云,王淑贞,凌萝达.2500例女性骨盆外测量研究[J].中华妇产科杂志,1958(02):119.
[10]任炜,张彤迪,何向群,等.超声测量骨盆入口前后径的方法及临床应用[J].中华超声影像学杂志,2006,15(02):113-115.
[11]Simkin P,Hanson L,Ancheta R.助产手册:早期预防和处理难产(中文版)[M].第4版.钟梅,雷慧中,涂新,主译.广州:广东科技出版社,2018.
[12]王淑雯,岳琏.中国产科生理常数研究与难产防治[M].天津:天津科学技术出版社,2002.
[13]王淑雯,岳琏.中国女性骨盆图集[M].第1版.天津:天津科技翻译出版公司,2003.
[14]谢幸,孔北华,段涛.全国高等学校教材·妇产科学(供基础、临床、预防、口腔医学类专业用)[M].第9版.北京:人民卫生出版社,2018.
[15]中华医学会围产医学分会.对“新产程标准及处理的专家共识(2014)”的解释和说明[J].中华围产医学杂志,2018,21(02):81-83.
[16]子宫肌瘤的诊治中国专家共识专家组.子宫肌瘤诊治的中国专家共识[J].中华妇产科杂志,2017,52(12):793-800.
[17]Abitbol M M.The Shapes of the Female Pelvis.Contributing Factors[J].J Reprod Med,1996, 41(4):242-250.
[18]Amant F,Berveiller P,Boere IA,et al.Gynecologic Cancers in Pregnancy:Guidelines Based on a Third International Consensus Meeting[J].Ann Oncol,2019,30(10):1601-1612.
[19]Brandon CJ,Lewicky-Gaupp C,Larson KA,et al.Anatomy of the Perineal Membrane as Seen in Magnetic Resonance Images of Nulliparous Women[J].Am J Obstet Gynecol,2009,200(5):583. e1-e6.
[20]Buckley V A,Nesbitt-Hawes E M,Atkinson P,et al.Laparoscopic Myomectomy:Clinical Outcomes and Comparative Evidence[J].J Minim Invasive Gynecol,2015,22(1):11-25.
[21]Bunim L A.Additional Variations of the Sacral Curves[J].Am J Obstet Gynecol,1957,74(2):324-327.
[22]Capelle C, Devos P, Caudrelier C, et al.How Reproducible Are Classical and New CT-Pelvimetry Measurements[J]. Diagn Interv Imaging,2020,101(2):79-89.
[23]Cunningham FG, Leveno KJ, Bloom SL, et al.Williams Obstetrics[M].25th ed.New York:McGraw-Hill Education,2018:933-938.
[24]Gherman R B, Tramont J, Muffley P, et al.Analysis of Mcroberts'Maneuver by X-Ray Pelvimetry[J].Obstet Gynecol,2000,95(1):43-47.
[25]Hoyte L,Ye W,Brubaker L,et al.Segmentations of MRI Images of the Female Pelvic Floor:a Study of Inter-and Intra-Reader Reliability[J].J Magn Reson Imaging,2011,33(3):684-691.
[26]Janine H,Katrin T,Patrick S,et al.New MRI Criteria for Successful Vaginal Breech Delivery in Primiparae[J].PLoS One,2016,11(8):01-12.
[27]Jenabi E, Khazaei S.The Effect of Uterine Leiomyoma on the Risk of Malpresentation and Cesarean:a Meta-Analysis[J].J Matern Fetal Neonatal Med,2018,31(1):87-92.
[28]Karen RR, Wenda RT.Evolutionary Perspectives on Cesarean Section[J].Evolution, Medicine, and Public Health,2018:67-81.
[29]Lenhard M, Johnson T, Weckbach S, et al.Three-Dimensional Pelvimetry by Computed Tomography[J].Radiologia Medica,2009,114(5):827-834.
[30]Liao KD,Yu YH,Li YG,et al.Three-Dimensional Magnetic Resonance Pelvimetry:a New Technique for Evaluating the Female Pelvis in Pregnancy[J].Eur J Radiol,2018,102(5):208-212.
[31]Maharaji D.Assessing Cephalopelvic Disproportion:Back to Basis[J].Obstet Gynecol Surv, 2010,65(6):387-395.
[32]Michel SCA,Rake A,Treiber K,et al.MR Obstetric Pelvimetry:Effect of Birthing Position On Pelvic Bony Dimensions[J].AJR Am J Roentgenol,2002,179(4):1063-1067.
[33]Moloy H C,Steer C M.The Obstetrical Evaluation of the Pelvis with Special Reference to Roentgenology[J].Med Clin North Am,1951,35(3):771-790.
[34]Mudrov V A.Diagnosis of Anatomical Narrow Pelvis by Ultrasound Pelvimetry[J].Biomedical Engineering,2018,52(4):251-256.
[35]Nizard J, Haberman S, Paltieli Y, et al.Determination of Fetal Head Station and Position during Labor:a New Technique That Combines Ultrasound and a Position-Tracking System[J].Am J Obstet Gynecol,2009,200(4):e1-5.
[36]Obara M,Hatakeyama Y,Shimizu Y.Vaginal Myomectomy For Semipedunculated Cervical Myoma during Pregnancy[J].AJP Rep,2014,4(1):37-40.
[37]Pattinson RC,Cuthbert A,Vannevel V.Pelvimetry for Fetal Cephalic Presentations at or Near Term for Deciding on Mode of Delivery[J].Cochrane Database Syst Rev,2017,30(3):01-39.
[38]Ramseyer AM,Whittington JR,Resendez VA,et al.Torsion in the Gravid and Nongravid Uterus:a Review of the Literature of an Uncommon Diagnosis[J].Obstet Gynecol Surv,2020,75(4):243-252.
[39]Savarirayan R, Rossiter J P, Hoover-Fong J E, et al.Best Practice Guidelines Regarding Prenatal Evaluation and Delivery of Patients with Skeletal Dysplasia[J].Am J Obstet Gynecol,2018,219(6):545-562.
[40]Sentilhes L, Sergent F, Roman H, et al.Late Complications of Operative Hysteroscopy:Predicting Patients At Risk of Uterine Rupture during Subsequent Pregnancy[J].Eur J Obstet Gynecol Reprod Biol,2005,120(2):134-138.
[41]Tague R G.High Assimilation of the Sacrum in a Sample of American Skeletons:Prevalence, Pelvic Size,and Obstetrical and Evolutionary Implications[J].Am J Phys Anthropol,2009,138(4):429-438.
[42]Tian Y C,Long T F,Dai YM.Pregnancy Outcomes Following Different Surgical Approaches of Myomectomy[J].J Obstet Gynaecol Res,2015,41(3):350-357.
[43]Zaretsky MV,Alexander JM,Mclntire DD,et al.Magnetic Resonance Imaging Pelvimetry and the Prediction of Labor Dystocia[J].Obstet Gynecol,2005,106(5 Pt 1):919-926.
[44]Zijta F M,Froeling M,van der Paardt M P,et al.Feasibility of Diffusion Tensor Imaging(DTI)with Fibre Tractography of the Normal Female Pelvic Floor[J].Eur Radiol,2011,21(6):1243-1249.