




骨盆的任何一个径线或几个径线小于正常者为骨盆狭窄,可有一个平面狭窄或多个平面同时狭窄。当某一径线短小时需要观察同一平面其他径线的大小,再结合整个骨盆的大小与形态全面衡量,才能对这一骨盆在难产中所起的作用做出比较正确的估计。
凌教授认为仅以骨盆形态(扁平型狭窄、漏斗型狭窄及均小型狭窄)进行骨盆狭窄分类不能涵盖临床上骨盆狭窄的全部类型,且按传统三平面分类时,单纯出口平面狭窄引起的难产少见。中骨盆—出口平面才是骨盆的真正出口,因此凌教授提出中骨盆—出口平面难产的概念,进而将骨盆狭窄分为入口平面狭窄、出口平面狭窄、入口及出口平面均狭窄三类。
1.入口平面狭窄
根据凌教授在上海第一医学院妇产科医院147例骨盆狭窄的研究数据,入口平面狭窄者占总数的14.97%:以前后径狭小者最多见,占45.45%;其次为前后径及横径均狭小者,占36.36%;再次为仅横径狭小者,占18.19%。因此,凌教授认为入口平面狭窄以扁平型狭窄最为多见,而并非入口平面狭窄就是扁平型狭窄。
2.出口平面狭窄(中骨盆—出口平面狭窄)
在凌教授的“头位难产”研究中,骨盆狭窄中出口平面狭窄者占总数的57.14%。其中两个径线均狭小者占45.24%,横径狭小者占36.91%,前后径狭小者占17.85%。两个径线均狭小在男型骨盆出口平面狭窄中最多见,横径狭小在类人猿型骨盆多见。由此可见出口平面狭窄亦即漏斗型狭窄以男型与类人猿型骨盆多见。
3.入口及出口平面均狭窄(均小型狭窄)
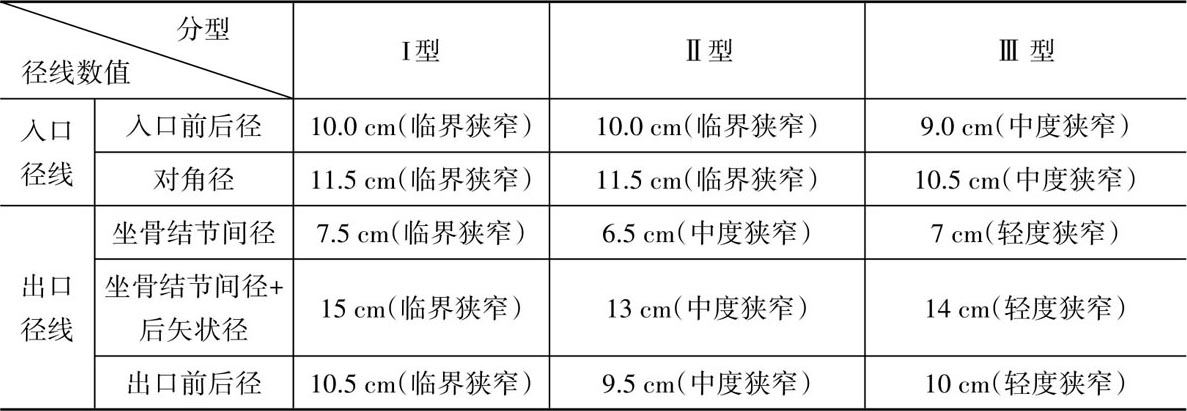
入口及出口平面均狭窄为均小型狭窄,占总数的27.89%。凌教授根据入口和出口平面狭窄程度的不同,把均小型狭窄骨盆分为三个亚型(表2.5):Ⅰ型,入口平面狭窄程度与出口平面狭窄程度相同;Ⅱ型,出口平面狭窄程度较入口平面狭窄程度更严重;Ⅲ型,入口平面狭窄程度较出口平面狭窄程度更严重。Ⅰ型及Ⅱ型较多见,分别占均小型狭窄骨盆总数的41.46%和41.47%;Ⅲ型少见,占17.07%。
表2.5 均小型狭窄骨盆分型
1.入口平面狭窄分度
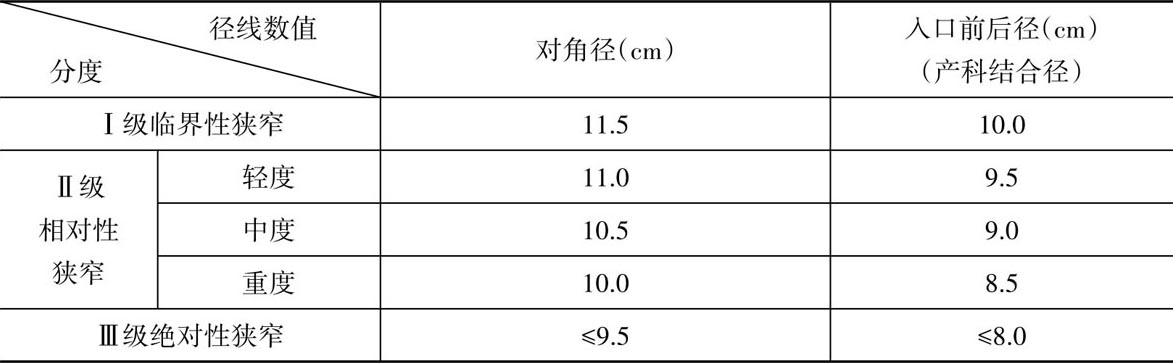
因入口平面前后径狭窄多于横径,故按入口平面前后径长短将骨盆入口平面狭窄分为3级(表2.6)。
表2.6 入口平面狭窄分度
2.中骨盆平面狭窄分度
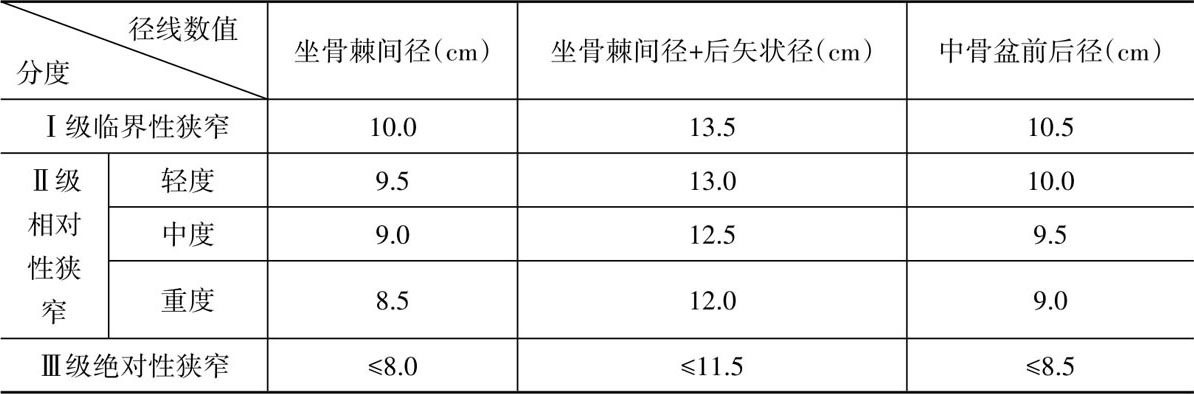
中骨盆平面狭窄常表现为横径短小,因而坐骨棘间径(中骨盆横径)甚为重要。坐骨棘间径≤10 cm或坐骨棘间径+后矢状径≤13.5 cm时考虑中骨盆平面狭窄可能。上述径线在临床上难以直接测量,有间接方法对其进行估计。中骨盆平面后矢状径可以骶坐切迹底部宽度估计;坐骨结节间径狭窄间接提示坐骨棘间径狭窄;骨盆侧壁内聚提示中骨盆平面狭窄等。凌教授指出可用以下临床检查的指标估计中骨盆平面狭窄以及狭窄程度:①坐骨棘明显突出;②骶坐切迹宽度小于3横指(<4.5 cm);③耻坐径≤8 cm;④坐骨结节间径(出口面横径)≤7.5 cm。如有以上两项情况存在,可能为中骨盆平面临界性狭窄;如有3~4项存在,则多为相对性狭窄。
尽管坐骨棘间径与后矢状径均可以通过X线、多层计算机断层扫描、3D MRI、阴道旋转式B超显像仪等辅助测量。但综述报道没有足够证据证明运用X线对孕妇进行骨盆测量可以改善妊娠结局,反而增加了剖宫产率,故在头位分娩中X线测量骨盆不作为常规推荐。CT、MRI的应用价值也还缺乏足够的临床研究。中骨盆平面狭窄分度见表2.7。
表2.7 中骨盆平面狭窄分度
3.出口平面狭窄分度
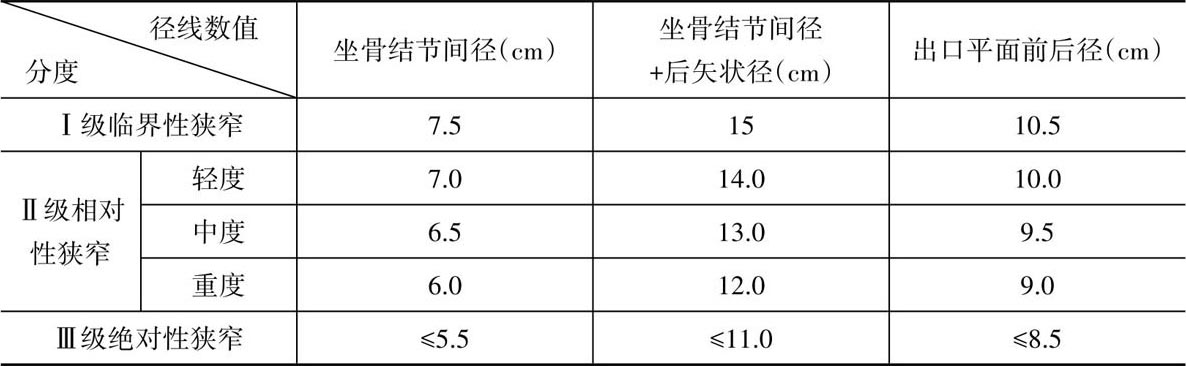
骨盆出口平面的径线中以坐骨结节间径与后矢状径的临床意义最大,尤以前者更为重要。当坐骨结节间径≤7.5 cm时,若前述两者之和大于15 cm被视为正常,此时胎儿可充分利用骨盆出口的后半部分娩出。
凌教授指出:在传统的骨盆出口平面狭窄判定标准中,对出口平面前后径的长度测量未引起足够重视。对出口平面狭窄的分度,除坐骨结节间径及后矢状径外,还应参考出口平面前后径的长度。前两者为出口菱形面的径线,而后者是骨质围绕出口平面的径线。骨盆出口平面狭窄分度见表2.8。
表2.8 出口平面狭窄分度
骨盆狭窄多表现为胎方位异常及产程异常。因产道梗阻还可发生继发性子宫收缩乏力。伴子宫收缩过强时可有先兆子宫破裂表现及子宫破裂风险。
1.入口平面狭窄的临床表现
入口平面狭窄常表现为胎先露及胎方位异常,如臀先露、肩先露、面先露等。在头先露中可表现为已临产的初产妇胎头迟迟不入盆,胎头跨耻征阳性,胎头呈不均倾或仰伸入盆。因头盆不称、胎头高浮,对前羊膜囊压力不均,故发生胎膜早破和脐带脱垂的风险增加。
相对头盆不称时,在产程中可表现为潜伏期及活跃早期延长;若胎头衔接,活跃晚期产程进展顺利。绝对头盆不称时可因产道梗阻而出现继发性子宫收缩乏力、产程停滞。伴宫缩过强者,需警惕先兆子宫破裂的征象。
2.出口平面狭窄(中骨盆—出口狭窄)的临床表现
骨盆出口平面狭窄可引起胎方位异常,妨碍胎头内旋转的完成。横径狭小者往往阻碍枕后位向枕前位旋转而持续于枕后位;横径虽狭小但前后径较长如类人猿型骨盆,胎头则向后旋转45°成枕直后位;前后径狭小而横径够大时,胎头持续于枕横位下降至盆底,一般需手术助产娩出;横径及前后径均狭小的男型骨盆遇到的困难最大。因产道梗阻同样可出现继发性子宫收缩乏力。伴宫缩过强者,需警惕先兆子宫破裂的征象。
出口平面狭窄而入口平面正常者,在产程中可表现为第一产程胎头衔接并正常下降,但当胎头抵达中骨盆—出口平面后,可出现活跃期延长或停滞、胎头下降延缓或停滞、第二产程延长。
3.均小型狭窄骨盆的临床表现
均小型狭窄骨盆多见于身材矮小、体型匀称的妇女。均小型狭窄骨盆的临床表现取决于头盆关系及均小型狭窄骨盆的分型。
临床骨盆测量易受到测量人员主观因素和孕妇身体状况的影响,精确度不够,因此,完全依据临床测量判断骨盆狭窄程度存在偏差。另外产力、胎头可塑性、胎儿大小等因素在阴道分娩中也起着重要作用,若产力强、胎儿小可克服部分骨盆狭窄的不利因素成功阴道分娩。因此,为减小临床测量偏差对头盆关系判断的不利影响,并结合临床实际,凌教授认为骨盆临界与轻度狭窄可试产,中度及重度狭窄在其他条件较好如胎儿小、产力强时亦可在严密观察下短期试产,而绝对性狭窄则无试产余地,需以剖宫产结束分娩。
1.入口平面狭窄的处理
凌教授认为:仅入口一个面狭窄可给予充分试产的机会。先露部一旦通过入口即有可能顺利分娩;即使胎头入盆受阻无法衔接,也能及早发现、及时做剖宫产。但若延误诊断,会引起母儿一系列的并发症,即使胎头勉强通过入口平面,也有胎头损伤的可能(图2.32)。入口前后径绝对狭窄者(对角径≤9.5 cm,真结合径≤8.0 cm),应行剖宫产。
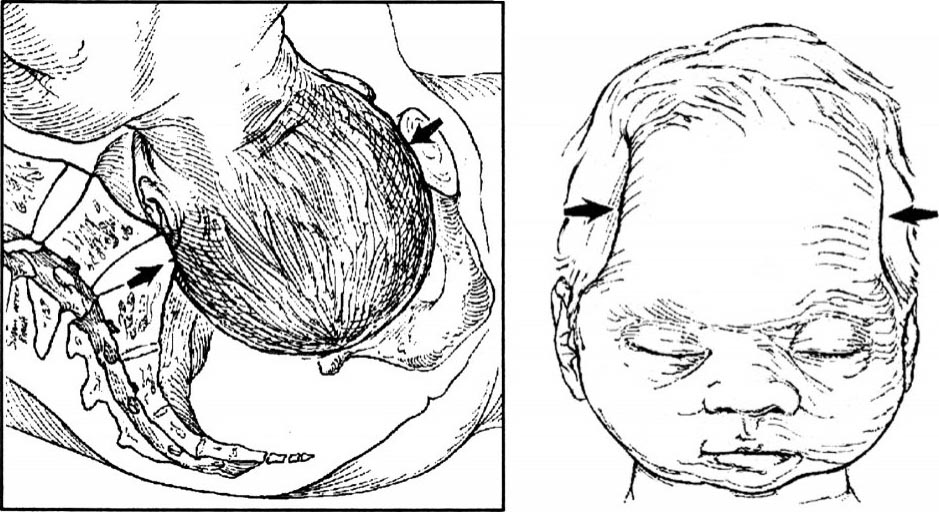
图2.32 骨盆入口狭窄引起胎头凹陷(箭头处)
充分试产的判断标准应参考宫缩强度,以宫口扩张的程度为标准。骨盆入口狭窄的试产可等到宫口扩张至4~5 cm。宫口<3 cm时,建议每4 h进行阴道检查以了解宫口扩张情况;如潜伏期延长,应积极干预,主要干预手段为支持、镇静、镇痛、休息和缩宫素静滴。宫口扩张至3~5 cm者,每2~4 h进行阴道检查,若宫口扩张无进展,应积极干预,可选择人工破膜,破膜后宫缩乏力者可予缩宫素静滴。试产后若胎头仍不能入盆,宫口扩张停滞或出现胎儿窘迫者应及时行剖宫产。
2.出口平面狭窄(中骨盆—出口平面狭窄)的处理
凌教授认为:出口狭窄的试产时间较入口狭窄长,对胎儿危害较大,剖宫产指征应放宽。当诊断为严重狭窄者应考虑择期剖宫产。当坐骨结节间径过小(≤6 cm)时,即使后矢状径再大也无法补偿,应行剖宫产。若坐骨结节间径+后矢状径≤15 cm,足月胎儿不易经阴道分娩,应行剖宫产。
新产程中关于第二产程延长的定义较以前定义的时间略有延长。尽管强调给予产妇充分试产的机会,但当出现产程进展缓慢时,应考虑骨盆出口平面狭窄的可能。利用头位分娩评分理论,积极纠正宫缩乏力、胎位不正等不利因素。经加强宫缩和(或)徒手旋转胎头处理后,若宫口近全开而胎头双顶径未达坐骨棘水平或胎儿窘迫者需行剖宫产。胎儿受阻于该平面时,强行实施助产术易导致严重的软产道损伤和新生儿产伤,因此不宜强行阴道助产。
3.均小型狭窄骨盆的处理
若胎儿小(体重≤3 000 g),产力好,有可能经阴道分娩,但多数均小骨盆孕妇由于发育不良、体力较差,容易并发宫缩乏力、产程延长,常需手术助产;如胎儿稍大或胎位不正则难产机会更大,常以剖宫产结束分娩。3种亚型中Ⅱ型类似漏斗型狭窄,其分娩预后更差,一般均需以剖宫产结束分娩。而Ⅰ型与Ⅲ型如能保持较好的产力,胎头一旦通过入口平面则有可能经阴道分娩。
Naegele's骨盆是罕见的由发育异常引起的骨盆畸形。表现为单侧骶骨翼消失并与髂骨融合,造成骨盆入口明显不对称,从而阻碍胎头衔接(图2.33)。Robert's骨盆表现为双侧骶骨翼消失并与髂骨融合,造成骨盆的横径变短(图2.34)。
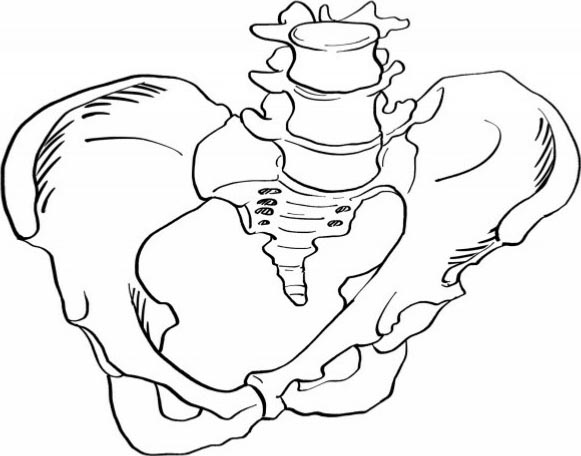
图2.33 Naegele's骨盆
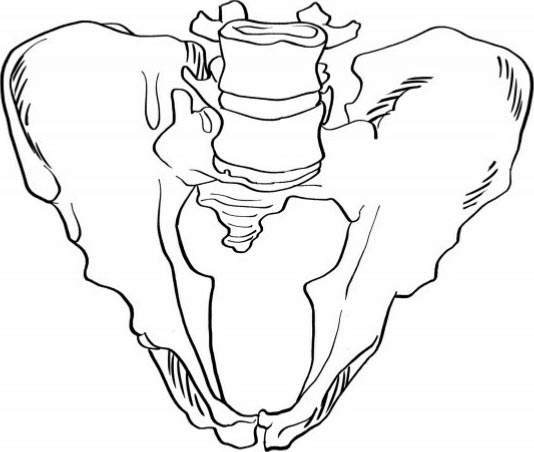
图2.34 Robert's骨盆
骨基质矿化障碍发生于儿童期称佝偻病,发生于骨骺已闭合的成年人即为骨软化症,两者均由维生素D和矿物质缺乏引起。随着我国公共卫生事业的发展,儿童保健及孕期保健得到极大改善。通过营养的指导和补充,由该病引起的严重骨盆异常已很少见。
1.佝偻病骨盆
因骶岬向前下方突出使骨盆入口平面呈肾形,前后径明显缩短。坐骨结节外翻,使耻骨弓角度增大,骨盆出口横径增加。骶骨一般呈直型,尾骨呈钩状向前突(图2.35)。
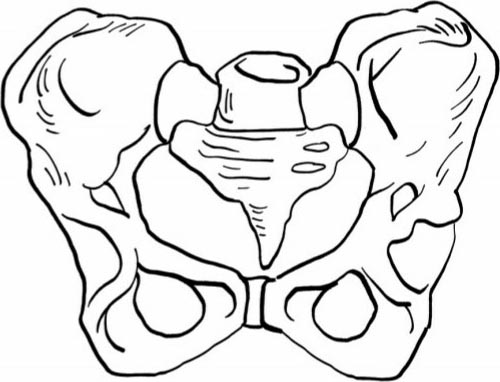
图2.35 佝偻病骨盆
佝偻病若发生在幼年骨基质尚未钙化时,骨盆变形严重,对分娩极其不利。
2.骨软化症骨盆
骨盆腔明显受压,骨盆入口平面呈Y型裂口,入口、中部及出口均可有严重狭窄(图2.36)。因此骨软化症患者完全不可能由阴道分娩,即使胎儿已死,仍以剖宫产为宜。
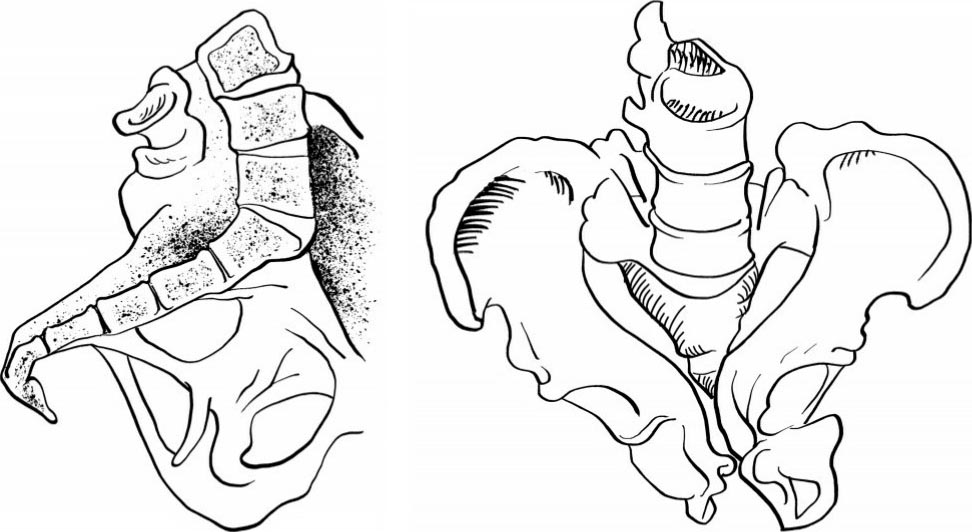
图2.36 骨软化症骨盆
骨盆骨折、肿瘤、关节炎等均可造成骨盆的损伤。脊柱后凸、侧凸、尾骨畸形、小儿麻痹症和髂关节疾病可引起骨盆畸形。
1.骨盆骨折
骨盆骨折后骨痂形成或不能精确愈合,可导致骨盆狭窄。骨盆骨折以车祸伤常见。但轻微的骨盆畸形、骨折术后保留的内固定物并不是绝对剖宫产指征。骨折愈合通常需要8~12周,如果是近期发生的骨盆骨折,选择剖宫产更适宜;有骨盆骨折病史者需要回顾既往的X线照片和孕期影像学骨盆测量来对骨盆情况进行评估。尾骨骨折可造成骨盆出口平面狭窄。
2.髋关节及下肢病变性骨盆
髋关节炎、小儿麻痹症下肢瘫痪萎缩、膝或踝关节病变、下肢骨折等,如在发育成熟前即已发病可引起跛行,步行时因患肢缩短或病痛不能着地,致使体重全部由健侧承担,从而形成歪斜骨盆(图2.37)。如在成年后发病不再引起骨盆歪斜。疑有先天性髋关节脱位者,为避免日后形成歪斜骨盆,需尽早由骨科医生检查,明确诊断、及时复位。
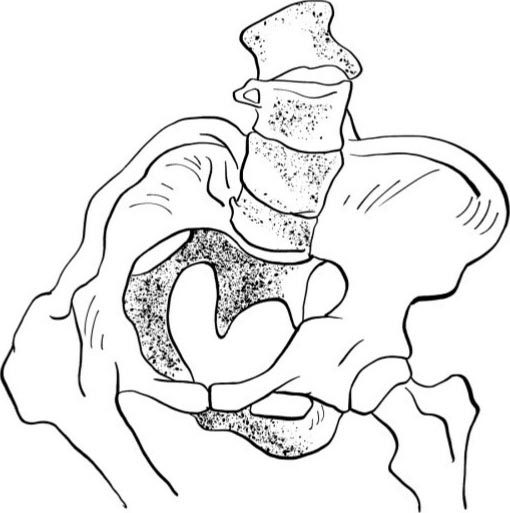
图2.37 髋关节病变骨盆
3.脊柱病变性畸形骨盆
脊柱病变多数由骨结核病引起。近年来,随着人们生活水平的提高,结核病发病率已明显下降。
(1)脊柱后凸(驼背)性骨盆
如后凸发生在胸、腰部以下,骶岬后移,骶骨远侧端向前倾斜,骨盆入口前后径增加而出口横径缩短,则为典型的漏斗型骨盆(图2.38)。驼背对妊娠妇女的心肺功能有较大影响,应加强围产期监护,预防心衰的发生。
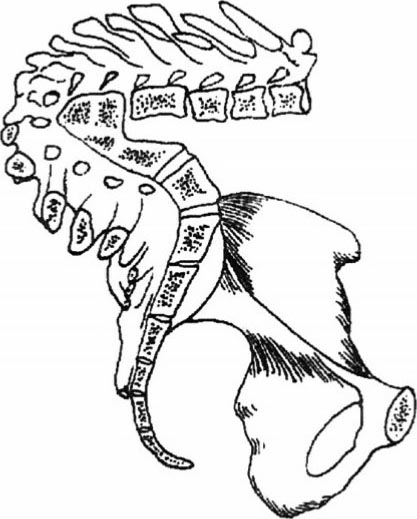
图2.38 脊柱后凸(驼背)性骨盆
(2)脊柱侧凸性骨盆
若侧凸发生在腰椎,骶骨必然向对侧移位,致骨盆偏斜、不对称而影响分娩(图2.39)。
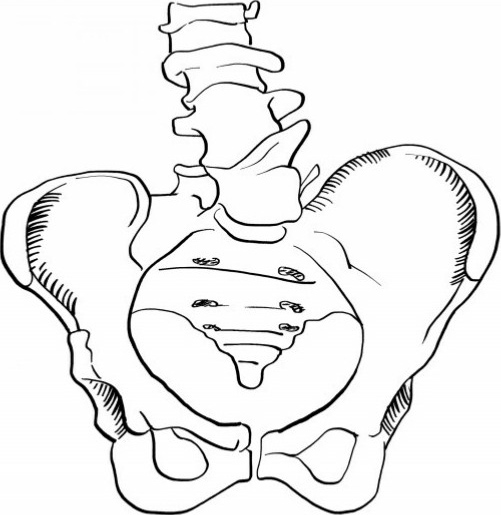
图2.39 脊柱侧凸性骨盆
(3)脊柱前移
第五腰椎及上方脊柱向前方突出,同时骶岬后移,骶骨尾端前移造成出口狭窄。
以上各种病理性及畸形骨盆的各个平面均可发生严重狭窄而影响正常分娩(图2.40),除骨盆仅轻度变形可短期试产外,一般均以剖宫产结束分娩。
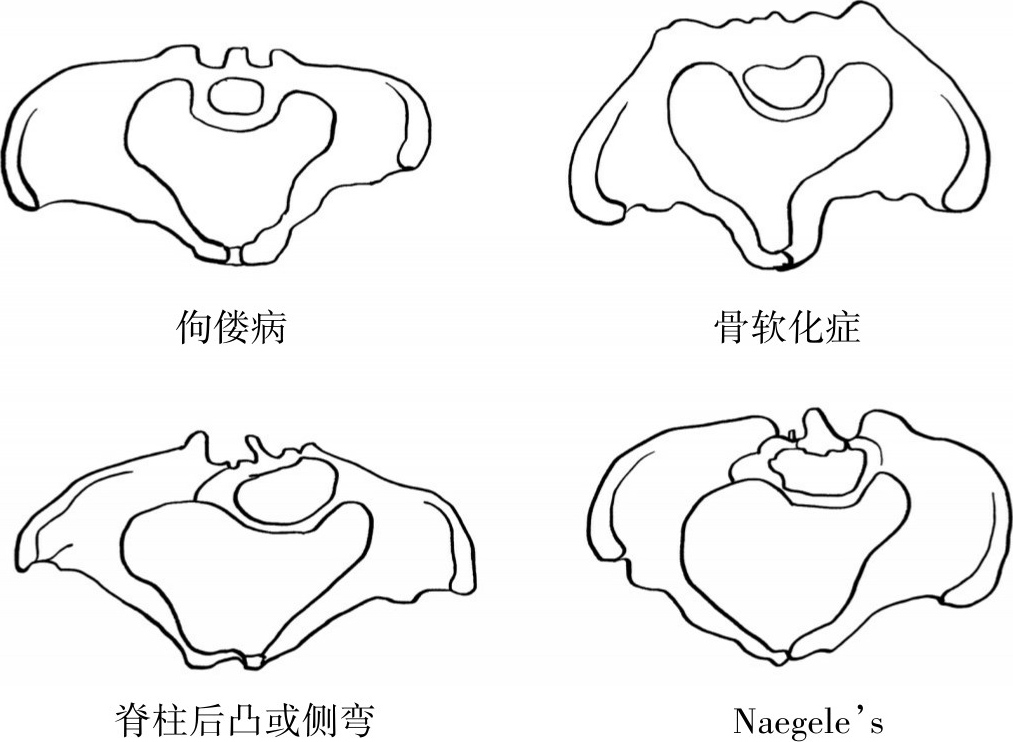
图2.40 畸形骨盆入口平面
多数骨骼发育不良是基因突变引起,少数与环境、多系统综合征或染色体异常有关。建议对患有骨骼发育不良或可能妊娠骨骼发育不良胎儿的妇女和伴侣进行孕前遗传咨询,以分析后代患病的风险,了解可能的预后和发生后可能进行的干预。
患骨骼发育不良的妇女应进行孕前医学评估,评估其身体条件是否影响妊娠、分娩和麻醉。孕前需要评估的内容包括:一般健康状况评估[包括血压、体质量指数(BMI)、葡萄糖耐量],多器官系统的评估(呼吸系统、循环系统、神经系统、肌肉骨骼系统),骨盆出口评估(X线检查)。此类孕妇通常有脊椎和椎管发育异常,导致麻醉困难,因此在分娩前要进行评估,而不能在紧急发作情况下盲目操作。多学科综合评估后可以提前预判最佳分娩方式和麻醉方式,以择期剖宫产为宜。
患侏儒症的孕妇因为骨盆小无法清楚检查子宫颈的变化,且骨盆入口狭窄,胎头难以进入骨盆而无压力作用在子宫颈上,即使有规律宫缩也可能无宫口扩张。因此,对骨骼发育不良的孕妇,尤其是合并骨盆狭小者,早产临产的诊断主要取决于宫缩的情况。当怀疑胎儿骨骼发育不良时,胎儿颅内和颈椎异常的风险增加,因此,分娩时应尽量避免使用器械助产,以尽量减少胎儿颅骨和脊髓的损伤。新生儿需按照高危儿管理。
(朱轶 胡丽娜)