




反流性食管炎(reflux esophagitis)是指胃食管反流性疾病患者胃内容物(有时包括十二指肠内容物)反流到食管引起的食管黏膜损伤性病理变化,是胃食管反流病的主要类型。胃食管反流病是胃内容物反流入食管,引起不适症状和/或并发症的一种疾病,特征性的症状为胃灼热和反流。反流性食管炎发病率存在人种和地域差异,欧美白种人发病率较其他人种高。但近几十年来,我国和其他亚洲国家的发病率具有明显的升高趋势。
病变部位以食管远端为主,近端不累及。
早期食管黏膜充血,呈红斑和红色条纹改变,进一步发展出现食管黏膜糜烂和溃疡。病变严重、病程较长者有食管炎性息肉形成、食管缩窄或巴雷特食管。
黏膜上皮坏死、炎症细胞浸润、黏膜糜烂、溃疡(图3-1),食管黏膜溃疡表面为炎性渗出物及坏死组织,溃疡基底部有纤维素样坏死和肉芽组织,溃疡边缘上皮细胞变薄,基底细胞增生显著,溃疡周边淋巴细胞、浆细胞浸润。
不典型反流性食管炎的病理组织学特征:
①基底细胞增生;②上皮乳头延长,高度超过上皮厚度的2/3;③食管鳞状上皮内嗜酸性粒细胞、中性粒细胞和淋巴细胞浸润;④食管鳞状上皮细胞间隙扩张,表现为不规则的圆形扩张或呈梯状,间隙弥漫性增宽。上皮乳头毛细血管扩张(血管湖)和出血。
嗜酸细胞性食管炎中浸润的嗜酸性粒细胞数量多,一般>20个/HPF,甚至形成嗜酸性脓肿,而反流性食管炎中嗜酸性粒细胞的密度一般<5个/HPF,这是二者的主要区别。嗜酸细胞性食管炎表现为食管近端、远端均可累及,而反流性食管炎主要累及食管远端,近端不受累。
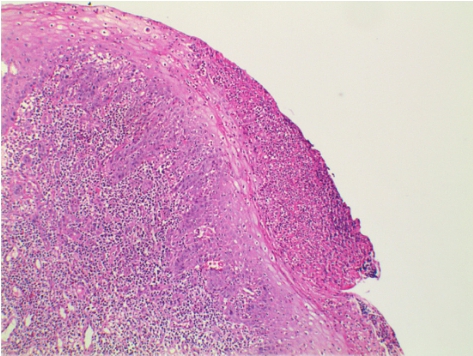
图3-1 反流性食管炎
黏膜上皮部分坏死、炎症细胞浸润、黏膜糜烂。
食管远端黏膜的鳞状上皮被化生的柱状上皮替代即为巴雷特食管(Barrett esophagus),是胃食管反流性疾病长期存在造成的获得性化生性改变。化生的单层柱状上皮可为胃型上皮,也可为伴有杯状细胞的肠型上皮,两者均有进展为腺癌的危险,发生率约为1%,是一种主要的食管腺癌的癌前病变。值得注意的是在学术界有关巴雷特食管的诊断标准存在较大差异,美国和德国学者强调化生的上皮必须是肠上皮,只有食管远端化生的柱状上皮有肠上皮化生时才能诊断为巴雷特食管;而英国、日本学者认为只要食管远端鳞状上皮被柱状上皮取代,即可诊断。我国学者的共识意见中是以食管远端存在柱状上皮化生作为诊断标准,但必须详细注明组织学类型和是否有肠上皮化生。在不同地域和不同种族中,巴雷特食管的发病率不同,一般发生率为0.25%~3.90%,而反流性食管炎患者的发病率可高达10%~20%。巴雷特食管最多见于白种人,黑种人和亚洲人相对较少。男女比例为4∶1。
病变位于食管胃交界处近端。
食管胃交界处近端鳞状上皮处出现橘红色柱状上皮区域,柱状上皮区呈天鹅绒样,表现为环形、岛状及指状或舌状突起(图3-2)。
食管远端黏膜的鳞状上皮被化生的柱状上皮替代,化生的柱状上皮可为胃型上皮也可为伴有杯状细胞的肠型上皮(图3-3)。
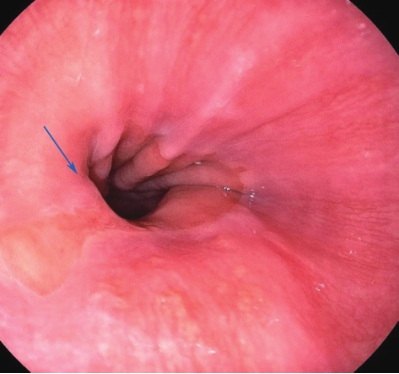
图3-2 巴雷特食管,舌型
可见舌状突起(箭头)。
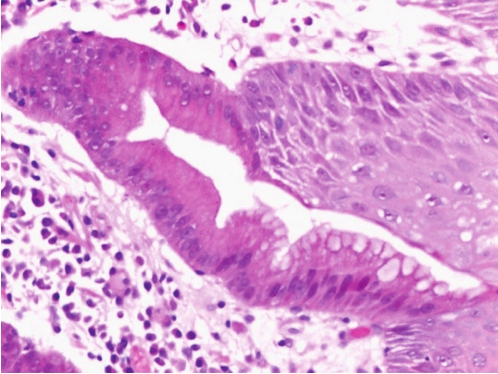
图3-3 巴雷特食管
鳞状上皮被化生的柱状上皮替代,并可见肠上皮化生。
按化生柱状上皮长度,可分为长段、短段和超短段巴雷特食管。长段巴雷特食管是指受累黏膜长度≥3cm者,短段巴雷特食管为受累黏膜长度1~3cm者,长度<1cm者为超短段巴雷特食管。按内镜下形态分类,巴雷特食管可分为全周型(锯齿状)、舌型和岛状。
巴雷特食管的异型增生从组织学类型上可以分为腺瘤样异型增生(adenomatous dysplasia)和小凹型异型增生(foveolar dysplasia,non adenomatous dysplasia)两种主要类型。腺瘤样异型增生的形态学特点与结直肠腺瘤的异型增生一致,由腺管或绒毛状结构组成,被覆高柱状细胞,细胞核复层、深染,细胞质红染;腺腔缘锐利,可见杯状细胞和潘氏细胞;免疫组化具有肠型上皮的特点,MUC2、CDX-2和villin多呈阳性。而小凹型异型增生的细胞呈立方状或柱状,细胞质苍白透明或嗜酸性,细胞核呈圆形或卵圆形,部分细胞可见核仁;腺体趋向于比腺瘤样异型增生更小,关系更紧密,腺腔缘不太清楚,无杯状细胞和潘氏细胞;免疫组化MUC2、CDX-2和villin均为阴性,MUC5AC多为阳性。
根据病变程度,巴雷特食管异型增生可分为低级别异型增生和高级别异型增生,其分级方法按胃肠道黏膜异型增生的分级进行。
上皮内瘤变(intraepithelial neoplasia,IN)是指存在具有导致浸润癌发生的分子异常的病变,这种病变一般都有细胞或结构改变,但其导致浸润癌发生的分子改变不一定有细胞和结构的异常表现。因此,上皮内瘤变既包括形态学上具有形态异型性的病变,如炎症性肠病相关异型增生,也包括没有形态异型性的病变,如无蒂锯齿状腺瘤。总之,上皮内瘤变定义的核心要素是指所有的形态学上可以辨别、具有恶性潜能的非浸润病变。
世界卫生组织(WHO)“消化系统肿瘤分类”(第4版,2010)提出,不管是否存在传统意义上的肿瘤形态学特征,用上皮内瘤变来涵盖消化道浸润性肿瘤的前驱病变。
鳞状上皮内瘤变是指明确的肿瘤性细胞局限于鳞状上皮基底膜之上的黏膜内,是食管鳞状细胞癌直接的癌前病变。
上皮内瘤变包括组织结构异常和细胞学异常。组织结构异常表现为正常上皮结构破坏,排列紊乱,失去正常的细胞极向。细胞学异常表现为细胞不规则,大小不一;细胞核深染,核型不规则;细胞核与细胞质比例增加,核分裂增多,可为病理性核分裂。
传统上异型增生(等同于上皮内瘤变)分为轻度、中度和重度。轻度异型增生是指异常细胞和组织结构的紊乱,常局限于上皮层的下1/3部分,而重度异型增生中的异常细胞和组织结构的紊乱则出现在黏膜上皮层的下2/3部分,并且有更高的不典型性。原位癌是指高度不典型的细胞存在于整个上皮层,表层上皮无成熟证据。鉴于三级系统一致性较差,现一般采用低级别和高级别两级分法。在两级系统里,低级别上皮内瘤变是指异常细胞和组织结构异常只存在于上皮层的下半部分。高级别上皮内瘤变是指异常细胞和组织结构异常累及到上皮层的上半部分,甚至累及全层上皮,包括过去的重度不典型增生和原位癌。
食管鳞状细胞癌(squamous cell carcinoma)是食管癌的最常见组织学类型,也是我国最常见的恶性肿瘤之一。食管鳞状细胞癌发病率具有显著的地域性和种族性,我国太行山南部地区、伊朗、南非和巴西南部是食管癌高发区,欧美国家食管鳞状细胞癌的发生率相对较低。患者男多于女,以50岁以上多见。一般认为饮酒、吸烟、营养失衡、过热饮食、亚硝胺及食物真菌污染,以及人乳头状瘤病毒可能与食管鳞状细胞癌发生有关。
根据临床进展情况分为早期食管癌、浅表扩散癌和晚期食管鳞状细胞癌。
癌组织局限于黏膜或黏膜下,无肌层浸润,无淋巴结转移,包括黏膜内癌和黏膜下癌。
早期食管癌的大体表现可呈糜烂型、斑块型、乳头/息肉样型和隐伏型。糜烂型表现为病变处黏膜凹陷、边缘不规则、呈地图样,糜烂区有渗出物,此型占早期食管癌的1/3。斑块型是早期食管癌最常见的类型,占一半左右,病变处黏膜稍隆起,表面粗糙不平,食管黏膜皱襞变粗或中断。乳头/息肉样型病变处黏膜呈乳头或息肉样突向食管腔内,表面可有糜烂,此型约占8%。隐伏型病变黏膜既不隆起,也不凹陷;此型大体固定后不易查到,必须组织学才能确定,约占7%。
组织学上分为黏膜内癌和黏膜下癌。黏膜内癌即有少量癌细胞穿破基底膜,侵入黏膜固有层或黏膜肌内,但未侵入黏膜下层(图3-4)。而黏膜下癌是指癌细胞穿破黏膜肌,侵入黏膜下层,但未累及肌层。
WHO分类中提出了表浅性食管癌的概念,定义为肿瘤局限于黏膜层或黏膜下层,不管是否存在区域淋巴结转移。表浅性食管癌与国人提出的早期食管癌概念不同。
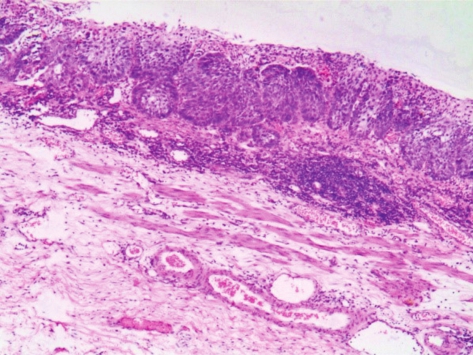
图3-4 表浅性食管癌(黏膜内癌)
癌细胞穿破基底膜,侵入黏膜固有膜。
食管中、下1/3是常见的发生部位。
国内一般分为以下4型。
(1)髓质型:
病变处食管壁明显增厚,上下呈坡状隆起,表面可见相对表浅的溃疡。肿瘤切面灰白、致密,易穿透食管壁。此型最多见,约占60.9%。
(2)蕈伞息肉型:
肿瘤呈卵圆形突入食管腔,边缘隆起、外翻,表面多有表浅溃疡,切面多已经穿透食管壁。此型约占15.4%。
(3)溃疡型:
肿瘤呈较深的溃疡,边缘略高,溃疡底部较薄,常有较多炎性渗出物。此型约占12.6%。
(4)缩窄型:
病变处食管明显管状狭窄,局部食管壁缩短,黏膜呈放射状皱缩,表面一般无溃疡形成。肿瘤切面质地较硬。此型约占5.5%。
WHO分类中采用Ming分型,包括蕈伞型、溃疡型和浸润型。蕈伞型的特点是明确的外生性生长;溃疡型的特点是肿瘤在管壁内生长,形成溃疡,溃疡边缘隆起。浸润型最少见,表现为管壁内生长,黏膜缺损很小。
根据肿瘤细胞与成熟的非肿瘤性鳞状细胞的相似程度、细胞核大小和分裂活性,将其分为高分化、中分化、低分化和未分化。多数肿瘤为高到中分化病变。高分化鳞状细胞癌中,大的、分化好的、角化细胞样鳞状细胞和/或角化珠占肿瘤的大部分,肿瘤细胞巢周边有少量基底细胞样细胞(图3-5)。低分化鳞状细胞癌中,肿瘤细胞呈多角形、圆形、梭形或为非角化小细胞,基底细胞样细胞丰富,核分裂活性很高。分化程度介于两者之间的为中分化鳞状细胞癌。未分化癌缺乏明确的鳞状细胞分化特征,但超微结构和免疫组化存在鳞状细胞癌的分化特征,CK14(+)有助于确认肿瘤细胞的鳞状细胞来源。免疫组化E-cadherin表达下降,Ki-67指数增高。
疣状癌:此亚型少见,是一种高分化鳞状细胞癌,生长缓慢,局部浸润,转移能力很低。大体呈外生性、乳头状或菜花样。肿瘤由分化很好的角化性鳞状上皮构成,细胞轻度异型,肿瘤边缘表现为推挤或膨胀性生长而非浸润性。
基底细胞样癌:
是鳞状细胞癌的一种少见亚型,占食管恶性肿瘤的0.3%~4.5%,男女比例为7∶1。镜下主要为肿瘤细胞排列紧密,核深染,细胞质少,嗜碱性。肿瘤细胞呈实性或筛状结构,可见粉刺样坏死和小腺腔样结构,类似神经内分泌分化。免疫组化特征:90%的肿瘤CK14阳性,含有小细胞成分时,神经元特异性烯醇化酶(neuron specific enolase,NSE)阳性,而嗜铬粒蛋白A(chromogranin A,CgA)等其他神经内分泌标志物阴性。
食管鳞状细胞癌最易发生区域淋巴结转移,食管上1/3的癌最易转移至颈部和纵隔淋巴结,食管中1/3的癌最易转移至颈部、纵隔和胃上淋巴结,食管下1/3的癌最易转移至下纵隔和腹腔淋巴结。血行转移最常见的部位是肺和肝。
食管鳞状细胞癌总体预后非常差。影响预后的因素主要有性别、分期、淋巴结转移、肿瘤大小、肿瘤分级、手术切缘、DNA倍体、增殖指数和表皮生长因子受体(EGFR)及p53过度表达等。
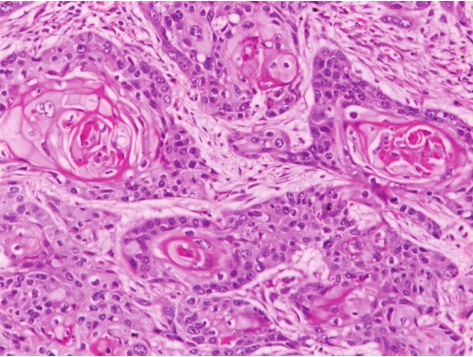
图3-5 食管鳞状细胞癌
癌巢周边可见少量基底细胞样细胞,中央为分化较好的鳞状细胞和角化珠。
食管腺癌(adenocarcinoma of esophagus)是具有腺性分化的恶性食管上皮肿瘤,主要起源于食管下段的巴雷特食管。从20世纪70年代开始,欧美发达国家人群,特别是白种人老年男性,食管腺癌的发生率明显增加,已经达到甚至超过当地人群食管鳞状细胞癌的发生率。亚洲和非洲国家食管腺癌少见,但也有发生率增长的报道。
绝大部分发生于食管下1/3处、存在巴雷特食管黏膜的近端边缘,也可发生在食管的中、上1/3处,但非常罕见。
肿瘤早期多表现为扁平状、凹陷形、隆起状或隐伏型,也可以是小息肉样。进展期肿瘤主要为扁平型或溃疡型,1/3为息肉样或蕈伞型,常为轴向生长,可造成食管远端狭窄或紧缩,息肉样生长的肿瘤可有接触性出血。
高分化和中分化腺癌主要呈典型的乳头状或管状结构,而低分化腺癌呈弥漫性生长,极少有腺体结构。肿瘤细胞可有内分泌细胞、潘氏细胞和鳞状上皮分化。黏液腺癌也可见到(图3-6)。
巴雷特食管黏膜常存在一些分散且不规则的腺体,在活检标本中高分化腺癌和巴雷特食管黏膜有时诊断会存在很大困难。短段巴雷特食管发生的腺癌易被误认为是贲门腺癌。由于起源于远端食管的腺癌可以浸润到胃贲门,而胃贲门癌及贲门下癌也可生长至远端食管,所以这些病变经常很难辨别。
一些证据显示,由巴雷特食管产生的食管腺癌存在遗传易感性。巴雷特食管多见于白种人,患者主要为男性,提示它与遗传因素有关。巴雷特食管很多分子遗传学变化与“化生—异型增生—癌”的顺序有关。对病变进行内镜活检随访显示,在病变早期存在 TP53 和 CDKN2A 的改变。
管壁浸润深度及是否存在淋巴结转移或远处转移是主要预后因素。大体特点及组织学分化并不影响预后。绝大多数资料统计发现,手术后患者总的5年生存率低于20%。
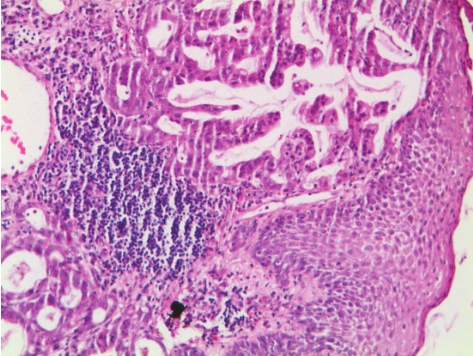
图3-6 食管腺癌
食管鳞状上皮下可见不规则腺体,部分有黏液分化。
食管腺鳞癌(adenosquamous carcinoma of esophagus)是具有明确的鳞状细胞癌成分,并伴有明确的管状腺癌成分,发生于食管黏膜下腺体和导管,非常少见。
①腺鳞癌易播散至食管黏膜表面。②腺鳞癌中有明确的鳞状细胞癌病灶。③角化是腺鳞癌的特征,在黏液表皮样癌中极少见。④浸润和转移性腺体结构是腺鳞癌的特征,但不是诊断所必需。⑤重度细胞核的多形性是腺鳞癌的特征。
主要与黏液表皮样癌鉴别。
食管神经内分泌肿瘤(neuroendocrine neoplasm of esophagus)是发生于食管的具有神经内分泌分化的少见肿瘤,包括分化好的神经内分泌瘤(neuroendocrine tumor,NET)、分化差的神经内分泌癌(neuroendocrine carcinoma,NEC,包括大细胞NEC和小细胞NEC)和混合性神经内分泌-非神经内分泌肿瘤。在各种食管神经内分泌肿瘤中分化好的NET均很少见,NEC中最常见的组织学类型是小细胞神经内分泌癌。食管神经内分泌肿瘤只占消化道内分泌肿瘤的0.05%,占所有食管癌的0.02%,多发生于老年人(60~70岁),男性发病率是女性的3倍。
传统上诊断为食管类癌,大体多半呈息肉状。镜下见肿瘤细胞排列成实性巢状等器官样结构,免疫组化CgA、NSE、CD56阳性,低级别(G1)核分裂象1个/10HPF,Ki-67指数≤2%,中级别(G2)核分裂象2~20个/10HPF、Ki-67指数3%~20%,高级别(G 3 )核分裂象>20个/10HPF,Ki-67指数>20%(表3-1);电镜下见神经内分泌颗粒。
一种高度恶性的食管肿瘤,具有类似肺小细胞癌的形态学特征。国内资料表明,该类型是国内最常见的神经内分泌肿瘤,肿瘤大体通常表现为蕈伞状生长。镜下见肿瘤细胞小,细胞核深染,圆形或椭圆形,细胞质极少(图3-7);也可有少量稍大、有较多胞质的细胞。这些肿瘤细胞排列成实性片状或巢状,少数情况下可见菊形团形成和灶状黏液分泌。Grimelius染色可见嗜银颗粒,电镜下常可见致密核心颗粒。免疫组化显示肿瘤细胞对NSE、突触素(synapsin,Syn)、嗜铬粒蛋白和leu7呈阳性反应。
表3-1 胃肠胰神经内分泌瘤(NET)分级标准

注:①10HPF=2mm
2
(视野直径0.50mm,单个视野面积0.196mm
2
,于核分裂活跃区计数50个高倍视野取均值。)
②用MIB-1抗体,在阳性最强的区域计数500~2 000个细胞的阳性百分比。
极少,肿瘤由胃肠型腺癌和小梁状弯刀状的类癌混合而成。
食管小细胞神经内分泌癌的预后很差,即使原发肿瘤生长较局限,患者的生存期通常也不超过6个月。
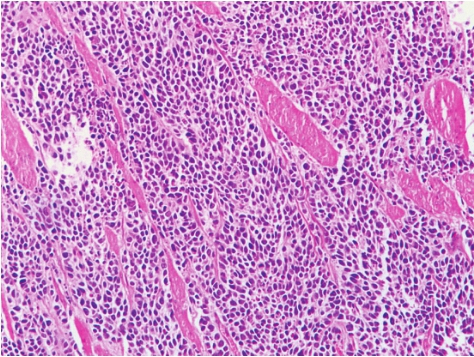
图3-7 食管小细胞神经内分泌癌
鳞状上皮下弥漫分布肿瘤细胞,体积小,胞质极少,核染色深,与肺小细胞癌形态上无法区分。
癌肉瘤(carcinosarcoma)是一种罕见的食管恶性肿瘤,定义为肿瘤内含有不等量的梭形细胞成分的鳞状细胞癌。同义词包括梭形细胞癌、肉瘤样癌、伴有梭形细胞特征的鳞状细胞癌、化生癌和伴有间叶性间质的癌。
一般为较大的分叶状肿物,呈息肉样。
癌肉瘤为双相性肿瘤,典型特征为肿瘤内除鳞状细胞癌外,还混合有不等量的梭形细胞成分,通常梭形细胞成分构成肿瘤的主体。梭形细胞可以无明显的多形性,也可以非常明显甚至呈奇异形巨细胞。核分裂通常多见。鳞状细胞癌成分的分化程度可有明显不同,也可以出现基底细胞样癌、神经内分泌癌、腺癌、腺样囊性癌或未分化癌成分。上皮成分和梭形细胞区域通常界限清楚,两者之间存在移行区域。上皮成分最常见于肿瘤的基底部和周围黏膜。免疫组化特征表现:鳞状细胞癌成分通常表达高分子量角蛋白,而梭形细胞成分不同程度表达细胞角蛋白、vimentin、结蛋白和SMA。
食管平滑肌瘤(liomyoma of esophagus)是食管最常见的间叶性肿瘤,好发于食管下段,大体呈球形,体积从微小肌间结节到突入纵隔的肿块,直径一般1~3cm。体积较大时可呈腊肠形或哑铃状。当向腔内生长时,肿瘤侵犯黏膜表现为无蒂或有蒂的息肉,但与胃的平滑肌瘤不同,表面很少形成溃疡。
具有良性平滑肌瘤的一般特征。肿瘤组织由不规则排列的成熟平滑肌细胞束组成。常有细胞内嗜伊红包涵体,细胞为梭形,细胞质嗜伊红,少量或中等量,核分裂象罕见,可有灶状细胞核不典型性,排列成丛状、束状。
首先应与胃肠道间质瘤鉴别,平滑肌瘤肿瘤细胞表达结蛋白和平滑肌肌动蛋白,不表达CD117、DOG1和CD34,而胃肠道间质瘤肿瘤细胞一般表达CD117、DOG1和CD34。其次,还要与孤立性纤维性肿瘤鉴别,平滑肌瘤肿瘤细胞不表达CD34,而孤立性纤维性肿瘤细胞不同程度表达CD34。
颗粒细胞瘤(granular cell tumor)通常为良性,一般体积很小,大体呈结节状或无蒂息肉,黄色,主要位于食管远端。
病理形态学表现为肿瘤细胞呈卵圆形或多角形,有小而深染的核,细胞质内可见细小的嗜酸性颗粒。肿瘤侵犯食管黏膜时会引起假癌性鳞状上皮的增生。肿瘤细胞PAS和S-100阳性,而结蛋白、肌动蛋白、CD34和CD117阴性。
食管胃肠道间质瘤(gastrointestinal stromal tumor of esophagus)与发生于胃肠部位的该肿瘤病理形态特征和免疫表型相同,非常少见。肿瘤细胞表达CD117、DOG1和CD34,平滑肌肌动蛋白表达不一致,而结蛋白总是为阴性。详见本章第二节。
食管原发恶性黑色素瘤(malignant melanoma)好发于食管下1/3,起源于交界区的黑色素细胞,非常少见。食管转移性恶性黑色素瘤远多于原发。
大体呈息肉样,病理组织学形态与发生于皮肤的恶性黑色素瘤相同,呈膨胀性生长,而非浸润性。免疫组化显示S-100、Melan-A和HMB45等黑色素标记阳性。
(李月红)