




急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)是指在严重感染、休克、创伤及烧伤等非心源性疾病过程中,肺毛细血管内皮细胞和肺泡上皮细胞损伤造成弥漫性肺间质和肺泡水肿,导致急性低氧性呼吸功能不全或衰竭,属于急性呼吸衰竭中的一种特殊类型。国外报道小儿ARDS 在PICU中的发病率为0.7%~4.2%,病死率40%~70%;国内多中心调查显示ARDS 在PICU中的发病率为2.7%,病死率为44.8%。
ARDS的临床突出特征是呼吸困难和普通吸氧不能缓解的低氧血症。胸部X线多显示双肺弥漫性浸润影,CT表现为肺实质病变不均匀,肺损伤以重力依赖区(下垂区)最严重。
ARDS的诊疗经过通常包括以下环节:
1.多种病因可以诱发ARDS,问诊和查体时应查找可引起ARDS的直接肺损伤或间接肺损伤的原发疾病。
2.询问或观察患者是否为进行性呼吸困难和一般给氧不能纠正的顽固性低氧血症。
3.胸部X线检查结果在短时间内进行性加重,双肺呈浸润病变,注意排除心源性肺水肿。
4.需动态监测血气分析,氧合指数(oxygenation index,OI)或氧饱和度指数(oxygen saturation index,OSI)是诊断儿童ARDS的重要指标。
5.氧疗和呼吸支持是治疗ARDS的重要方法,但同时强调治疗原发病、维持内环境稳定、镇痛镇静及营养支持等综合治疗。
临床关键点
1.明确并治疗诱发ARDS的原发疾病。
2.肺保护性通气策略是ARDS呼吸支持的基本原则。
3.24小时内的ICU救治是提高ARDS存活率的关键之一。
患儿,女,7岁6个月。主因“发热、咳嗽6天,呼吸困难2天,加重1天”收入PICU。
患儿于入院前6天受凉后出现发热,体温最高40.3℃,伴寒战、口服退热药可下降,数小时后再上升,咳嗽剧烈,黄白黏痰。5天前住当地医院治疗,查血常规白细胞增高,胸片示双下肺炎症,予头孢孟多静脉注射3天无好转。2天前出现呼吸困难,气促,面色差,复查胸片两肺斑片状阴影较前加重,停用头孢孟多,改亚胺培南及万古霉素抗感染,面罩吸氧。入院前1天患儿呼吸困难仍进行性加重,伴口唇发绀,呻吟,烦躁,予气管插管机械通气。胸部超声提示胸腔积液。为进一步诊治,带气管插管转来我院。
G 1 P 1 ,足月剖宫产,新生儿期健康。换季时容易感冒,3~4次/年,无重大疾病史和过敏史;无哮喘家族史;否认传染病密切接触史。无活动后青紫、水肿和少尿病史。
急性呼吸衰竭是一个综合征,临床表现缺乏特异性症状和体征,缺氧和CO 2 潴留为其基本的病理生理改变;而急性心力衰竭则表现为心功能异常、肝脏增大及肺水肿。该患儿既往史不支持有心脏基础疾患。查体时应特别注意心脏体征、有无缺氧症及肝脏肿大。
体温38.2℃,呼吸30次/min,脉搏143次/min,血压88/54mmHg;营养中等,药眠状态,气管插管机械通气下口唇轻度发绀;无皮疹,浅表淋巴结无肿大;双瞳孔无异常;双侧胸廓起伏适当,两侧中下肺叩浊音,呼吸音低,可闻及细水泡音,无胸膜摩擦音;心音正常,律齐,未闻及杂音;腹部平软,肝右肋下1cm,质软边钝,脾肋下未及,肠鸣音2次/min;肢端暖,无杵状指(趾),毛细血管再充盈时间2秒;神经系统查体未见异常。
患儿急性起病,病情进展快,呼吸困难和缺氧症状明显,需机械通气,心脏无明显阳性体征,肝脏不大,更支持急性呼吸衰竭诊断,特别应注意是否合并ARDS。需进一步查胸片、做血常规、CRP、血气分析、胸腔和心脏超声检查。
胸部X线正位片(图2-6-1):两肺纹理粗多 、模糊,肺内广泛分布絮片及条片状影,以双下肺为著,双膈面膈角消失,肺门著明,心影不大,两下心缘模糊。气管插管头端位于T 3 水平。拟诊:肺炎,ARDS,双侧胸腔积液。
胸部超声:双侧胸腔均可见液性暗区,右侧胸腔肩胛下角7~10肋间可见液性暗区,最厚处5.9cm,左侧胸腔8~10肋间可见液性暗区,最厚处3.9cm,双侧胸腔均可见楔形等回声肺组织。提示:双侧胸腔积液(右侧显著)。
心脏超声:心内结构未见异常。
血常规:WBC 20.68 × 10 9 /L,中性粒细胞百分比76.1%,淋巴细胞百分比19.2%,Hb 161g/L,PLT 280 × 10 9 /L。CRP 160mg/L。
动脉血气分析:pH 7.46,PaCO
2
30mmHg,PaO
2
62mmHg,
 26.5mmol/L,BE - 5mmol/L(机械通气条件:FiO
2
60%,呼吸频率30次/min,PIP 28cmH
2
O,PEEP 8cmH
2
O,平均气道压19cmH
2
O)。
26.5mmol/L,BE - 5mmol/L(机械通气条件:FiO
2
60%,呼吸频率30次/min,PIP 28cmH
2
O,PEEP 8cmH
2
O,平均气道压19cmH
2
O)。
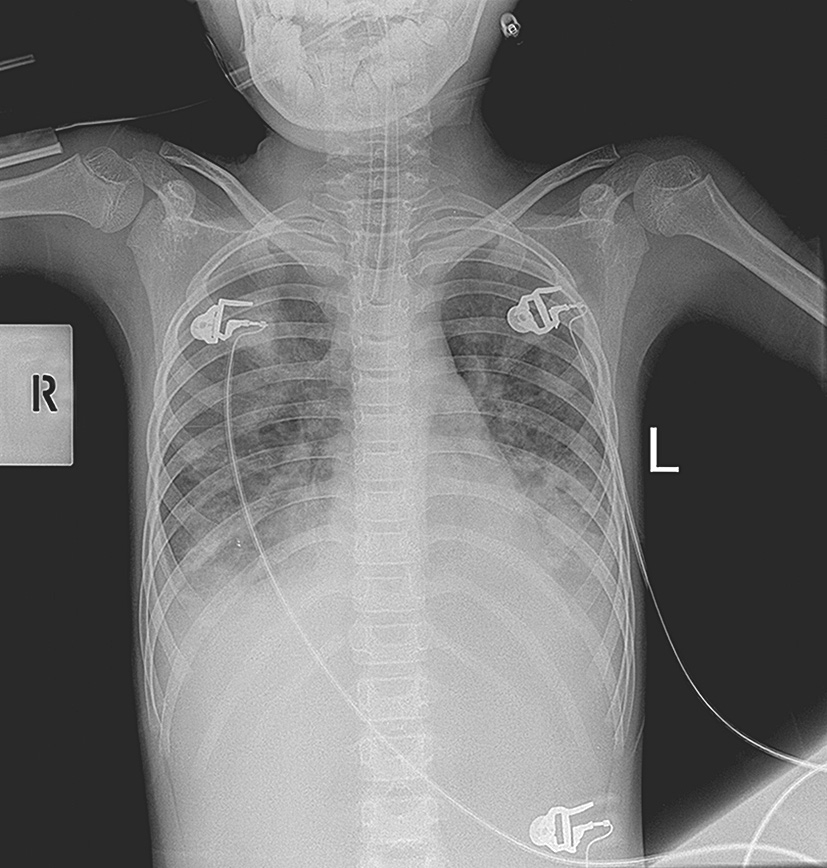
图2-6-1 胸部正位X线片
儿童急性呼吸窘迫综合征诊断标准见表2-6-1。
表2-6-1 儿童急性呼吸窘迫综合征诊断标准
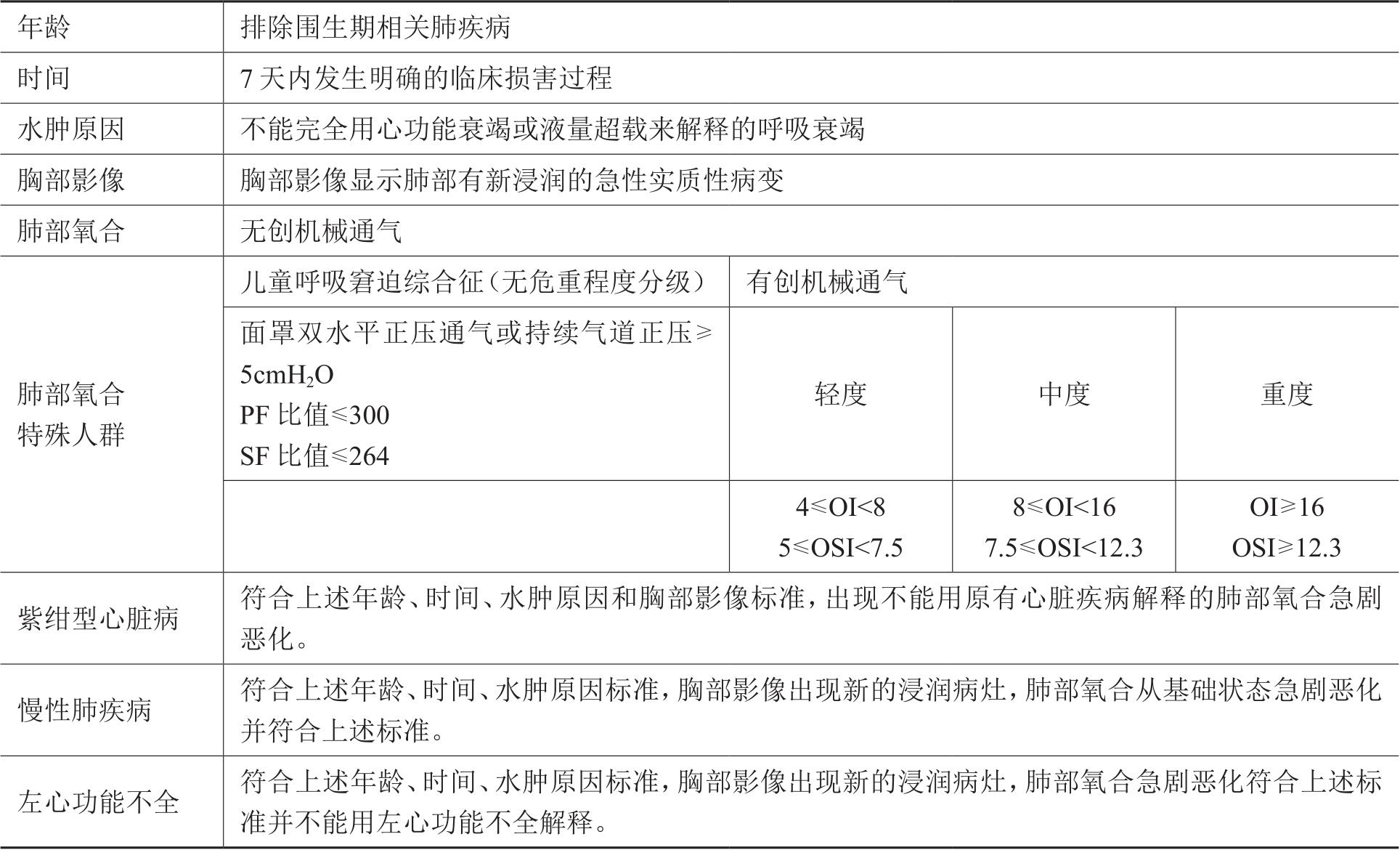
注:PF = PaO 2 /FiO 2 ;SF = SpO 2 /FiO 2 ;OI =(FiO 2 × Paw × 100)/PaO 2 ;OSI =(FiO 2 × Paw × 100)/SpO 2 。
患儿急性起病,有发热、咳嗽、咳痰、呼吸困难表现,双下肺呼吸音低,可闻及细水泡音,胸片两肺较多斑片状阴影,故重症肺炎诊断成立;双下肺叩诊浊音,呼吸音低,超声双侧胸腔均可见液性暗区,胸腔积液诊断成立;急性起病,病情进展快,呼吸困难和缺氧症明显,需机械通气,胸片双肺广泛浸润影,OI = 18;既往无发绀、水肿、尿少等病史,查体心脏未闻及杂音,肝脏不大,心脏超声未见结构和功能异常,可除外心源性因素所致呼吸困难和肺水肿。故符合ARDS诊断。
患儿血常规白细胞明显增高,以中性粒细胞为主,CRP显著升高,考虑细菌感染可能性大。应做呼吸道分泌物培养、血支原体抗体、胸腔积液常规、生化和培养等检查明确感染原。
①患儿有严重感染表现,应积极抗感染治疗,在病原体不明确的前提下联合应用抗生素以全面覆盖致病菌,入院后给予万古霉素、亚胺培南抗感染,监测血常规、CRP,等待病原学检查结果以随时调整抗感染治疗方案;②因肺内病变重,低氧血症明显,给予机械通气治疗,机械通气条件FiO 2 60%,呼吸频率30次/min,PEEP 8cmH 2 O,PIP 28cmH 2 O,动态监测胸片及血气分析变化,及时调整呼吸机参数;③胸腔穿刺放液,左、右两侧胸腔各抽出黄色混浊液体80ml和120ml;④同时给予退热处理、镇痛镇静及营养支持治疗。镇痛镇静治疗措施包括:给予吗啡首剂100µg/kg,静脉注射,维持量10µg/(kg·h)输液泵持续输注镇痛治疗;咪达唑仑首剂0.1mg/kg,静脉注射,维持量2µg/(kg·min),输液泵持续输注镇静治疗。
ARDS尚无特效治疗方法,主要是进行对症和支持性治疗。①积极治疗原发病,特别是控制感染;②机械通气治疗是纠正缺氧的主要措施,在改善通气和组织氧供的同时,防止进一步肺损伤是目前治疗的主要原则;③严重的顽固性低氧血症时可考虑应用高频通气、反比通气、俯卧位通气、ECMO等治疗手段。同时要注意营养支持和各脏器功能支持治疗。
机械通气后,应观察患儿是否安静及人机合拍,胸廓动度是否合适,缺氧症是否纠正,并监测经皮氧饱和度、心率、呼吸及血气变化。
由于ARDS时肺泡-毛细血管膜通透性增高,肺间质及肺泡水肿,小气道陷闭和肺泡萎陷不张,肺顺应性降低,功能残气量降低和通气/血流比例失调。因此ARDS机械通气参数设置既要使萎陷的肺泡复张并维持开放,以增加肺容积,改善氧合;又要限制肺泡过度扩张和反复关闭所造成的损伤。这就需要采用肺保护性通气策略,包括小潮气量(6~8ml/kg)以限制气道压、肺复张措施和合适的高水平的呼气末正压。
机械通气下患儿人机合拍,无明显发绀,心率120次/min,经皮氧饱和度95%左右。但2小时后患儿烦躁,口唇轻度发绀,心率145次/min,经皮氧饱和度降至88%,右肺呼吸音进一步减低。
机械通气后,患儿由安静逐渐出现烦躁和低氧血症表现,且右肺呼吸音降低,应考虑到气胸可能。应立即复查胸片,了解肺部病变进展情况及有无气漏。患儿烦躁,将咪达唑仑维持量升至3µg/(kg·min)。
1.气管插管脱出(displacement)气管导管插入深度可有变化,复苏囊正压通气时阻力下降,双肺不能闻及呼吸音。
2.气管导管堵塞(obstruction)复苏囊正压通气时气管导管阻力增加,双肺不能闻及呼吸音或呼吸音明显降低。
3.气胸(pneumothorax)尤其是张力性气胸,气管偏向健侧,患侧胸廓隆起,呼吸音降低,叩诊呈鼓音。
4.设备故障(equipment failure)如呼吸故障、氧源故障。
患儿机械通气出现经皮氧饱和度迅速降低时,应根据临床情况采取相应措施。立即脱开呼吸机,用复苏囊行正压通气,感知通气阻力变化,同时观察气管导管深度、双侧胸廓起伏程度和听诊双肺呼吸音,并按照上述常见原因顺序判断。如气管插管已脱出,应立即拔除,行复苏囊正压通气,待氧合好转后重新气管插管。如判断为气管导管堵塞,应尽快行导管内负压吸引,若不能使导管通畅,亦应将导管拔除。对张力性气胸,临床情况常迅速恶化,出现梗阻性休克表现,如心率过快或明显下降减慢、血压下降和末梢循环差,应迅速行胸腔穿刺减压缓解心肺受压症状。不能等待胸片结果。
该患儿虽有缺氧表现,但心率尚可,经皮氧饱和度也不是特别低,因此可先复查胸片,了解胸部情况。
胸片证实右侧气胸诊断,应在右侧胸腔置管,接引流瓶持续胸腔闭式引流,并将常频呼吸机改为高频呼吸机,继续给予呼吸支持。
因常频呼吸设有PIP和PEEP,存在气道剪切压;而高频振荡通气仅有平均气道压,没有气道剪切压,更易于气漏的闭合和修复。
高频振荡通气(high frequency oscillation ventilation,HFOV)是在一个密闭的系统中,用小于解剖死腔的潮气量以较高频率的振荡产生双相的压力变化,从而实现有效气体交换的机械通气方法。HFOV通过增加平均气道压使萎陷肺泡重新张开,并用合适的平均气道压维持肺泡张开,使振荡通气在最佳肺容量状态下进行。振荡压力在平均气道压上下波动,产生的潮气量很小,1~3ml/kg,从而减少肺泡周期性复张和萎陷所致的肺剪切伤。
高频通气作为常规呼吸机的补充,用于常规呼吸机治疗效果不好的患儿或不适合应用较高正压通气时。
1.呼吸窘迫综合征用常规呼吸机难以维持肺部通气和氧合。
2.严重的间质肺气肿。
3.气胸与支气管胸膜瘘。
应观察患儿胸廓振动程度、生命体征变化、氧合情况、肺部体征变化及胸腔引流是否通畅。观察结果显示胸廓振动程度适当,患儿安静,口唇转红润,心率降至115次/min,经皮氧饱和度升至96%,右侧胸腔引流通畅。
呼吸道分泌物培养:凝固酶阴性葡萄球菌(100%)。
血支原体抗体和鲎试验:阴性。
胸腔液常规检查和血生化:脓样混浊,白细胞数7 800 × 10 9 /L,多核细胞76.1%,单核细胞19.2%,蛋白定量 38g/L。
胸腔液培养:凝固酶阴性葡萄球菌。
因呼吸道分泌物和胸腔液培养均为凝固酶阴性葡萄球菌,故停用广谱抗生素亚胺培南,继用万古霉素针对性抗感染治疗。
行高频通气4天患儿病情明显好转,再次转为常频通气,2天后拔气管插管,改无创NCPAP呼吸支持,4天后改鼻导管吸氧,患儿住院第10天体温正常,第14天血气分析基本正常,停吸氧。胸片明显好转(图2-6-2)。住院16天痊愈出院。
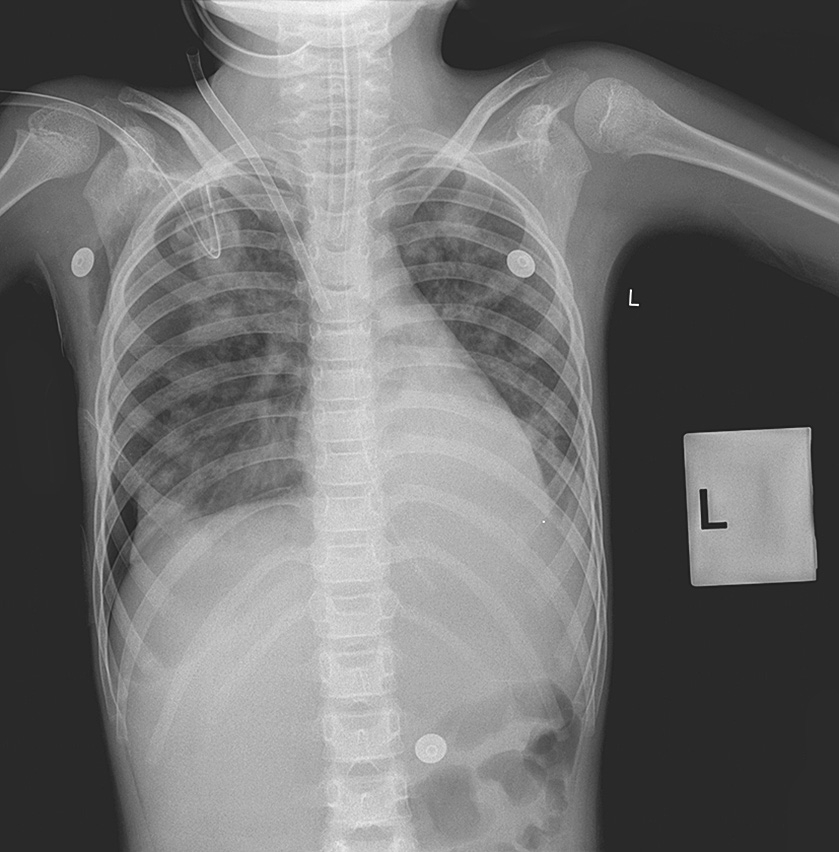
图2-6-2 胸部正位X线片
(钱素云)