




急进性肾小球肾炎(rapidly progressive glomerulonephritis,RPGN),简称“急进性肾炎”,该病肾脏病理上表现为新月体性肾炎。随着抗GBM抗体和ANCA的发现,证实本病是一组病因不同但具有相似临床和病理特征的重症肾小球疾病。根据免疫病理学特点,急进性肾小球肾炎又分为三型:Ⅰ型为抗GBM抗体型,Ⅱ型为免疫复合物型,Ⅲ型为寡免疫沉积型。其中Ⅲ型主要为ANCA相关小血管炎所致。
急进性肾小球肾炎在肾小球疾病肾活检病例中占2%~5%。可累及不同的年龄组,其中Ⅰ型和Ⅱ型主要以中青年为主,Ⅲ型以中老年为主。临床特征是在血尿、蛋白尿、水肿和高血压等急性肾炎综合征基础上,肾功能迅速减退,早期出现少尿或无尿。如不及时治疗可进展至终末期肾病。
急进性肾小球肾炎的主要治疗是及时的免疫抑制疗法。包括血浆置换、甲泼尼龙冲击和免疫抑制剂。在预后方面,Ⅰ型最差,Ⅲ型相对较好,Ⅱ型居中。
门诊病历摘要
患者,男性,32岁。因“发热、咳嗽2周,下肢水肿1周,尿量减少3d”来院门诊。患者2周前发热、乏力,体温38.0 o C,伴咳嗽,咳少量白痰,无畏寒、寒战,无呼吸困难,无咯血。当地考虑肺部感染,予以头孢呋辛治疗3d后发热缓解。1周前发现下肢轻度水肿,查尿常规:尿蛋白(++),尿红细胞(++),24h尿蛋白定量1.2g;血肌酐78µmol/L,建议住院肾活检,患者未同意。3d前自觉尿量减少,约600ml/d,门诊化验发现血肌酐升至179µmol/L,第1小时末红细胞沉降率(简称“血沉”) 45mm,C反应蛋白0.11g/L,血红蛋白90g/L,超声双肾大小正常。诊断为AKI,急诊入院。
自患病以来,体重增加2kg,饮食、睡眠尚可。既往否认高血压、糖尿病、冠心病史,否认结核、肝炎等传染病病史,无外伤及手术史。否认食物及药物过敏史。久居北京,否认疫水及有毒、放射性物质接触史。无烟酒嗜好。父母体健,否认肾脏病家族史。
接诊肾功能不全的患者,如何判断是否为AKI?
鉴别AKI和CKD。对于血肌酐升高的患者鉴别是否为AKI至关重要,AKI患者可能因为得到早期诊断和及时治疗,部分乃至完全恢复肾功能。临床上可根据病史长短及是否存在贫血、钙磷代谢紊乱和肾脏体积等综合考虑进行鉴别。
AKI指肾脏结构或功能异常时间不超过3个月。诊断标准:48h内血肌酐增高≥26.5µmol/L(0.3mg/dl),或7d之内血肌酐增高≥基础值的1.5倍;或持续6h尿量<0.5ml/(kg·h)。
AKI损伤部位的鉴别。AKI分为肾前性、肾实质性和肾后性。肾前性主要为肾脏灌注不足所致,肾后性主要由尿路梗阻所致,肾实质性包括肾小球疾病、肾小管间质病和肾血管性疾病所致。
该患者病程短,3d内血肌酐显著升高,加之超声显示双肾大小正常,符合AKI。
该患者没有肾前性和肾后性的因素。因表现为血尿和蛋白尿,支持肾小球肾炎;短期内血肌酐上升和尿量减少,需考虑急性肾小球肾炎乃至急进性肾小球肾炎。
知识点
1.鉴别AKI和CKD至关重要,AKI经过治疗有可能完全或部分恢复肾功能。
2.鉴别AKI的部位可以指导治疗方案,肾实质性者往往需要尽快行肾活检明确诊断。
疑诊急进性肾小球肾炎应尽快完成哪些检查以明确诊断?
疑诊急进性肾小球肾炎应急诊入院。尽快检测血清抗GBM抗体和ANCA,并争取尽快完成肾活检以明确病理诊断,指导及时和适宜的治疗。
入院检查
患者入院第2日急诊检测抗GBM抗体>200RU/ml,ANCA阴性,血肌酐300µmol/L。入院第3日行急诊肾活检。确诊为新月体性肾炎Ⅰ型。
肾活检结果如下(图3-3-1):
免疫荧光:5个肾小球。IgG和C3沿肾小球毛细血管壁呈线状沉积。
光镜检查:22个肾小球,2个球性硬化。15个肾小球可见大细胞性新月体形成,部分肾小球肾小囊(鲍曼囊)破裂。肾间质可见弥漫性水肿,伴单个核细胞及多形核细胞浸润,肾小管上皮细胞空泡及颗粒变性;肾小动脉未见明显病变。
电镜检查:2个肾小球,均有新月体形成。肾小球未见电子致密物沉积,可见基底膜断裂。
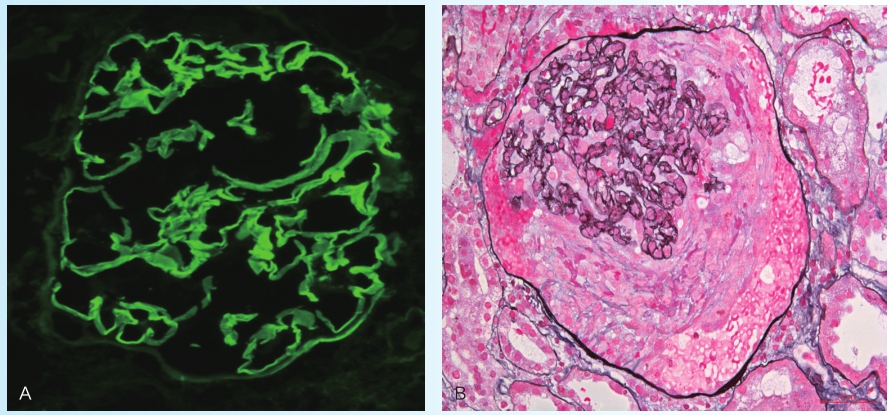
图3-3-1 病理检查
A.免疫荧光示IgG呈线样沿肾小球毛细血管袢沉积(×400);B.光镜显示细胞性新月体形成(PASM染色,×400)。
急进性肾小球肾炎不同病理类型的临床和病例特点有哪些?
1.病理类型的特点
急进性肾小球肾炎肾脏病理表现为新月体性肾炎。我国的诊断标准为50%以上的肾小球具有大新月体(占据肾小囊切面50%以上面积)形成。依据新月体病变的新旧状况,又分为细胞性新月体、细胞纤维性新月体和纤维性新月体。
免疫荧光检查有助于急进性肾小球肾炎分型:Ⅰ型为抗GBM抗体型,IgG和C3沿肾小球毛细血管壁呈线状沉积;Ⅱ型为免疫复合物型,免疫球蛋白及C3于肾小球系膜区及毛细血管壁沉积;Ⅲ型为寡免疫沉积型,免疫球蛋白和补体无或微弱沉积。
三种类型在光镜及电镜检查上各有特点。Ⅰ型光镜下新月体种类较均一,可见毛细血管袢节段性纤维素样坏死;电镜下无电子致密物沉积,常见基底膜断裂。Ⅱ型光镜下可见肾小球毛细血管内细胞增加;电镜下肾小球内皮下及系膜区电子致密物沉积。Ⅲ型光镜下新月体种类常多样化,细胞性、细胞纤维性及纤维性新月体混合存在,肾小球毛细血管袢和肾小动脉可见纤维素样坏死,电镜下无电子致密物沉积。
2.临床表现的特点
Ⅰ型有两个发病高峰,中青年以男性为主;中老年则女性略多,且可见ANCA和抗GBM抗体双阳性。Ⅱ型多为中青年,Ⅲ型多为中老年。肾病综合征主要见于Ⅱ型,随肾功能恶化常出现贫血。疾病缓解后,Ⅰ型很少复发,Ⅲ型则易复发。
下列实验室检查有助于急进性肾小球肾炎各型鉴别:①血清抗GBM抗体,Ⅰ型患者均为阳性;②血清ANCA,约80%的Ⅲ型急进性肾小球肾炎患者阳性,提示小血管炎致病;③血清补体C3下降,主要见于少数Ⅱ型急进性肾小球肾炎患者。
急进性肾小球肾炎应与哪些疾病鉴别?
急进性肾小球肾炎确诊后,还应根据是否合并系统性疾病如SLE、过敏性紫癜等,来区分原发性抑或继发性新月体肾炎。
狼疮性肾炎多累及育龄女性,临床上多系统受累,血清中存在多种自身抗体,肾脏病理肾小球往往可见多种免疫球蛋白和补体成分沉积。而过敏性紫癜患者可有过敏史,临床上有皮肤紫癜,部分患者发病时外周血可见嗜酸性粒细胞计数升高,肾活检肾小球见IgA沉积为主。
本例患者为中青年男性,起病急,肾功能恶化快,临床上符合急进性肾小球肾炎,肾脏病理符合新月体肾炎。结合患者血清抗GBM抗体高效价阳性,肾脏病理表现为IgG沿肾小球毛细血管壁呈线状沉积,可确诊急进性肾小球肾炎Ⅰ型。
知识点
1.急进性肾小球肾炎病理上表现为新月体性肾炎。
2.急进性肾小球肾炎一旦疑诊应尽快检测血清ANCA和抗GBM抗体。
3.急进性肾小球肾炎如有可能需尽快完成肾活检以指导治疗。
急进性肾小球肾炎的发病机制有哪些?
急进性肾小球肾炎属于多种病因导致的GBM断裂,从而形成新月体。基底膜断裂使单核巨噬细胞和纤维蛋白进入肾小囊囊腔,刺激囊壁上皮细胞增生,形成新月体。
肾小球新月体形成既有免疫机制也有炎症机制参与。在易感基因背景的基础上,Ⅰ型和Ⅲ型可在肾脏发生自身免疫反应,Ⅱ型则是循环免疫复合物沉积于肾脏,可激活补体引起炎症反应,也可趋化炎症细胞和炎症因子在肾小球发挥致炎症作用。
急进性肾小球肾炎的治疗原则和具体措施有哪些?
急进性肾小球肾炎是重症肾小球疾病,需要强化免疫抑制治疗,包括血浆置换、甲泼尼龙静脉冲击、糖皮质激素联合免疫抑制剂等综合疗法。有透析指征者需要肾脏替代治疗。因为急进性肾小球肾炎病因不同,治疗策略也不尽相同。其中ANCA相关小血管炎导致的Ⅲ型和狼疮肾炎导致的Ⅱ型需要分为诱导缓解治疗和维持缓解治疗两个阶段。
1.抗GBM抗体型(Ⅰ型)
治疗首选强化血浆置换,同时联合糖皮质激素和CTX。血浆置换可快速清除抗GBM抗体,每次置换量50ml/kg(2~4L/次),每日或隔日一次,直至抗体转阴,一般需要连续置换10~14次;一般采用5%的白蛋白作为置换液,对于有肺出血或者近期拟接受肾活检或手术的患者,可应用新鲜冰冻血浆作为置换液。
泼尼松1mg/(kg·d),4周后逐渐减量,至6个月左右停药。初始治疗时,根据病情可以给予甲泼尼龙7~15mg/(kg·d)(最大量不超过1g/d)静脉滴注冲击治疗,连续3d,但需权衡治疗效果与大剂量激素所带来的感染等副作用。CTX口服,2mg/(kg·d),持续应用2~3个月,累积剂量6~8g。对于老年和肾功能不全患者,酌情调整用量。
2.免疫复合物型(Ⅱ型)
常用甲泼尼龙静脉冲击联合免疫抑制剂治疗。甲泼尼龙静脉滴注1~3个疗程。口服泼尼松1mg/(kg·d)联合CTX方案同上。
知识点
1.急进性肾小球肾炎根据免疫病理类型的不同治疗方案有所不同。
2.急进性肾小球肾炎需要强化免疫抑制治疗。
3.抗GBM抗体型治疗首选血浆置换。
治疗经过
本例患者肾活检确诊后,血肌酐达到500µmol/L,尿量400~600ml/d,可见肉眼血尿。连续接受血浆置换14次,每次置换剂量2 000~3 000ml,置换期间连续检测抗GBM抗体,效价逐步下降。同时给予甲泼尼龙500mg静脉冲击,连续3次为一个疗程,共2个疗程。随后给予泼尼松50mg/d联合口服CTX 100mg/d。入院第3周血清抗GBM抗体转阴,停止血浆置换,血肌酐200µmol/L,尿量1 000ml/d,肉眼血尿消失,仍有镜下血尿和蛋白尿0.5g/d。
住院期间未发生咯血。病情稳定出院随访。
急进性肾小球肾炎的预后如何?
急进性肾小球肾炎的预后与分型密切相关。Ⅰ型预后差,Ⅲ型相对好,Ⅱ型居中。
随着对导致各型急进性肾小球肾炎病因及其发病机制的研究和治疗手段的不断进步,急进性肾小球肾炎的短期预后较以往已有明显改善。
急进性肾小球肾炎Ⅰ型患者预后不良的因素:①新月体比例超过85%;②就诊时出现少尿;③治疗前血肌酐>600µmol/L。目前Ⅰ型患者的1年存活率已达70%~80%,肾脏1年存活率达25%。该型急进性肾小球肾炎一般不会复发。
约80%的急进性肾小球肾炎Ⅲ型患者为ANCA相关小血管炎所致,患者对及时的免疫抑制治疗反应相对较好,其预后与全身多器官受累程度相关。即使出现严重肾损害的Ⅲ型患者,其1年缓解率也可达57%,就诊时已进入透析治疗的患者也有44%能够脱离透析。
急进性肾小球肾炎Ⅱ型的预后与病因相关,源于狼疮性肾炎者的预后好于ANCA相关小血管炎,但是源于IgA肾病或过敏性紫癜者其预后相对较差。尚需要大宗队列研究证实。
ANCA相关小血管炎和狼疮性肾炎患者诱导缓解后还需要维持治疗,详见相关章节。
随访
该患者出院后在门诊随访。出院2个月时,泼尼松减至10mg/d,CTX累计8g停用;多次定期查血清抗GBM抗体阴性,血肌酐170µmol/L,尿红细胞3~5个/HP,蛋白尿0.35g/d。出院6个月时,停用糖皮质激素;血清抗GBM抗体仍为阴性,血肌酐150µmol/L,仍有轻度镜下血尿,蛋白尿转阴,间断可检测到微量白蛋白尿。进入CKD随访门诊。
(赵明辉)
[1]陈惠萍,曾彩虹,胡伟新,等. 10594例肾活检病理资料分析.肾脏病与透析肾移植杂志,2000,9 (6): 501.
[2] CHEN M, JAYNE D R, ZHAO M H. Complement in ANCA-associated vasculitis: mechanisms and implications for management. Nat Rev Nephrol, 2017, 13 (6): 359.
[3] CUI Z, TURNER N, ZHAO M H. Antiglomerular basement membrane disease: treatment and outcome//TURNER N, LAMEIRE N, GOLDSMITH D J, et al. Oxford textbook of clinical nephrology. 4th ed. Oxford: Oxford University Press, 2016: 606.
[4] CUI Z, ZHAO M H. Advances in human anti-glomerular basement membrane disease. Nat Rev Nephrol, 2011, 7: 697.
[5] NACHMAN P H, JENNETTE J C, FALK R J. Primary glomerular disease//BRENNER B M, RECTOR Jr F C. The kidney. 9th ed. Philadelphia: Saunders W B, 2012: 1153.
[6] LV J, YANG Y, ZHANG H, et al. Prediction of outcomes in crescentic IgA nephropathy in a multicenter Cohort study. J Am Soc Nephrol, 2013, 24 (12): 2118.
[7] LYONS P A, RAYNER T F, TRIVEDI S, et al. Genetically distinct subsets within ANCA-associated vasculitis. N Engl J Med, 2012, 367 (3): 214.
[8] XIE L J, CUI Z, CHEN F J, et al. The susceptible HLA class Ⅱ alleles and their presenting epitope(s) in Goodpasture’s disease. Immunology, 2017, 151 (4): 395.
[9] YU F, HAAS M, GLASSOCK R, et al. Redef i ning lupus nephritis: clinical implications of pathophysiologic subtypes. Nat Rev Nephrol, 2017, 13 (8): 483.