




直肠肛管均由3个胚层发生而成。胚胎发育到第5周后,在尿囊与后肠形成的泄殖腔壁之间有由中胚层组织形成的尿直肠襞,并逐渐向尾侧推进,最后与泄殖腔壁相连,将泄殖腔分隔成腹背互不相通的两个腔,腹侧为尿生殖窦,背侧为直肠;尿生殖膜也被分隔成尿生殖膜和背侧的肛膜。这样尿生殖器官与直肠就完全分开了,反之就会发展成为各种先天性肛门直肠畸形。胚胎第8周时,肛膜破裂,后肠与肛管打通,肛窝形成肛管和肛门,肛膜的遗迹即为齿状线上肛乳头。肛膜未破亦会形成先天性直肠肛门畸形。
直肠是大肠末端的固定部分,位于盆腔内,固定在盆腔腹膜的结缔组织中,与乙状结肠相接,有储存粪便的作用,在新生儿长5.2~6cm,约10岁时可达成人长度,为12~15cm,小儿直肠随年龄不断变化(表2-2)。
表2-2 各年龄段小儿直肠的直径、长度及容量
直肠上下端固定于正中线的位置,中部则突向左前方;直肠的上下段较窄,中段扩大成直肠壶腹。目前近端和远端直肠的定义存在争议,解剖学认为直肠起止为S 3 水平和齿状线,但外科学认为直肠起止点分别为是骶岬和肛门直肠环的肌肉。直肠上段指骶岬至S 2 下缘,其前方和两侧被腹膜覆盖,后方为结缔组织、淋巴管、血管与后腹膜间隙相连的直肠系膜;直肠中段指S 2 下缘至腹膜反折,只有前方被腹膜覆盖,然后向前反折覆盖于膀胱和子宫,形成直肠膀胱陷凹及直肠子宫陷凹(道格拉斯腔);其后壁及直肠下段完全位于腹膜外。
直肠在矢状面有2个弯曲。直肠沿骶尾骨的前方下降,形成一个弓向后方的弯曲,称直肠骶曲;直肠绕过尾骨尖,转向后下方,又形成一个向前的直肠会阴曲。此2个弯曲为肠镜检查必须要注意的解剖特点。直肠在冠状面有3个侧曲,较高的和较低的侧弯凸向右侧,中间的侧弯凸向左侧(图2-10)。直肠侧曲游离可使直肠延长,在直肠肛门手术中有重要意义。
图2-10 直肠横襞和直肠侧曲(冠状面)
又名肛直肠角或直肠角。其正常值在非排便时平均为90°,排便时137°。直肠会阴曲是由U形的耻骨直肠肌悬吊而成。排便时耻骨直肠肌松弛,此角变大(图2-11)。
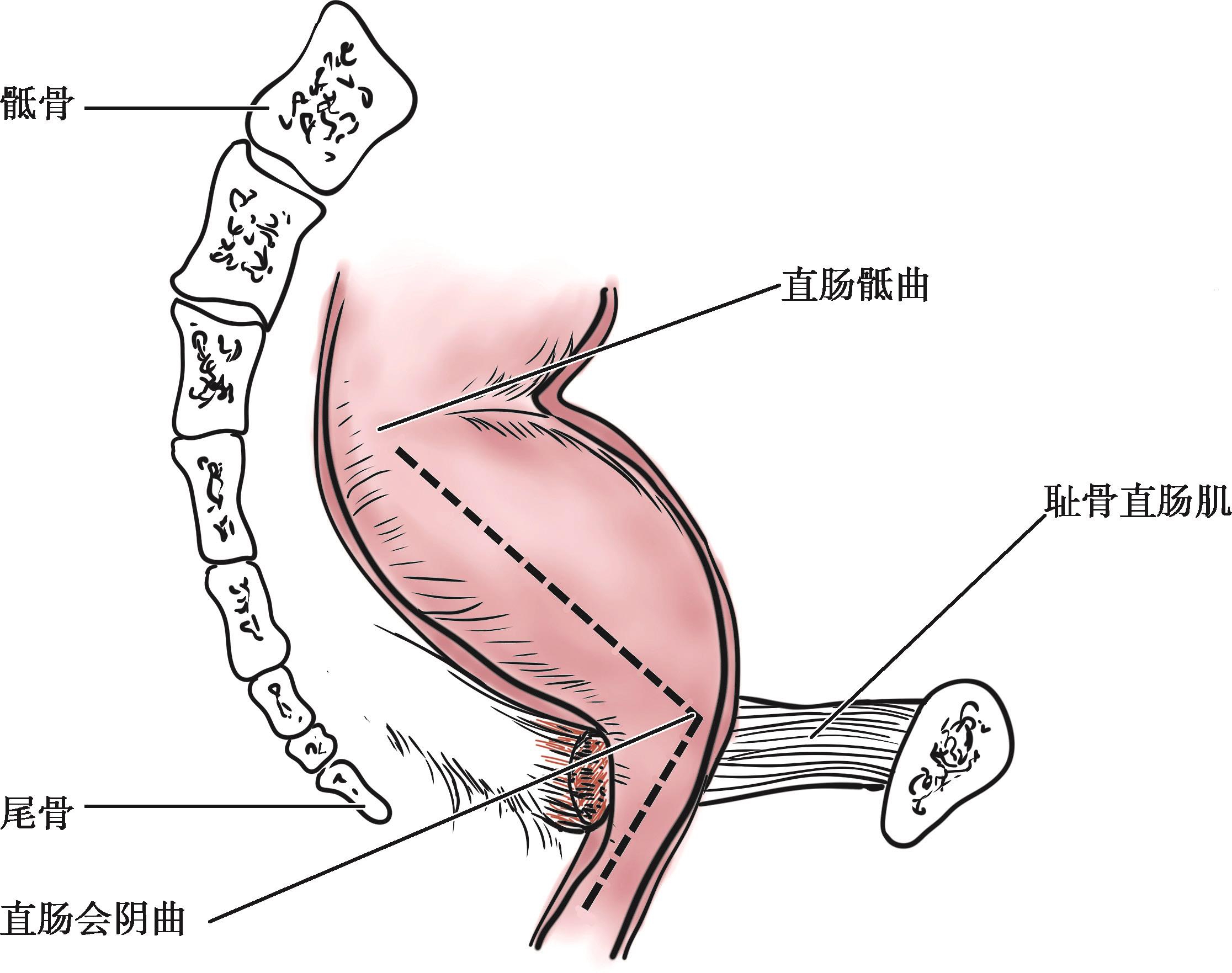
图2-11 直肠曲和直肠会阴曲
是直肠壶腹内呈半月形的黏膜横皱襞,又称Houston瓣,一般有3个。直肠瓣由黏膜、黏膜下层、环肌和纵肌组成,在此处取活检致穿孔的危险性最低。上瓣一般位于直肠乙状结肠交界处,中瓣位置最为恒定,位于腹膜反折水平,最下的一个瓣在直肠充盈时消失,空虚时明显,易在直肠指诊时被误认为新生物。
直肠壁的组织结构与结肠相同。直肠全层由内向外分为黏膜层、黏膜下层、肌层和外膜4层(图2-12)。
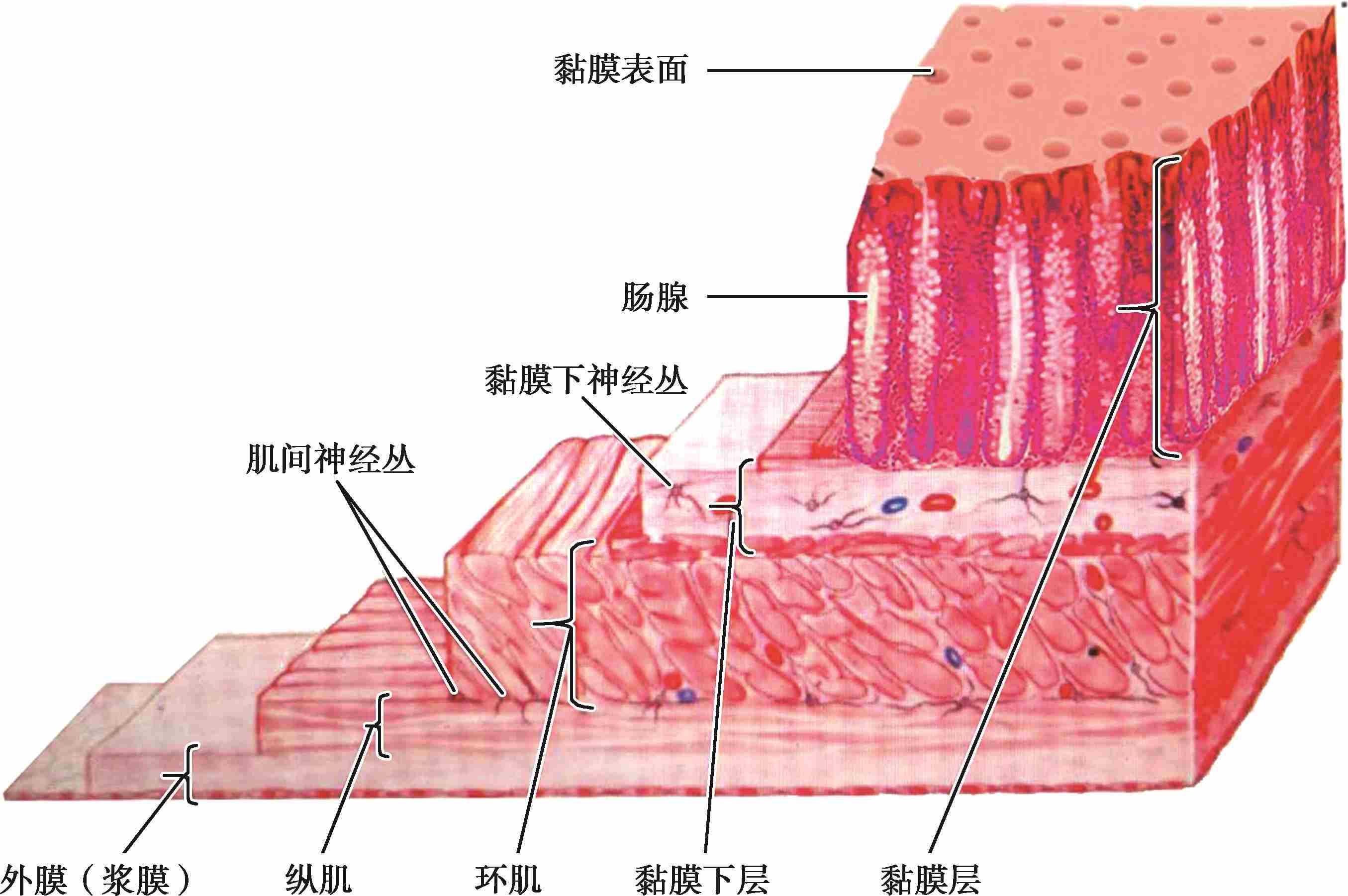
图2-12 直肠的组织结构
分为黏膜、黏膜固有层、黏膜肌层(又称黏膜肌板,由2~3层纵行平滑肌构成)。黏膜较厚,血管丰富。黏膜层存在肠腺,分泌腺液。黏膜固有层有小支静脉丛。黏膜肌层是Treitz肌,网络内痔静脉丛的一层。
此层极为松弛,易与肌层分离。内有疏松结缔组织和直肠上动脉、静脉分支。齿状线附近含丰富的窦状静脉丛(包含内痔静脉丛)。
直肠的肌层为不随意肌,外层是纵肌,内层是环肌。在相当于耻骨直肠肌下缘平面直肠环肌形成逐渐增厚的内括约肌,向下延续至括约肌肌间沟(内括约肌最肥厚部分,自齿状线上约0.5cm向近端延续,宽约1.5cm)。外为直肠纵肌,向下分出一束肌肉,组成联合纵肌的内侧纵肌,进入外括约肌间隙,内侧纵肌是直肠黏膜下脓肿的通道。
直肠前壁、两侧壁有腹膜,外侧壁为浆膜层,其他部位的直肠外侧壁为结缔组织构成的外膜。
直肠上前方有腹膜反折,男性有膀胱底、精囊和前列腺,女性有子宫。上后方为骶骨,直肠和骶骨之间有直肠深筋膜鞘,包括血管、神经和淋巴管等,如直肠上动脉、骶前静脉丛、骶丛。直肠两侧有输尿管,下前方在男性为前列腺,女性为子宫颈和阴道后壁,后下方有直肠后间隙、尾骨和耻骨直肠肌。直肠的最末端被外括约肌深层及肛提肌围绕。因此,在注射硬化剂时,不能注射得太多太深,否则会损伤前列腺发生血尿和尿痛;损伤阴道直肠隔会造成坏死或穿孔,发生直肠阴道瘘。
直肠近端1/3被前方及侧方的腹膜覆盖,中间1/3仅是在前方被腹膜覆盖并反折成直肠膀胱陷凹(男)或直肠子宫陷凹(女)。下1/3全部位于腹膜外,使直肠在腹膜内外各占一半。直肠后方无腹膜覆盖。成人腹膜反折部距离肛缘约9.6cm,与直肠腔内中段直肠瓣平齐。一般肛门镜的长度为8cm,即据此设计而成。损伤腹膜反折以上的直肠会导致腹膜炎和腹腔脓毒血症。
骨盆四周和底部由内盆腔筋膜壁层覆盖,延伸至内脏成为盆腔脏层筋膜。直肠深筋膜主要分布在直肠腹膜外的侧面和下面。远端筋膜形成外侧韧带或向直肠侧面的延伸。这些横向延伸的筋膜没有与很重要的结构相连,但是与直肠中动脉(其存在有一定争议)和盆腔神经丛都有密切的关系。在多达25%的人群中,直肠中动脉分出小分支,供应横向延伸筋膜的一侧或两侧。在直肠的游离中,这个位置可能发生动脉出血。向内侧横向牵拉直肠可能引起二次牵拉性损伤致后下腹下丛横断,导致术后勃起功能或膀胱功能障碍。
也称直肠深筋膜,由覆盖髂内血管的筋膜分裂包围而成。覆有腹膜部分的直肠筋膜囊不明显,而直肠的腹膜外部分则很清楚。此层筋膜含有痔上血管、神经及淋巴管。直肠筋膜后层与骶前筋膜之间为直肠后间隙,内有疏松结缔组织,易于分离。
是对于连接肠管的双层腹膜皱襞而言。而直肠上端自骶岬平面开始后壁早已失去腹膜,因此,从解剖学上讲,直肠是没有系膜的。直肠系膜只是个外科概念。Heald所述的直肠系膜是指筋膜囊所包绕的直肠后方及两侧呈半环状的结缔组织,内含丰富的血管、神经、淋巴组织和脂肪组织。筋膜囊和盆筋壁层之间存在着无血管的“神圣界面”。
直肠系膜内的神经有腹下神经和盆内脏神经,前者在骶岬处中线旁1cm,同侧输尿管内侧2cm;后者多自S 2~4 前孔发出,向下向前走行3cm,分支进入直肠系膜。腹下神经对于膀胱功能及射精功能至关重要,而盆内脏神经主要负责阴茎的勃起。系膜内血管主要是直肠下动脉,在距中线4cm处跨过第3骶神经的近侧。
在直肠切除术中损伤骶骨前盆腔筋膜壁层会导致连接椎体静脉的骶骨前静脉出血。切除的最佳平面是骶骨前方和直肠深筋膜后方的无血管平面,即Heald所指的“神圣平面”(图2-13)。
图2-13 “神圣平面”
即腹膜会阴筋膜或尿直肠隔,也称邓氏筋膜。1836年,法国学者Denonvillier首次描述直肠与精囊之间有一层类似肉膜样的膜,故得名。它是盆脏筋膜增厚部分,此筋膜很易辨认,下起会阴筋膜,向上与直肠子宫陷凹处的腹膜相连,然后向侧方与环绕血管和下腹下丛的结缔组织融合(图2-14)。该筋膜分两层,较厚的前层附着于前列腺精囊表面,后层与直肠间有一层薄的疏松结缔组织。在游离直肠下段时若未辨认出Denonvilliers筋膜前层而在两层之间操作,将导致泌尿系统损伤或阴道后壁损伤。
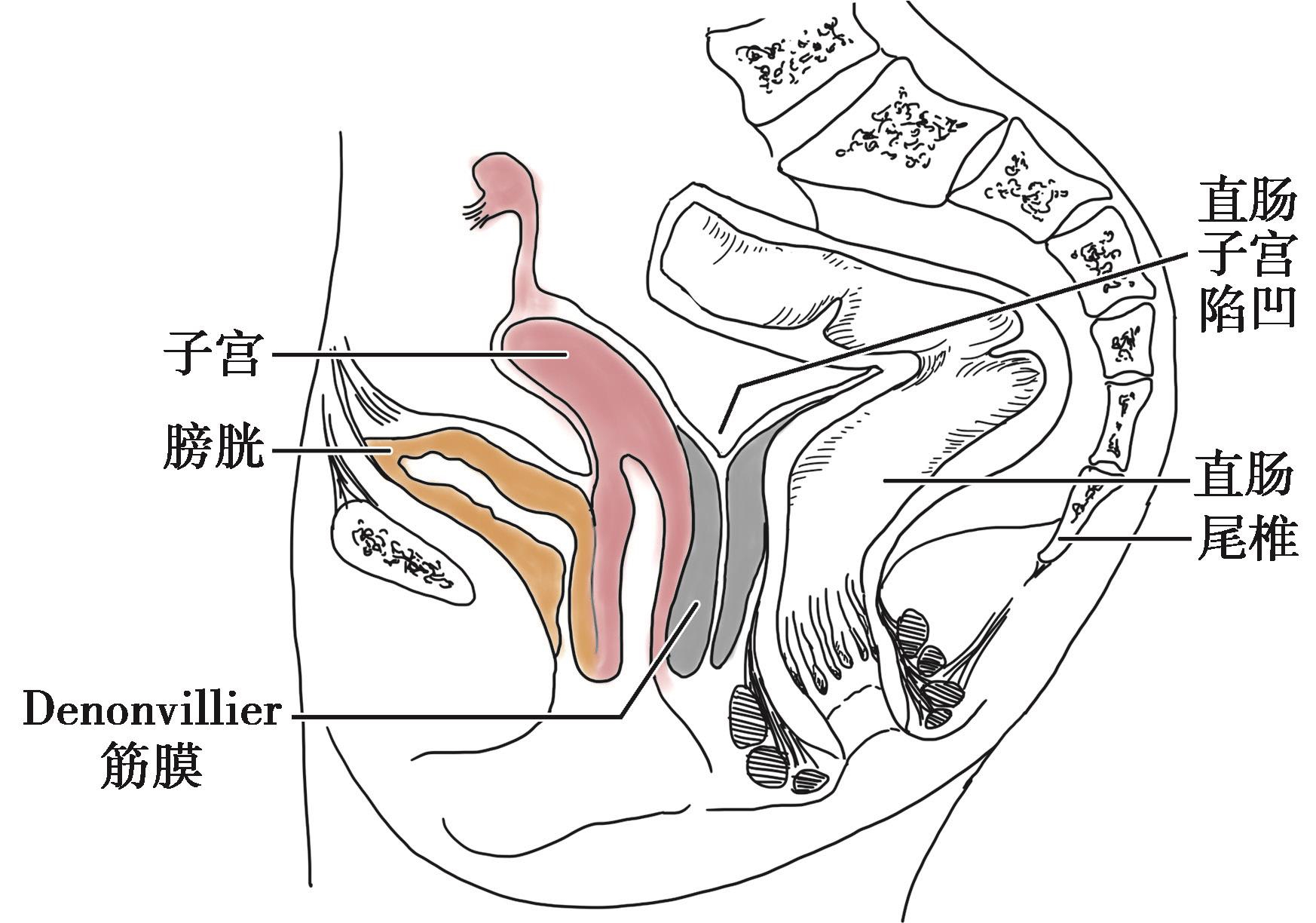
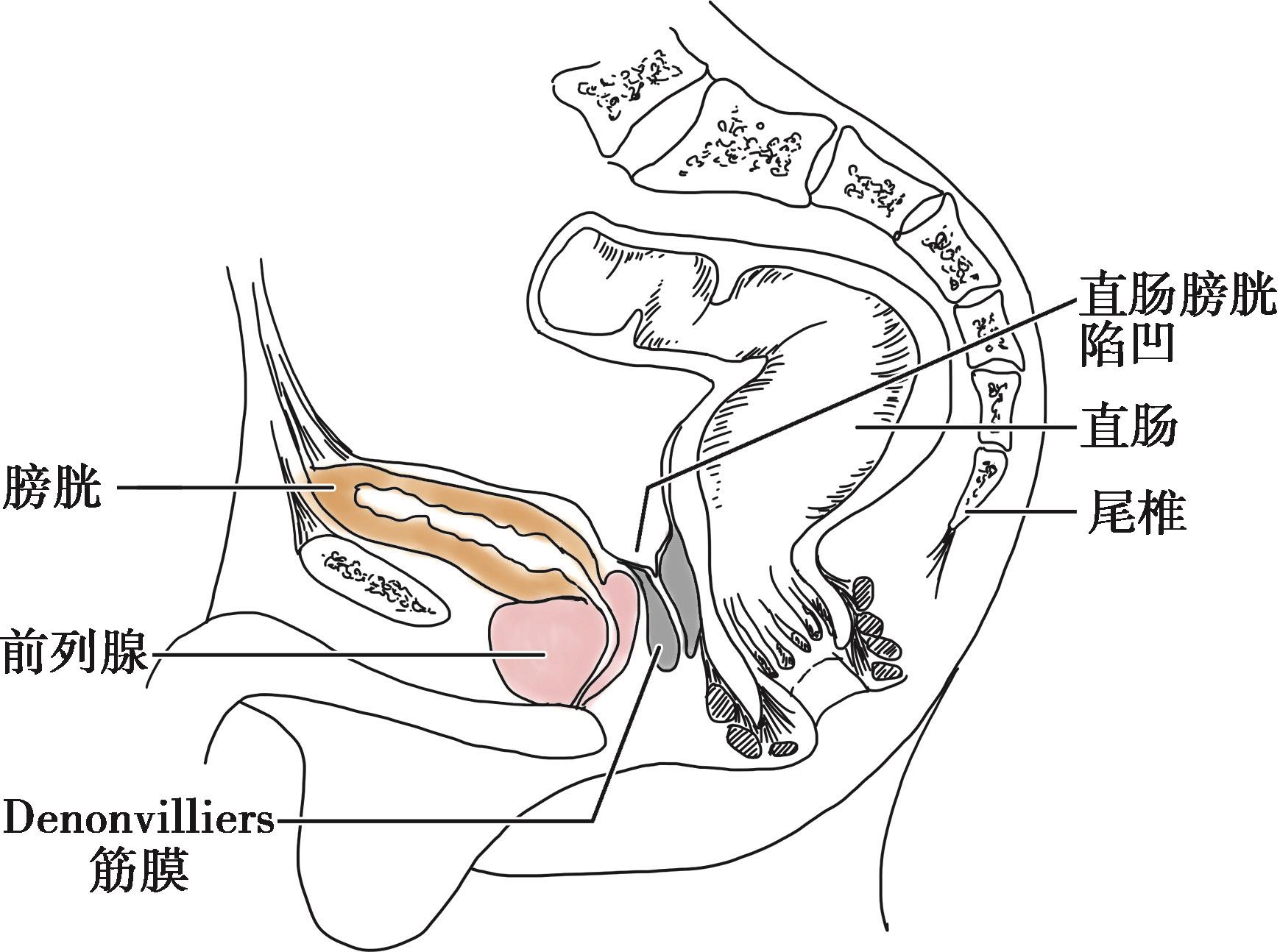
图2-14 Denonvilliers筋膜
女性的Denonvilliers筋膜位于直肠阴道之间,称直肠阴道隔,较薄,不分层,向下呈楔形,由直肠阴道之间的盆内筋膜及肛提肌部分中线交叉纤维组成。若游离损伤、不良排便习惯或发育不良,直肠前壁可疝入阴道,形成直肠前突。避免前列腺周围神经丛损伤的最好方法是提前分离直肠和精囊之间的直肠中间部分。切口在精囊的外侧缘,然后向下和向后扩张可避免损伤神经血管束。
位于直肠和骶骨之间,是盆腔壁层筋膜增厚部分,骶骨前覆盖神经、骶正中动脉及骶骨前静脉丛的骶前筋膜(图2-15),即为瓦尔代尔筋膜(Waldeyer's fascia)。在骶前筋膜和直肠深筋膜(筋膜囊)之间为一个无血管间隙,其深面是骶前静脉丛和骶正中动脉。因此,该间隙是游离直肠后壁的最佳间隙。骶前静脉丛无瓣膜,通过椎体静脉与椎内静脉系统交通。在截石位时,骶前静脉丛的压力可达下腔静脉正常压力的2~3倍,且损伤后残端因周围组织牵拉开放或缩入骶孔,出血量多且不易止血,难以处理。
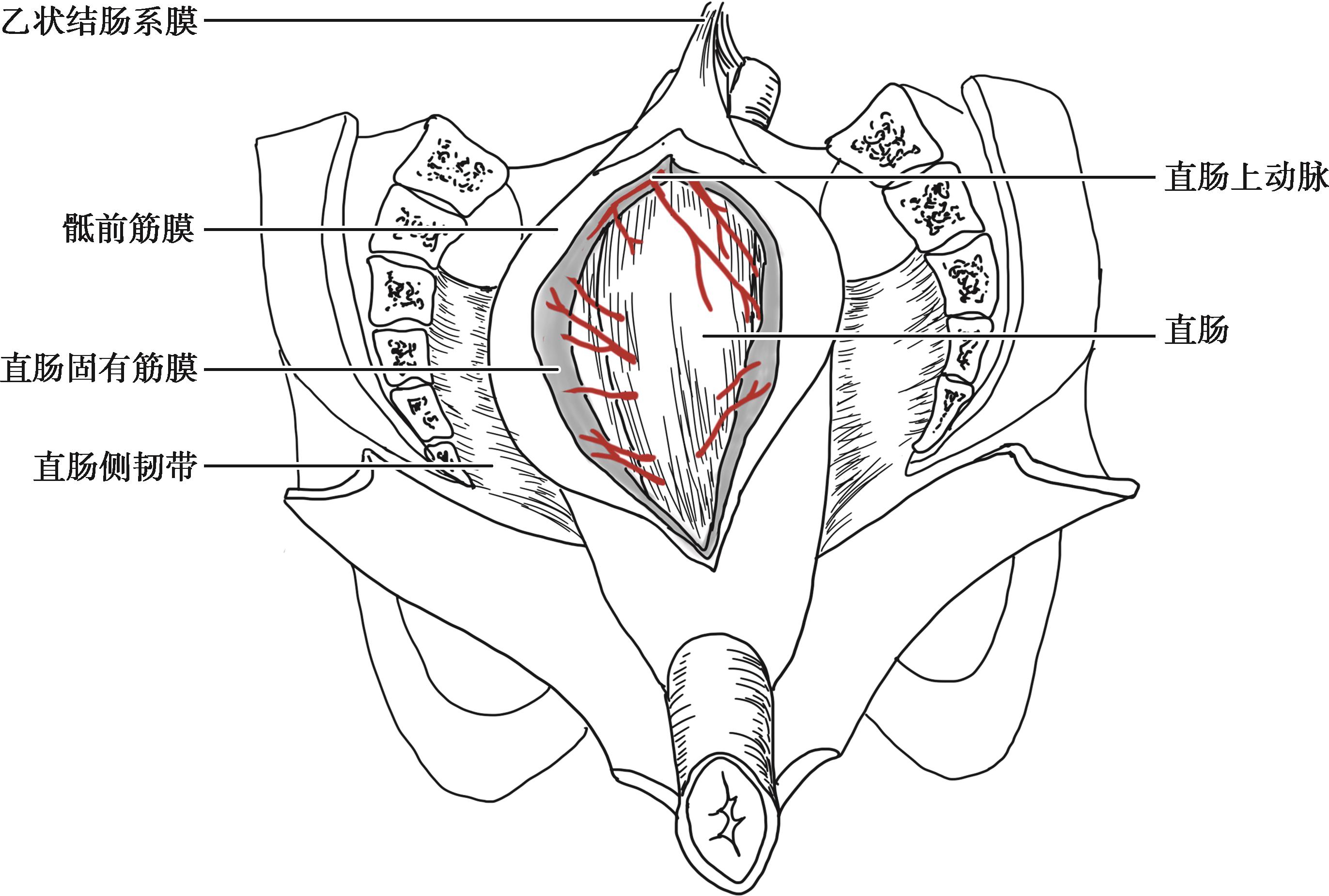
图2-15 瓦尔代尔筋膜
是直肠末端朝向前下方增厚的筋膜反折,从骶前筋膜S 4 水平到达直肠上方的直肠深筋膜,是直肠后壁远端的解剖标志。
位于直肠下段前外侧,在腹膜和肛提肌之间,周围充满纤维脂肪组织,这些纤维成分是盆腔筋膜的一部分,由直肠外侧壁连至盆壁形成直肠侧韧带,它是直肠固定于骨盆的最坚固的支持物(图2-16)。在女性,侧韧带分两层,一层在直肠后方,另一层在直肠及阴道之间。在男性,侧韧带包绕直肠、前列腺和膀胱。直肠下血管经侧韧带达直肠。盆内脏神经在侧韧带内有许多细小分支,游离直肠时应注意保护。
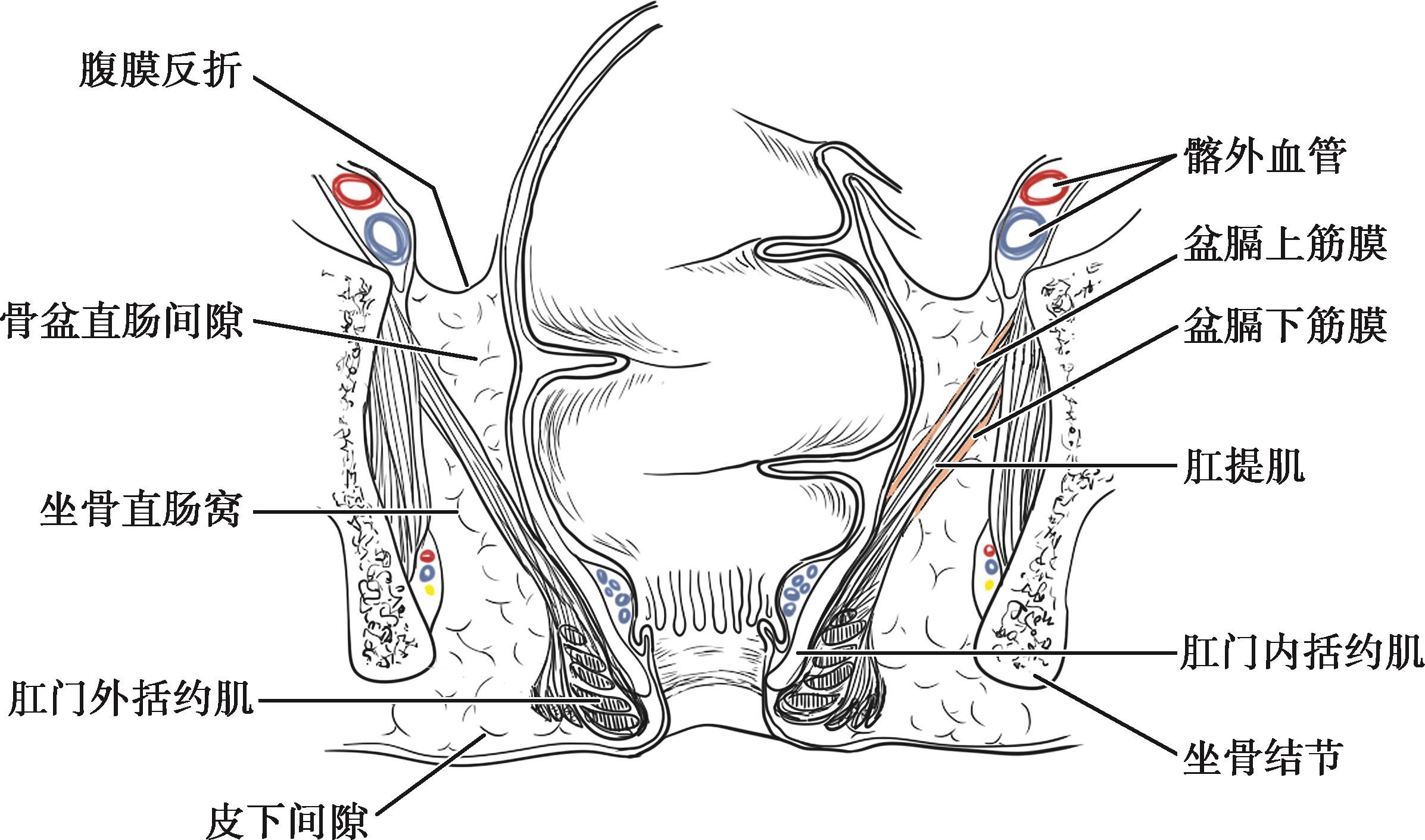
图2-16 直肠周围间隙
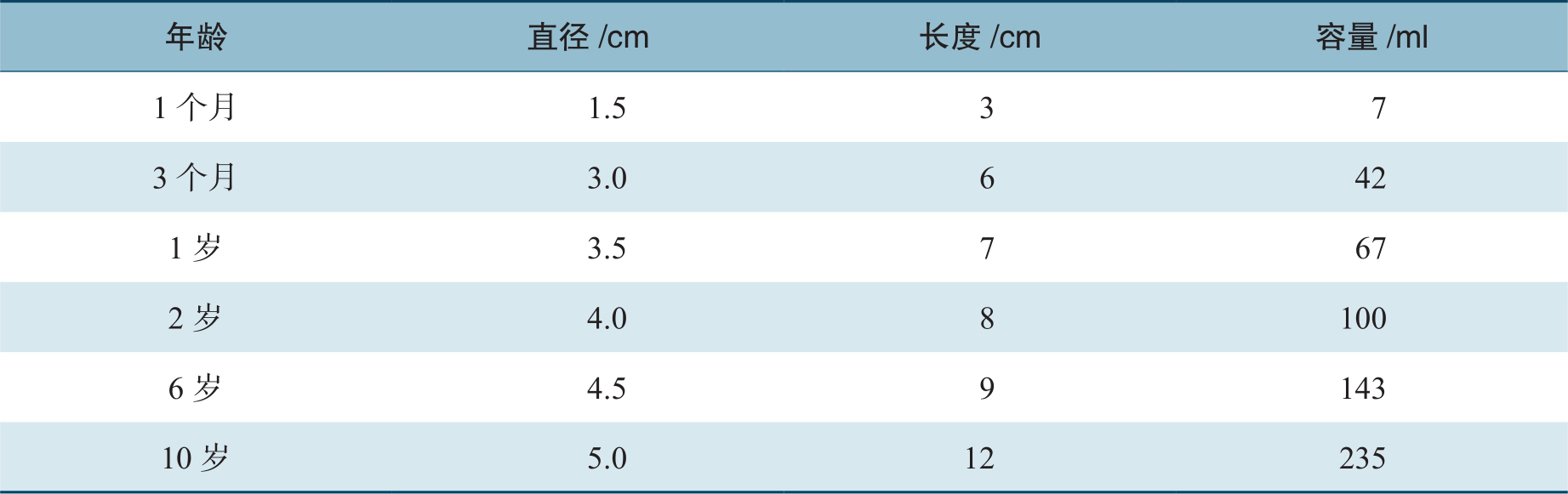
肛门、直肠周围有许多蜂窝组织间隙,间隙内含丰富的血管、淋巴管、脂肪和结缔组织,易发生感染和形成脓肿。按位置大致分为肛提肌上间隙和肛提肌下间隙。
位于肛提肌上方直肠两侧,因其位置较深,顶部和内侧又为软组织,故一旦感染积脓,不易察觉,直到感染经坐骨直肠间隙交通蔓延至肛周。
在直肠壁后方与骶骨之间,从前向后依次存在3个筋膜层,分别为覆盖直肠系膜的直肠深筋膜、骶前筋膜、梨状肌筋膜和骶骨骨膜的融合筋膜。它们与直肠前方的Denonvilliers筋膜在直肠周围形成两个连续的筋膜环:直肠深筋膜和Denonvilliers筋膜后部组成的覆盖直肠系膜的筋膜环;骶前筋膜和Denonvilliers筋膜前部组成的环绕在直肠周围的第二筋膜环,这一筋膜环将直肠周围间隙分为直肠后间隙和骶前间隙。
位于肛管黏膜与内括约肌之间,向上与直肠的黏膜下层相续,间隙内有黏膜下肌、内痔静脉丛与痔上动脉的终末分支;下部与中央腱的纤维相续。黏膜下间隙借内括约肌的联合纵肌纤维与括约肌内侧间隙交通。
位于肛尾韧带的浅面,是肛裂引起的皮下脓肿的常见位置,一般不会蔓延至坐骨直肠间隙和肛管后深间隙。
即Courtney间隙,位于肛尾韧带深面,与两侧坐骨直肠间隙交通,是左右坐骨直肠窝脓肿交通的通道。
位于会阴体的浅面,与肛管后浅间隙相通,一般感染只局限在邻近皮下组织。
位于会阴体深面,较肛管后深间隙小。
位于外括约肌皮下部与肛周皮肤之间,内侧邻肛缘内面,外侧为坐骨直肠窝。内有皱皮肌、外痔静脉丛和脂肪组织。皮下间隙借中央腱的纤维间隔向上与中央间隙相通,向内与黏膜下间隙分隔,向外与坐骨直肠间隙相续。
在肛管两侧,左右各一,上面为肛提肌,内侧为肛管壁,外侧为闭孔内肌及其筋膜。间隙内有脂肪组织和痔下神经通过。感染致间隙内积脓,张力过高,可穿破肛提肌,进入骨盆直肠间隙。坐骨直肠间隙与皮下间隙直接相通,还可沿中央腱的纤维隔与中央间隙相通,通过括约肌间隔与括约肌间隙相通。此间隙还可以向后经肛管后深间隙与对侧相通。
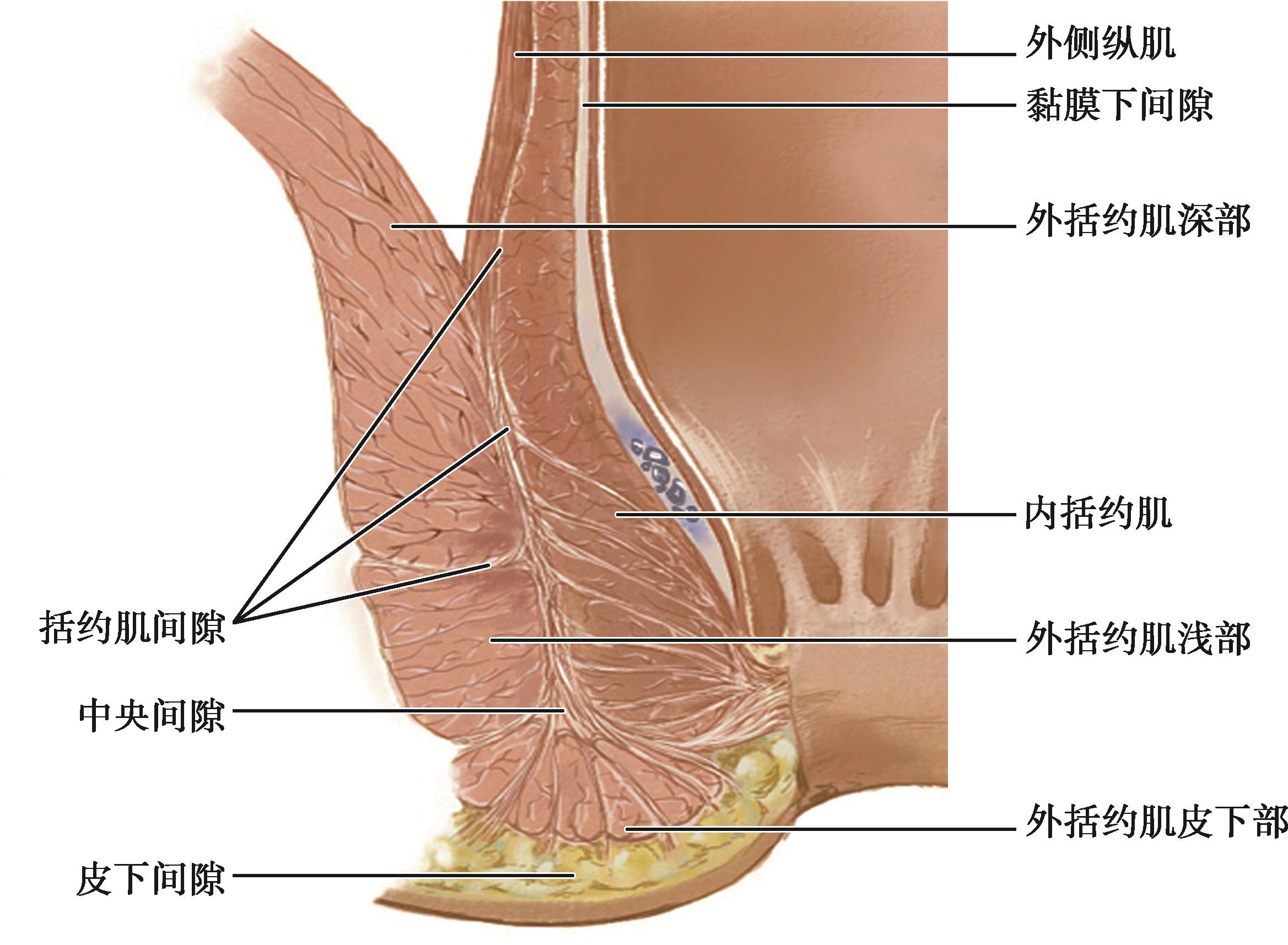
图2-17 括约肌间隙及中央间隙
有4个间隙,分别为内侧纵肌内侧隙、中间纵肌内侧隙、中间纵肌外侧隙、外侧纵肌外侧隙。
位于联合纵肌下端与外括约肌皮下部之间,环绕肛管下部一周,间隙内有联合纵肌的中央腱,中央间隙借中央腱纤维隔直接或间接与其他间隙交通。向外通坐骨直肠间隙,向内通黏膜下间隙,向上通括约肌间隙,并通过此间隙与骨盆直肠间隙相通。
直肠和肛管的血供来自直肠上动脉、直肠下动脉、骶正中动脉和肛管动脉(图2-18)。
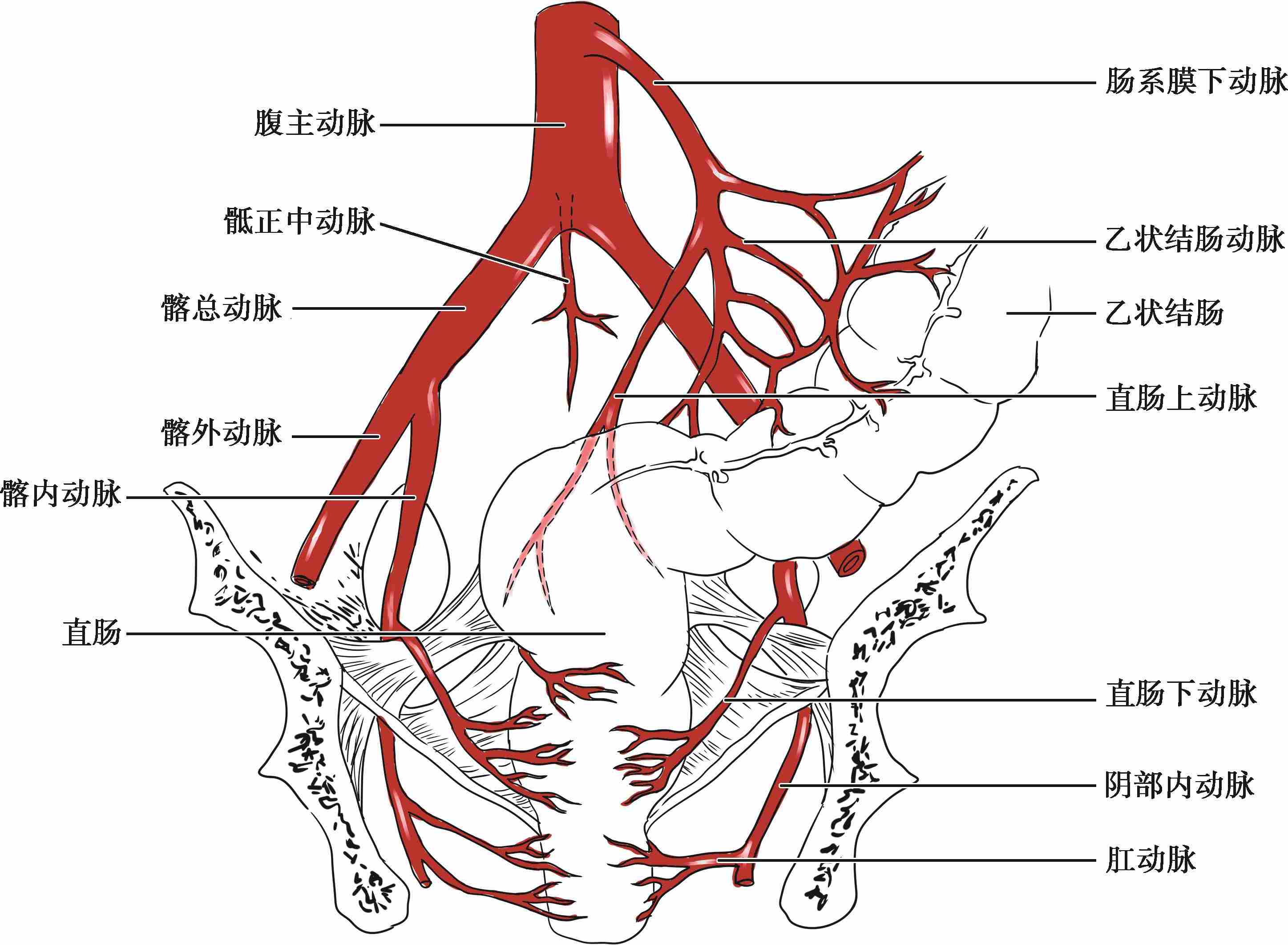
图2-18 直肠血供
直肠上动脉是直肠供血中最主要的一支,为肠系膜下动脉的终末血管,走行于乙状结肠系膜根部,经骶岬左前方下降至S 3 高度,分为左、右两支,由直肠后面绕至两侧下行至直肠壶腹部分分成数支穿过直肠壁达黏膜下层,于黏膜下层形成毛细血管丛,供应齿状线以上的肠壁,并有许多小分支与直肠下动脉和肛门动脉吻合。
直肠下动脉来自两侧髂内动脉,沿直肠侧韧带,向内向前至直肠下段前壁,在黏膜下层与直肠上动脉、骶正中动脉和肛管动脉吻合。起点位于盆内脏神经的起点前,向前内走行,紧贴肛提肌上面,在同一高度进入直肠。直肠下动脉还可以发自阴部内动脉、臀下动脉,终末分支主要分布于泌尿生殖器官。
骶正中动脉是腹主动脉的直接小分支,在腹主动脉分叉近端后壁发出,沿骶骨向下,供应直肠肛管后壁,与直肠下动脉吻合。
肛管动脉来自阴部内动脉,途经坐骨直肠窝分为数支,供应肛提肌、肛管和括约肌,并与直肠上、下动脉相吻合(图2-19)。
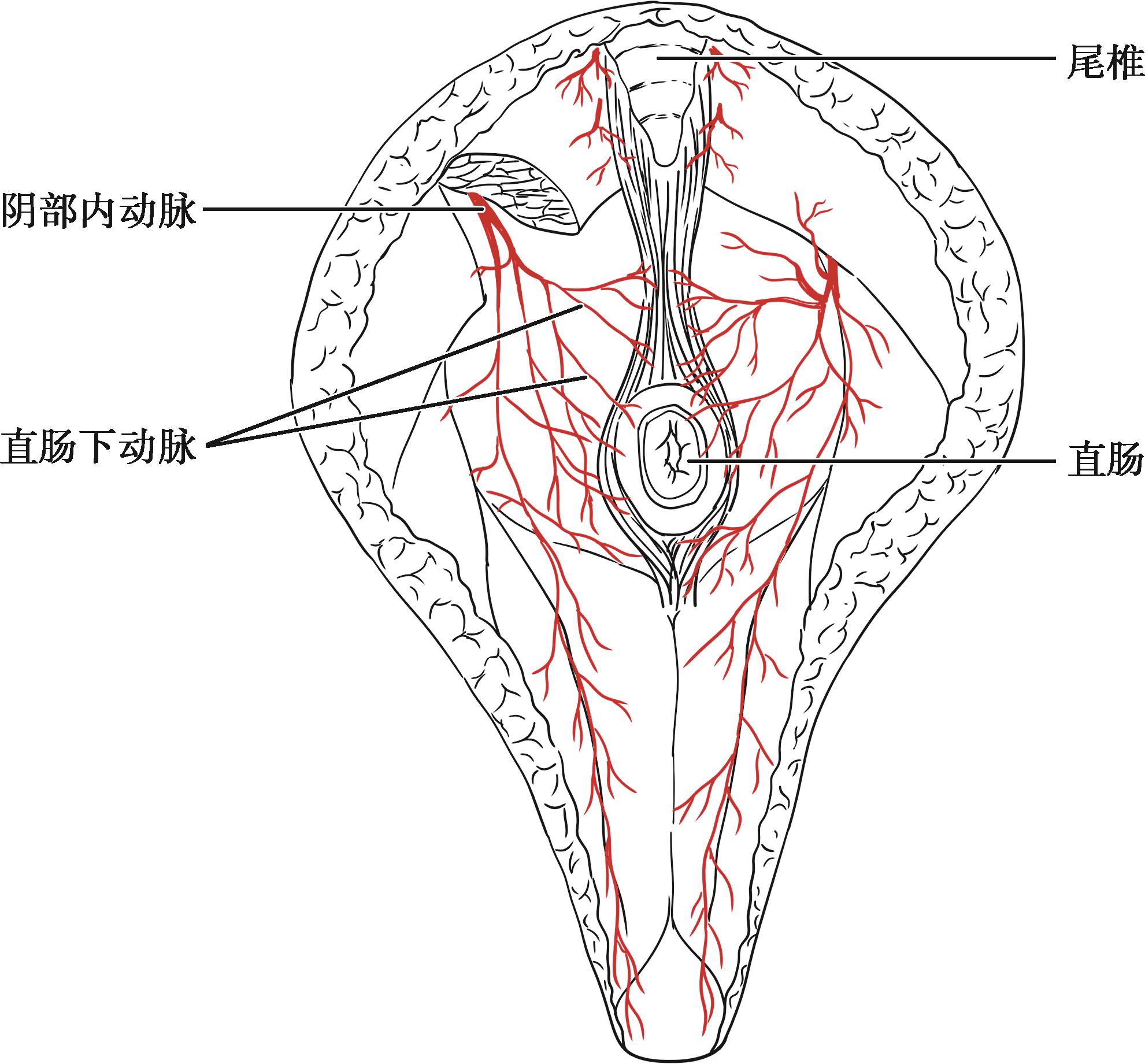
图2-19 直肠下部血供
另有观点认为存在直肠中动脉,自髂内动脉发出在骨盆直肠间隙内沿直肠侧韧带上方进入直肠,分布于直肠中下段,与直肠上、下动脉均有交通。
直肠的静脉主要来自两组静脉丛,即黏膜下静脉丛和外膜下静脉丛。黏膜下静脉丛位于直肠的黏膜下层,静脉丛呈横行环形排列,其旁支穿直肠肌层,在外膜下形成大量的斜行静脉,即外膜下静脉丛。外膜下静脉丛位于直肠肌层的外面,较黏膜下静脉粗大,由稀疏、不规则的斜行静脉相互交织而成,直肠黏膜下静脉丛的血液汇集于此,经直肠上静脉入门静脉。
主要汇集齿状线上黏膜下静脉丛(内痔静脉丛),组成数支小静脉,在直肠中下段之间穿过肌层,在直肠两侧及后方合成直肠上静脉,进入肠系膜下静脉,再汇入脾静脉到门静脉。该静脉壁薄而无瓣膜,易受腹内压、直肠壁收缩、干结粪块压迫影响,发生静脉回流障碍,形成内痔。
主要汇集齿状线下肛管皮下及其周围各个间隙的静脉丛(外痔静脉丛),组成数支小静脉回流到阴部内静脉、髂静脉或直肠上静脉。
直肠的淋巴包括直肠的器官内淋巴管(黏膜层、黏膜下层及肌层的毛细淋巴管及淋巴管)和直肠的周围淋巴结(直肠旁、直肠上、骶、臀下、腹股沟浅淋巴结)。直肠的器官内淋巴管网在直肠壁外相互吻合、交织成丛。其较大的集合淋巴管汇入直肠周围淋巴结。直肠旁淋巴结的输出管沿直肠上动脉,分别汇入直肠上淋巴结,并随肠系膜下血管到达肠系膜根部附近,汇入肠系膜下淋巴结。另有侧方引流途径和直肠外丛的引流(图2-20)。
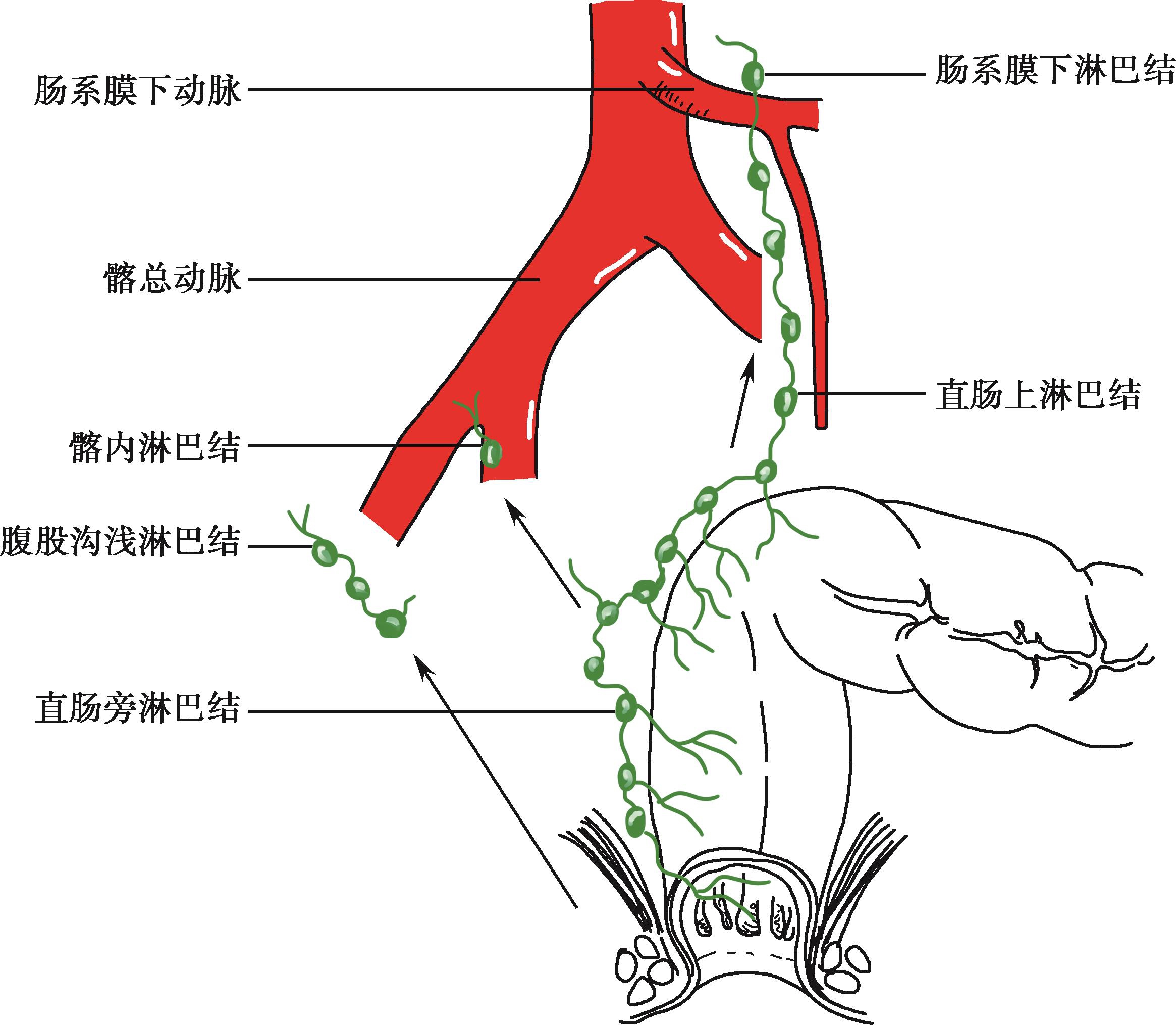
图2-20 直肠的淋巴回流
直肠的神经主要来自下部胸髓和上部腰髓的交感神经系、骶部副交感神经系及阴部神经丛3部分。前二者组成上腹下丛和下腹下丛,后者即盆丛,属于躯体神经,但从反射角度看,它与直肠的自主功能有关,排便活动不仅是不随意的自主神经反射,而且还受高级中枢的随意支配。
位于L 5 及S 1 上部的前面,腹主动脉的末端及分叉处,常称为骶前神经,但很少聚集成单独的神经,常位于腰椎前方。上腹下丛纤维来自腹主动脉丛、肠系膜上动脉丛及交感干第3、4腰节分出的腰内脏神经;盆内脏神经的副交感纤维也经下腹下丛上升加入此丛。上腹下丛一般居于正中线偏左,被包于直肠系膜内,行径较长,易损伤。实验证实,损伤上腹下丛时,排便、排尿不受影响,但不能射精。因此,巨结肠等良性疾病手术时应紧贴直肠操作,避免损伤上腹下丛。
位于直肠两侧,腹膜反折以下与肛提肌之间的腹膜外组织中,其延伸于宫颈后方部分称子宫阴道丛。其后缘为直肠前方,前缘在男性为膀胱后缘,在女性为膀胱阴道隔后,上缘在直肠输尿管末端与膀胱下动脉的分支交叉,下缘在肛提肌上面与直肠下动脉交叉。该神经丛沿盆侧壁下行,位于髂内动脉与直肠之间。血管分支贯穿盆丛,伴盆丛分支分布于盆腔器官。
盆丛的交感神经包括腹下神经(盆丛的分支)和骶内神经;副交感神经为盆内脏神经。腹下神经的左右两支由上腹下丛分出,沿髂内动脉内侧入盆丛后上角,起始处有最下的腰内脏神经与之连接。骶内脏神经起自骶部交感干神经节,一般由骶4节起源,与S 4 神经发出的盆内脏神经汇合,从后下角进入盆丛。盆内脏神经又称勃起神经,是阴部神经丛的脏支,可来自S 2~5 各神经根。该神经位于直肠侧韧带外侧,因此,侧韧带过于偏外切断时可能受损。
直肠的内脏感觉神经末梢广泛分布于直肠黏膜,形成大量的内脏感受器,可感受压力、张力及各种化学刺激,但其痛觉不敏感。感受器分布不均匀,在直肠下1/3即齿状线上2~3cm最丰富,在施行切除手术时应尽量保留。直肠的感觉纤维随盆内脏神经传入到脊髓骶段。
直肠可维持低压下的粪便储存。当直肠逐渐充盈,容量逐渐上升至300ml(成人)时,直肠内压不会上升,甚至反而下降,直到容量超过其最大耐受量,直肠内压才会明显上升,此种特性称为直肠顺应性,又称直肠抑制反射。顺应性过低可致大便失禁,而顺应性过高则会导致便秘。
结肠可容许其内的粪便和压力增加,只有当超过某一极点时才可激发蠕动,即所谓的储袋作用。因直肠的运动频率和收缩波幅均高于乙状结肠,这种反方向的压力梯度可阻止粪便下降,对维持直肠空虚、塌陷的状态有重要意义,对少量稀便和气体的控制也非常重要。若结肠储袋作用破坏,则结肠内粪便不断进入直肠,势必造成直肠内粪便堆积,压力上升,排便反射及便意不断产生,使肛门外括约肌和耻骨直肠肌过于疲劳而不能控制排便,引起大便失禁。
直肠感觉神经能觉察到50ml容量的球囊内增加5ml容量引起的充盈感。约100ml粪便充盈直肠即可引起便意。研究发现,即使括约肌完整存在,切除直肠仍可以出现控便障碍,说明直肠感觉在控便方面的重要作用。除肠壁内的感受器,耻骨直肠肌的前2/3及外括约肌的两侧亦有许多牵张感受器,直肠的充盈间接刺激这些感受器引起外括约肌收缩。最初可能是由于粪块刺激肠壁引起的无意识反射活动,当直肠的感觉刺激达到意识阈值,就会由随意性收缩来补充,接着对粪块和气体进行微细鉴别,以决定维持括约肌收缩还是放松。这一过程是通过耻骨直肠肌的意识性控制实现的。
直肠除在控便方面有重要作用外,还能吸收水分、氯化钠、葡萄糖、氨基酸、胆盐和一些药物(栓剂);黏膜的杯状细胞分泌黏液,可保护黏膜和润滑粪便;直肠内蓄积的粪便和气体可使直肠膨胀引起便意。