




医学影像学的发展对神经外科疾病的诊治作用巨大,对神经肿瘤更是这样。1879年英国格拉斯哥的MacEwen医师仅仅根据病人的神经科症状及体征进行病灶定位,成功切除了左额颅底脑膜瘤,开启了世界神经外科手术的篇章。1895年德国物理学家Wilhelm Conrad Roentgen发现了X射线,1918年美国Walter Edward Dandy医师发明了气脑造影,1927年葡萄牙Egas Moniz医师发明了脑血管造影术。在几十年里,伟大的前辈们一直依靠神经症状与查体以及病灶的间接影像进行脑肿瘤的定位和定性,在脑肿瘤外科领域进行了开创性的工作。直到20世纪70年代头颅CT(英国Godfrey Houndsfield)、80年代MRI(美国Paul C.Lauterbur,英国Peter Mansfi eld)应用于临床,我们才真正观察到脑结构与脑肿瘤的直接影像。目前,CT及MRI已成为脑胶质瘤常规诊断方法,而MRI的T 1 WI、T 2 WI、液体衰减反转恢复(FLAIR)、磁共振弥散加权成像(DWI)以及对比增强更是标准成像。尽管如此,仍不能充分指导临床决策。磁共振弥散张量成像(DTI)、磁共振灌注成像(PWI)、磁共振波谱成像(MRS)、功能磁共振成像(fMRI)等多种MRI成像方法和序列、正电子发射计算机断层显像(PET)在诊疗中也起重要作用。
2018年12月国家卫生健康委员会颁布的《脑胶质瘤诊疗规范》中,脑胶质瘤的影像学诊断分为四个部分:①脑胶质瘤常规的影像学特征;②脑胶质瘤的鉴别诊断;③脑胶质瘤的影像学分级;④脑胶质瘤治疗后的影像学评估。我们在本章解读中并不立足于涵盖弥漫性脑胶质瘤影像的全部相关问题,而主要围绕术前诊断与鉴别诊断、风险预测以及疗效判定中的一些临床纠结问题进行延伸思考和解读。
有关脑胶质瘤的影像学诊断要点,在“规范”中以表格形式进行了归纳总结(表2-1)。作为一般特征,弥漫性低级别脑胶质瘤(弥漫性星形细胞瘤、少突胶质细胞瘤、少突星形细胞瘤)MRI信号呈长T 1 、长T 2 和FLAIR高信号,多无对比增强。对于具有“低级别弥漫性脑胶质瘤”MRI影像特征的病变,从临床角度需要思考两个问题:①影像学是否可能会低估了弥漫性脑胶质瘤病理级别;②影像学诊断为低级别弥漫性脑胶质瘤,哪些因素提示容易发生间变及恶性进展。
表2-1 脑胶质瘤影像学诊断要点

对低级别弥漫性脑胶质瘤的MRI影像特征最近注意到一些新特点,即MRI T 2 WI与FLAIR成像的信号失配,病变在T 2 WI上的高信号强度超过FLAIR信号,同时在病灶FLAIR较低信号边缘出现高信号环。这种T 2 WI-FLAIR失配的影像特征对IDH突变型星形细胞瘤的特异度几乎为100%,也可为少突胶质细胞瘤的诊断所借鉴。虽然MRI“T 2 WI-FLAIR失配”的影像特征显示出很高的阳性预测值,但仍有27%~88%的IDH突变型星形细胞瘤并不出现。另外,此特征并不适用于具有对比增强或囊性成分的肿瘤。儿童脑胶质瘤不是成人肿瘤的缩小版,此特征也并不适用于儿童脑胶质瘤。
在临床实践中发现,影像学诊断为低级别弥漫性脑胶质瘤的有些病例,其生物学行为和临床结局却相当于WHO Ⅳ级肿瘤。按照中枢神经系统分子信息与分类实践联盟-非WHO官方组织(cIMPACT-NOW)对弥漫性脑胶质瘤整合式诊断的更新,这种情况有可能出现在“弥漫性星形胶质细胞瘤,IDH野生型”和“弥漫性中线胶质瘤,H3K27M突变型”中。
对于术前影像考虑低级别脑胶质瘤,术后整合式诊断为“弥漫性星形细胞瘤,IDH野生型”的肿瘤,即使缺乏微血管增生和/或坏死等胶质母细胞瘤的组织学表现形式,只要分子检测具备EGFR高度扩增,7号染色体获得和10号染色体缺失(+7/-10)、TERT启动子突变三种分子改变中的一种或多种,则推荐诊断为“弥漫性星形胶质细胞瘤,IDH野生型,具有胶质母细胞瘤的分子特征,WHO Ⅳ级”。
“弥漫性中线胶质瘤,H3K27M突变型”需要同时具备呈弥漫性生长、位于中枢神经系统中线部位、脑胶质瘤的组织学改变、存在H3K27M突变这四个特征。这种肿瘤往往在影像学和组织病理学方面具有明显不均一性,即MRI可以出现不同程度的对比增强或无增强,组织病理不同部位取材可以表现为WHO Ⅱ~Ⅳ级的组织学表现,但K27M突变是共同具有的分子特征。换句话说,如果这种肿瘤在影像学上无对比增强,组织切片也未见到WHO Ⅳ级的组织学表现,那么在没有分子诊断之前,病理级别很可能会被低估。
我们可以从肿瘤发生的临床过程、肿瘤生物学行为与影像学关系角度,尝试理解“低级别脑胶质瘤的影像学特征”与“高级别肿瘤预后”之间的矛盾。影像学上,脑胶质瘤病灶的对比增强取决于血-脑屏障的完整性、血供是否丰富及有无新生毛细血管;组织病理学上,胶质母细胞瘤的病理诊断依赖细胞密度、核的异形性及有丝分裂、血管增殖及坏死。综合看来,对胶质母细胞瘤的影像及组织病理诊断,需要活跃的肿瘤细胞增殖及丰富的新生血管形成来支撑。基础研究已经提示,肿瘤细胞在完成迁移运动时不表现增殖表型,而组织学上血管增殖和坏死均与细胞活跃的有丝分裂有关。只有当肿瘤细胞和新生血管增殖活跃以及血-脑屏障发生破坏时,弥漫性脑胶质瘤才会在MRI成像上反映为对比增强。因此,我们有理由推测,这类肿瘤发生之初,肿瘤细胞的浸润迁移能力突出,局部血-脑屏障破坏少以及新生血管形成并不活跃,但随着肿瘤的发展终究会出现斑片样增强以至典型的胶质母细胞瘤的对比增强特征。从此类肿瘤的生物学行为角度理解影像学,也是我们进一步归纳总结这部分病人的影像学特征和临床进程特点的线索,力争在术前影像学诊断中就能把影像学表现为低级别脑胶质瘤但预后不良的病例甄别出来。所幸的是作为最后防线,弥漫性脑胶质瘤分子分型的新认识和分子检测的应用,让这部分病例已无处遁形。
低级别弥漫性脑胶质瘤大多会随病程而发生恶性转化,但发生恶性进展的时间仍不同,5年生存率为27%~85%。对低级别弥漫性脑胶质瘤进行风险判定,就是为了甄别出易发生恶性转化的高风险病人,以预判病程及总生存期,就不同风险病人的治疗时机、节奏、强度及治疗方式展开临床研究,从而推荐具有循证医学证据的治疗方案。低级别脑胶质瘤的风险判定指标,大多依据临床指标。欧洲癌症研究与治疗组织(EORTC)的EORTC22844临床试验建立了低级别脑胶质瘤临床预后因素危险预测模型,并经过EORTC22845临床试验验证。年龄≥40岁、星形细胞瘤、肿瘤直径≥6cm、肿瘤跨中线和术前神经功能缺陷是独立的预后不良因素。不良因素越多,总生存期越短;高风险组中位生存期为3.9年,低危险组为10.8年。NCCN指南曾归纳出8个危险因素:①星形细胞肿瘤;②年龄≥40岁;③Karnofsky功能状态评分(Karnofsky performance score,KPS)<70分;④肿瘤直径≥6cm;⑤肿瘤越过中线;⑥术前有明显的神经功能障碍;⑦1p/19q无共缺失;⑧IDH1/2突变。病人具备3点及以上,判断为高危险。近年来简化为年龄≥40岁、肿瘤次全切除两项高危险因素,有时参考肿瘤大小、神经功能缺陷、测序证实的IDH野生型。
标准MRI在低级别脑胶质瘤风险预测方面可以提供肿瘤大小和手术切除的信息。从组织学和分子特征方面,星形细胞瘤和IDH野生型是低级别脑胶质瘤内在高风险因素。但即使是IDH突变型低级别脑胶质瘤,出现肿瘤进展的时间差异也很大,需要在病程中尚未表现出明显的肿瘤进展时,就有可以参考的影像指标进行预测。MRS上检测IDH的代谢产物2-羟基戊二酸盐(2-HG)的特征性峰值,具有一定意义。一项对136例病人的前瞻性研究中,治疗过程中重复MRS扫描追踪2-HG水平。当2-HG截断值定为1mM时,IDH突变的检测敏感度为100%,特异度为88%。67%无法接受切除手术的病人可以通过MRS建立分子学诊断。低级别脑胶质瘤在病程中出现2-HG浓度快速升高,可以预测肿瘤进展,这一影像指标出现在病灶增大及出现对比增强等特征之前。从分子检测方面,IDH突变型星形细胞肿瘤,如果CDKN2A/CDKN2B纯合性缺失,病人生存期明显缩短。实际上,无论弥漫性星形细胞瘤还是少突胶质细胞瘤,CDKN2A/CDKN2B缺失均是提示发生组织学间变的分子改变特征。
规范指出,脑胶质瘤影像学常常需要与脑内转移性病变、感染性病变、恶性淋巴瘤、其他神经上皮来源肿瘤、瘤样脱髓鞘病变进行鉴别诊断。少见情况下,颅内深部静脉栓塞造成丘脑甚至双侧丘脑对称性梗死、皮质静脉栓塞造成脑半球局部梗死灶等颅脑疾病也需要与弥漫性脑胶质瘤进行鉴别。我们说上述疾病之间需要鉴别诊断,也主要因为在某个病程阶段中彼此影像容易混淆。但疾病的诊断不能唯影像论,仍需结合病人的年龄、性别、发病特点,病情演变等临床信息。在影像学鉴别困难且病情允许的情况下,有时间隔2~4周复查影像检查,病情及影像学的演变规律会让我们避免过早地实施活检程序,规避不必要的外科风险和对病人的可能损害。如果说颅内转移瘤、脑脓肿、恶性淋巴瘤还属需神经外科参与诊疗的疾病的话,脱髓鞘病变则是完全的神经内科疾病。临床上由于误诊对瘤样脱髓鞘病变实施外科切除的事例仍时有发生。在本部分,我们将主要就此病的鉴别诊断进行重点叙述。
瘤样脱髓鞘病变通常为急性或亚急性起病,少数病人也可慢性起病;起病前常无前驱症状,少数病人可有疫苗接种史或上呼吸道感染史;发病年龄明显低于弥漫性脑胶质瘤;头痛多见,而癫痫首发少见;多数病人是单相病程,部分转变为复发-缓解型。瘤样脱髓鞘病变好发于脑白质,且常为邻近脑室的白质。头颅MRI平扫显示,T 1 WI、T 2 WI多为高信号,边界较清楚,增强扫描可能无明显对比增强,也可能在急性期或亚急性期病灶表现为结节样、闭合环样、开环样、火焰样等不同形式的强化,还可见病变中心静脉扩张及梳齿征;病灶大小“夸张”的占位效应和周围水肿。由于瘤样脱髓鞘病变不一定呈现出上述典型MRI特征,炎症急性期可以表现出与某些低级别脑胶质瘤相似的影像学特征,如与弥漫性脑胶质瘤类似沿胼胝体进展,亦可见与脑胶质瘤相似的灰质受累,也可能类似于弥漫性脑胶质瘤存在不够清晰和规整的边界,占位效应明显时易误诊为肿瘤。亦有脑胶质瘤呈现开环状强化征象。这些均可能在病程中造成两类疾病在MRI诊断和鉴别诊断上的困难。
在弥漫性脑胶质瘤与瘤样脱髓鞘病变的鉴别方面临床特征非常重要,综合多种成像技术并动态观察影像学变化也起重要作用,实验室检查有特征性提示,必要时进行病理活检。瘤样脱髓鞘病变在头颅CT上多数为低密度,有时等密度,如为高密度则可基本除外脱髓鞘疾病;若病灶发生坏死或出血,以高级别脑胶质瘤可能性大;MRI对比增强出现“梳齿征”“开环征”则更支持瘤样脱髓鞘的诊断;瘤样脱髓鞘病变急性期或亚急性期DWI多为高信号;在MRS上,瘤样脱髓鞘病变出现β,γ-Glx峰升高、胆碱(Cho)峰升高、N-乙酰天门冬氨酸(NAA)峰降低,部分还伴有一定程度乳酸(Lac)峰升高,而Cho/NAA>2支持脑胶质瘤诊断;弥漫性脑胶质瘤新生血管多,PWI往往呈高灌注,而瘤样脱髓鞘疾病一般不出现高灌注表现。不同显像剂如 18 F-脱氧葡萄糖( 18 F-FDG)PET和 11 C-蛋氨酸( 11 C-MET)PET显像在鉴别弥漫性脑胶质瘤和瘤样脱髓鞘病变时需要注意,瘤样脱髓鞘病变急性期PET-CT可能呈现出与脑胶质瘤相似的高代谢,而在非急性期,病灶会由高代谢转为低代谢。实验室检查方面,瘤样脱髓鞘病变可在脑脊液中检出寡克隆区带阳性和/或髓鞘碱蛋白升高,血清AQP4抗体阳性。类固醇激素实验性治疗有效可能有助于诊断瘤样脱髓鞘病变。临床鉴别确实困难的病例,可能需要组织病理检查。瘤样脱髓鞘病变组织病理可见巨噬细胞及反应性胶质细胞增生,血管周围淋巴细胞浸润,部分可见到特异性核分裂状的Creutzfeldt细胞(肥胖型星形胶质细胞),GFAP染色部分呈阳性,CD68染色均阳性。
尽管脑胶质瘤在临床试验和药物研发方面取得了初步进展,尤其是在胶质母细胞瘤领域,但病人临床预后的改善仍相当有限。脑胶质瘤复杂的异质性以及对治疗抵抗可能在很大程度上可以解释这种令人失望的疗效现状,而临床疗效的反应评估体系不完善所导致的临床试验获益误判则可能是另一个根本原因。例如,临床试验中引用的新疗法或影像技术可能导致某些意外的影像学改变,类似于肿瘤状态下的疾病进展或缓解,进而会误导临床试验中治疗反应评估,最终可能会阻碍药物研发的进程。
1990年,MacDonald等人报告了评估高级别脑胶质瘤病人肿瘤反应的标准。此标准主要依赖于对CT或MR成像上的肿瘤病灶进行二维测量、临床状态和治疗后皮质类固醇需求的变化,标志着从对临床和影像学变化的主观解释转变为以影像学为基础的客观标准。MacDonald标准认为肿瘤最大截面垂直径乘积的增大是主要的测量指标,同时也考虑类固醇激素的使用和神经功能状态的变化;肿瘤进展被定义为对比增强病灶的大小增加≥25%。由于MacDonald标准在确定治疗反应方面具有一定的客观性,因此在临床试验中被广泛接受,用于在不同的治疗干预措施之间进行比较。然而,随着新疗法的出现和使用,MacDonald标准的各种潜在局限性开始显现。例如,MacDonald标准只涉及肿瘤病灶的对比增强成分,仅是间接反映了肿瘤生长,而肿瘤的对比增强与否及程度,会受类固醇皮质激素使用以及炎症、术后改变和放射治疗的影响。“假性进展”和“假性反应”概念的出现都强调了病灶对比增强的变化,并不能简单地解释为肿瘤病灶的疗效反应。
神经肿瘤反应评价(response assessment in neurooncology,RANO)标准是建立在MacDonald标准的基础上,也是采用病灶最大截面的二维测量,其中包括在临床试验中招募病人所涉及的疾病进展的定义(与基线或最佳反应相比,垂直直径乘积增加≥25%)、可测量疾病的定义(两个垂直直径均≥10mm,在两个或多个轴向切面上可见,无间隔扫描且层厚≤5mm),多病灶情况下疗效评估最多允许观察五个靶病变。由于假性进展的可能,RANO标准建议在放射治疗后的前12周(3个月)内,病人应排除在复发性疾病的临床试验之外,除非所出现的病灶进展明显超出了放射治疗范围或有病灶进展的明确组织学证据。为了解释抗血管生成治疗后的假性反应,获得部分或完全反应的病人至少需要进行间隔4周的确认性扫描才能被考虑为真性反应。此外,RANO标准不仅将进展定义为对比增强面积比基线或最佳反应增加≥25%,而且还包括任何可以归因于肿瘤生长而引起的MRI T 2 /FLAIR信号的显著增大。重要的是,对于影像学改变不明确的病例,RANO建议允许此类病人仍留在临床试验中,间隔至少4周再重复影像扫描,如果随后证实进展,进展时间将追溯到最初怀疑问题的时间点,意义是防止病人在影像学发现不明确时不恰当地被终止试验。
低级别脑胶质瘤的RANO标准与高级别脑胶质瘤不同,影像学评估主要基于T 2 WI/FLAIR的变化,低级别脑胶质瘤出现新的对比增强病灶或对比增强信号增加被认为是发生恶性转化的提示。此外,低级别脑胶质瘤的RANO标准引入了轻微反应类别,其特征是T 2 WI/FLAIR高信号病变的大小减少了25%~49%。低级别脑胶质瘤的RANO标准还建议使用神经功能、癫痫发作活动、神经认知功能、症状负担和生活质量的综合评分来制定更详细的临床反应标准(表2-2)。
表2-2 脑胶质瘤治疗效果评估RANO标准
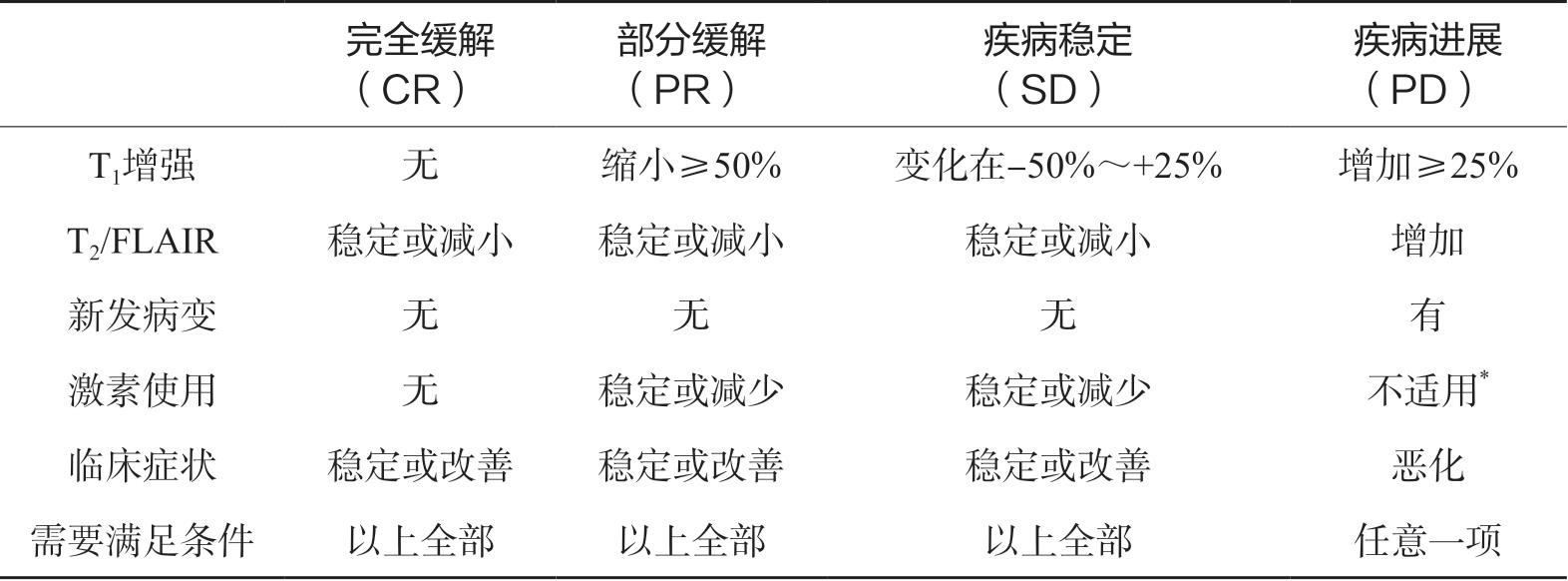
* 在出现持续的临床症状恶化时,即为疾病进展,但不能单纯地将激素用量增加作为疾病进展的依据。
自从放射治疗和辅助性替莫唑胺作为胶质母细胞瘤的标准治疗方案以来,人们逐渐认识到,同步放射治疗、化学治疗结束后MRI所出现的对比增强,虽然影像学类似于肿瘤进展,但其本质是亚急性放射治疗反应,称为假性进展。假性进展被定义为在并非肿瘤真实进展的情况下MRI表现出短暂的对比增强,可伴或不伴T 2 加权和FLAIR的改变。在接受放射治疗的胶质母细胞瘤病人中,无论是否使用替莫唑胺,有报告其发生率甚至可高至50%。先前研究也注意到,在接受脑干超分割放射治疗和卡莫司汀动脉化学治疗后的脑胶质瘤病人中,也出现此类变化。这些发现提示,假性进展在接受加强治疗的病人中更为常见。有趣的是,假性进展的发生率和病人生存率的提高有关,原因可能为假性进展代表了对肿瘤的一种积极的“炎症”反应;O 6 -甲基鸟嘌呤-DNA甲基转移酶(O 6 -methylguanine-DNA methyltransferase,MGMT)启动子甲基化也促进假性进展的发生。发生假性进展时,病人的神经功能可能有所下降以及类固醇激素需求增加,但通常在3个月内可自行消失。假性进展的发生机制尚未完全阐明,可能是同步放射治疗、化学治疗等强化治疗促进了更高程度的肿瘤细胞杀伤以及内皮细胞的损伤,并导致血-脑屏障的破坏和继发反应,包括肿瘤区域的水肿和异常血管通透性,从而模拟了肿瘤进展的影像学变化。
值得注意的是,假性进展并不意味着“无瘤”状态。针对可疑病灶的活检发现,其中1/3的病灶显示兼具肿瘤和假性进展的组织学特点。即使在临床采用的标准治疗中,在胶质母细胞瘤放射治疗、化学治疗期间或在随访中出现新的影像学改变,也是要判断是肿瘤进展还是假性进展。临床医师必须在观察、选择靶区活检或再次手术切除之间做出选择。对假性进展的错判或盲目乐观可能造成治疗延迟或有效化学治疗的不恰当终止;而对肿瘤进展的错判又会导致不必要的手术干预,以及对病人及其家属的心理压力。
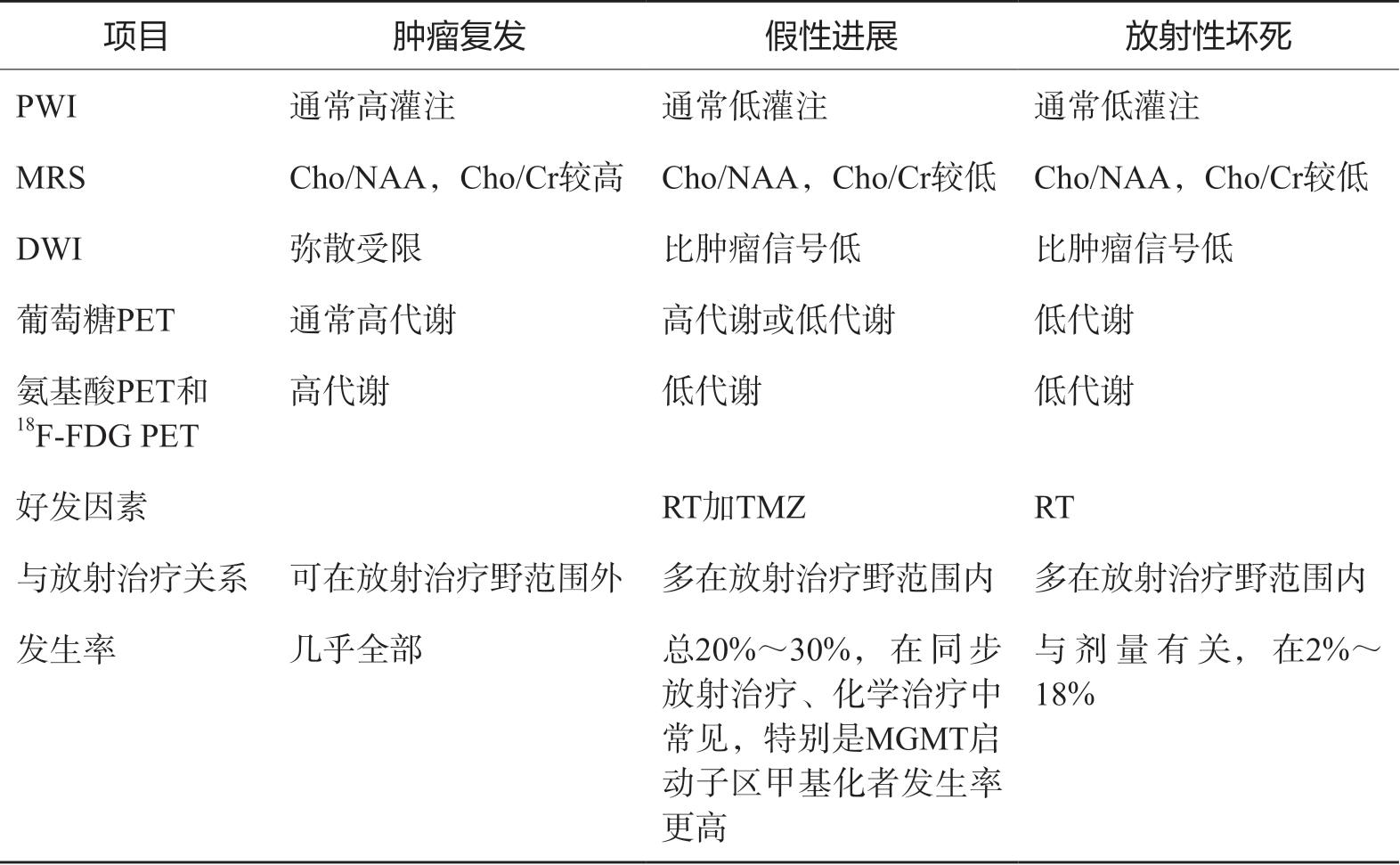
表2-3列出了脑胶质瘤复发、假性进展及放射性坏死的鉴别方法。影像学涉及了MRI、PWI、MRS、DWI、 18 F-FDG PET和 11 C-MET PET。另外需注意的是,室管膜下强化对肿瘤进展具有预测作用,其特异度为93%,而敏感度仅为38%。
表2-3 脑胶质瘤复发、假性进展及放射性坏死的鉴别方法

续表
1)磁共振的脑灌注成像(PWI)中,动态磁敏感对比增强(dynamic susceptibilityweighted contrast-enhanced,DSC)成像采集钆转运而降低的磁化率信号,从而计算兴趣区(ROI)内的相对脑血容量(rCBV),肿瘤进展会显示出更高的rCBV比率。磁共振动态对比增强成像(dynamic contrast enhanced MRI,DCE MRI)是一种依靠钆剂T 1 缩短特性测量血管通透性的方法。DSC与DCE MRI相结合,可以更准确地鉴别肿瘤进展/假性进展。但是,脑胶质瘤中血-脑屏障具有多孔特性,可能导致钆外渗,限制了灌注成像的准确性。超顺磁性氧化铁纳米颗粒,由于粒径较大,血-脑屏障破坏时不易渗漏,主要局限于血管内。有研究提示,依靠钆对比剂的PWI成像所得到的rCBV偏低,而使用纳米氧化铁对比剂的PWI更能正确地反映肿瘤的高rCBV,在肿瘤进展和假性进展的鉴别上具有优势。三维伪连续动脉自旋标记(three-dimensional pseudocontinuous arterial spin labeling,3D-pcASL)灌注成像技术是不需要对比剂的一种灌注测量方法,受血-脑屏障破坏影响小。据报道,与DCE-MRI相比(71%),pcASL的敏感度(94%)增加,可能对区分肿瘤和放射性坏死特别有用。该技术也可用于无进展生存的分层,并可与其他先进的成像技术一起用于区分肿瘤进展/假性进展。但pcASL的使用受限于低信噪比和低分辨率。
2)磁共振波谱(MRS)检测在一个确定的ROI内的特异性代谢物。肿瘤组织在MRS中的特征是由于细胞密度和总体细胞膜的增加而致胆碱上升,且由于神经元的减少致NAA(乙酰天门冬氨酸)减少。坏死的MRS特点为脂质升高和出现乳酸峰,但与实体肿瘤组织相比,由于缺乏完整的细胞,胆碱水平可能较低。因此,在选择ROI用于分析时要注意坏死区域。与假性进展相比,肿瘤进展具有较高的胆碱/肌酐比值。荟萃分析回顾了55项研究和总共1 174例病人通过MRI(5项研究,166例病人)、ADC(7项研究,204例病人)、DSC灌注(18项研究,708例病人)、DCE灌注(5项研究,207例病人)和MRS(9项研究,203例病人)比较这些方法在高级别脑胶质瘤接受放射治疗、化学治疗后对肿瘤进展的敏感度和特异度。MRS的表现优于其他方法,对肿瘤进展的总敏感度为91%,特异度为95%。
3)弥散加权成像(diff usion-weighted Imaging,DWI)利用多个弥散梯度来测量水分子随机运动的幅度,定义为表观弥散系数(ADC)。对脑胶质瘤DWI/ADC的可视化检查通常不能提供有用信息,但通过定义ROI,可以从体素的总和生成直方图。术前脑胶质瘤的最小ADC值与肿瘤分级呈负相关。同样,与假性进展相比,肿瘤进展的平均ADC比值和最大ADC值较低。值得注意的是,这些ADC值的测量高度依赖于定义ROI的方法。有研究应用高b值DWI(high-b value DWI)识别富于细胞的肿瘤,可作为无进展生存的负向预测因子。ADC成像也是肿瘤表皮生长因子受体(EGFR)扩增的影像标志,而EGFR扩增与血管生成增加有关。已经有尝试使用ADC来区分高级别脑胶质瘤和低级别脑胶质瘤,发现具有一定相关性,但DCE灌注成像更优于ADC。
4)正电子发射断层扫描(PET)测量由注射给药的放射性示踪剂发射的正电子,这些示踪剂通常只在离发射点很短的大约1mm的距离接触电子。接触的电子被湮灭,产生光子向相反的方向传播,分别被扫描仪探测到,从而可以计算出初始的湮灭点。PET扫描仪的整体空间分辨率约为5mm。最广泛使用的放射性示踪剂是 18 F-FDG,这是一种葡萄糖类似物,可以直接测量代谢率。标准化的摄取值可以在肿瘤区域和参考区域之间进行比较,以半定量地测量代谢活动,从而区分低级别和高级别脑胶质瘤。与其他肿瘤一样,高级别脑胶质瘤的Warburg效应倾向于葡萄糖代谢,因此,它们具有高度的FDG亲和度。FDG亲和度也与总体细胞密度相关。但大脑本质上也具有较高的葡萄糖代谢率,尤其是灰质。在一项对59例脑胶质瘤病人的回顾性研究中,在IDH1突变型脑胶质瘤中,FDG摄取显著降低,而对于IDH1野生型脑胶质瘤,FDG摄取增加预示生存期下降。另有荟萃分析发现, 18 F-FDG PET在发现脑胶质瘤复发方面是一种有前景的检测方法,其灵敏度为77%,特异度为78%。已有研究表明,在低级别脑胶质瘤中发现较高的FDG亲和性,往往提示肿瘤的间变转化。连续FDG PET成像在区分肿瘤进展和假性进展方面优于标准的单时间点成像。延迟成像时,进展性肿瘤FDG摄取增加,但炎性病变随着时间延迟代谢保持稳定或FDG摄取减少。
11 C-MET在增殖细胞中优先被摄取, 11 C-MET摄取与脑胶质瘤分级、血管分布和rCBV相关,也可用于区别肿瘤进展和假性进展。在一项对比 11 C-MET PET与MRI区分肿瘤进展与假性进展的研究中,MRI的敏感度为86.1%,特异度为71.4%,而 11 C-MET PET的敏感度为97.1%,特异度为93.3%。如将同一天获得的 11 C-MET同 18 F-FDG PET显像进行比较,MET在鉴别复发性肿瘤上比FDG更可靠,这已被后续的荟萃分析证实。但由于 11 C标记的MET的半衰期只有20分钟,需要具备回旋加速器和精确的给药配合,具备 11 C-MET PET显像能力的医院国内并不多。
5)酰胺质子转移(APT)成像属于化学交换饱和转移成像的一种,是磁化传递技术的衍生技术。APT技术通过选择性预饱和游离蛋白质及多肽中的酰胺质子的信号,探测经过与酰胺质子交换之后的周围自由水信号,通过采集自由水饱和前后信号的变化,间接获得APT信号值。与正常细胞相比,肿瘤细胞异常增殖、代谢活跃,蛋白质含量增多,酰胺质子浓度增加,APT信号随之增高,故可通过测定病灶内APT的信号强度来反映蛋白质的浓度。在弥漫性脑胶质瘤中,肿瘤实质和瘤周水肿区在T 2 WI和FLAIR像上均表现为高信号,因此无法准确界定病灶范围。而在APT成像上,肿瘤实质和囊变区呈高信号,坏死和水肿区呈低信号,可在不使用钆对比剂增强的情况下确定肿瘤边界,为手术范围提供参考信息。研究还显示,部分病人瘤周水肿区的APT呈略高信号,后经病理证实存在肿瘤细胞浸润。这是常规MRI成像所无法显示的,可见APT成像作为新型分子影像技术优于传统MRI成像技术。无论肿瘤是否强化,APT的信号强度都随着脑胶质瘤级别的增加而增加,并且与Ki-67和细胞密度呈中度相关。通过对32例放射治疗、化学治疗后疑似肿瘤进展的病人进行APT成像扫描,结果显示,肿瘤进展组的平均强度比假性进展组几乎高出两倍,APTmean对于鉴别二者的敏感度达85.0%,特异度达100%。总之,APT加权成像有助于鉴别肿瘤进展及假性进展,特别是与其他成像方式联合使用时。
通过抑制血管内皮生长因子(vascular endothelial growth factor,VEGF)介导的信号传导或整合素功能来靶向胶质母细胞瘤血管生成一直是肿瘤药物治疗研究的热点。此类药物治疗可以快速减低肿瘤的对比增强信号,延长无进展生存期,但遗憾的是并不能延长胶质母细胞瘤病人总生存期。
在这些试验中,MRI对比增强磁影像被确定为基础测量,以反映疗效。以贝伐珠单抗为例,药物治疗后18天就可以看到对比增强信号减低和病人临床状态的改善,而肿瘤的真实负荷并没有减轻。这种在没有真正减轻肿瘤负荷的情况下,造影剂对比增强对比信号减低的现象被称为假性反应。假性反应的主要机制为肿瘤内异常渗透的血-脑屏障被“正常化”和肿瘤对血管生成抑制的规避效应。已经证明,在抗血管生成治疗后的数小时,血-脑屏障就可以发生快速变化,肿瘤MRI对比增强信号减低。这种现象可以持续几天或几周,随后肿瘤将启动其他血管生成补救途径,甚至刺激所谓的“血管共选择”(vessel co-option)。有趣的是,血管正常化与胶质母细胞瘤病人的总生存率和无进展生存率延长相关,而贝伐珠单抗治疗后出现早期病灶进展预示着总生存期缩短,因此可作为抗血管内皮生长因子治疗失败的MRI有效标志。泛VEGF酪氨酸激酶抑制剂西地尼布(cediranib)也有类似的作用。总的来说,假性反应对灌注成像影响较大,易造成rCBV错判,除了基于纳米氧化铁的rCBV测量;MRS和APT等对靶向VEGF治疗引起的假性反应的敏感性较低。
近年来,免疫疗法在治疗多种肿瘤方面取得了很有前景的临床进展。美国食品药品监督管理局(FDA)相继批准了针对细胞毒性T淋巴细胞相关蛋白4(cytotoxic T-lymphocyte-associated protein 4,CTLA-4)的抑制剂Ipilimumab(2011年3月)以及针对编程性细胞死亡蛋白1(programmed cell death protein 1,PD1)的抑制剂Pembrolizumab(2014年末)和Nivolumab(2015年3月)用于转移性黑色素瘤和非小细胞肺癌的治疗。T淋巴细胞是浸润肿瘤的最关键的免疫细胞类型,尽管T细胞免疫检查点抑制剂已进入胶质母细胞瘤的临床试验阶段,但仍需要在有效监测免疫反应方面进行相应的改进。在接受免疫靶向治疗的病人中,影像学随访所发现的病灶进行性的对比增强,常需要和肿瘤进展相鉴别;在免疫靶向治疗中,肿瘤负荷的增加并不总是真实的肿瘤进展,即使在影像学发生进展后,也可能发生随后的治疗反应。胶质母细胞瘤免疫靶向治疗早期影像结果与随后的治疗获益之间的脱节存在两种主要的解释。首先,有效的抗肿瘤免疫反应需要时间来判断,治疗早期的影像可能确实反映了肿瘤的进展,因为在抗肿瘤免疫反应获得激发之前肿瘤仍会生长甚至出现新病变;抗肿瘤免疫反应的成功激发,肿瘤浸润性淋巴细胞(tumor-infi ltrating lymphocytes,TIL)大量进入肿瘤,也可导致肿瘤明显增大。其次,免疫介导的炎性反应在宏观和微观层面,都会使浸润性肿瘤区域发生对比增强和水肿增加,类似于肿瘤进展的影像学特征。
作为治疗神经肿瘤的一个有前景的领域,免疫疗法治疗的肿瘤在影像学上常表现出延迟反应或类似于假性进展的由治疗导致的炎症反应等改变,因此需要对接受免疫治疗的脑胶质瘤病人的反应评估标准进行改进。iRANO纳入了RANO工作组以前定义的标准,为恶性脑胶质瘤、低级别脑胶质瘤和脑转移病人制定了完全反应、部分反应、轻微反应、疾病稳定、疾病进展及疾病不可评价等疗效反应状态。iRANO标准的关键部分是确定了接受免疫治疗的神经肿瘤病人疾病进展的特定附加标准,即在评价影像学进展时需要考虑病人的临床状况和免疫治疗开始的时间。免疫相关反应标准指南(irRC)指出,如果病人的临床状态没有明显下降,除非后续影像学检查证实病灶进展,否则早期病灶大小的增加或新病灶的出现不能确定为疾病进展。具体来说,iRANO工作组建议对没有临床症状缓解的病人要采用6个月的免疫治疗,治疗早期的影像学进展并不除外随后会出现临床获益。另外,此类出现影像学进展的病人3个月后需要重复影像学检查,并与最初肿瘤影像扫描结果进行比较,以评估疾病进展的潜在变化。只有在重复评估证实疾病进展的情况下,才应将病人回顾性地归类为疾病进展,并应停止免疫治疗试验。如果重复成像显示肿瘤负荷稳定或减少,则应继续治疗。如果在判断影像学进展的原因方面存在任何困难,则认为组织活检是可行的。
脑胶质瘤影像学检查的理想目标是:①可靠地诊断弥漫性脑胶质瘤;②分清脑胶质瘤的病理级别;③确认脑胶质瘤的重要分子特征;④选择合适的活检靶区;⑤勾画手术或放射外科的靶区;⑥判断脑胶质瘤的治疗效果。迄今为止,尚没有单一的影像学检查能独立支撑上述脑胶质瘤影像学检查的目标。尽管包括分子影像技术的医学影像学仍在发展,但在对弥漫性脑胶质瘤进行综合影像检查时,我们提醒临床医师必须牢记不能“唯影像论”,要在整合病人临床病情特点的大背景下,动态地理解脑胶质瘤的影像学表现,最大化地实现在临床诊疗中的价值。
杨学军(清华大学附属北京清华长庚医院)
蒋传路(哈尔滨医科大学附属第二医院)
尤永平(江苏省人民医院)
[1] ALEXANDER B M,GALANIS E,ALFRED YUNG W K,et al.Brain malignancy steering committee clinical trials planning workshop:report from the targeted therapies working group [J].Neuro Oncol,2015,17(2):180-188.
[2] GUISHARD A F,YAKISICH J S,AZAD N,et al.Translational gap in ongoing clinical trials for glioma [J].Clin Neurosci,2018,47:28-42.
[3] JIN X,KIM L J Y,WU Q L,et al.Targeting glioma stem cells through combined BMI1 and EZH2 inhibition [J].Nat Med,2017,23(11):1352-1361.
[4] MACDONALD D R,CASCINO T L,SCHOLD S C,et al.Response criteria for phase Ⅱ studies of supratentorial malignant glioma [J].J Clin Oncol,1990,8(7):1277-1280.
[5] SHARMA M,JUTHANI R G,VOGELBAUM M A.Updated response assessment criteria for high-grade glioma:beyond the Macdonald criteria [J].Chin Clin Oncol,2017,6(4):37.
[6] VAN DEN BENT M J,VOGELBAUM M A,WEN P Y,et al.End point assessment in gliomas:novel treatments limit usefulness of classical MacDonald's criteria [J].J Clin Oncol,2009,27(18):2905-2908.
[7] ULMER S,BRAGA T A,BARKER F G,et al.Clinical and radiographic features of peritumoral infarction following resection of glioblastoma [J].Neurology,2006,67(9):1668-1670.
[8] HYGINO DA CRUZ L C,RODRIGUEZ I,DOMINGUES R C,et al.Pseudoprogression and pseudoresponse:imaging challenges in the assessment of posttreatment glioma [J].AJNR Am J Neuroradiol,2011,32(11):1978-1985.
[9] STUPP R,MASON W P,VAN DEN BENT M J,et al.Radiotherapy plus concomitant and adjuvant temozolomide for glioblastoma [J].N Engl J Med,2005,352(10):987-996.
[10] PERRY J R,LAPERRIERE N,O'CALLAGHAN C J,et al.Short-course radiation plus temozolomide in elderly patients with glioblastoma [J].N Engl J Med,2017,376(11):1027-1037.
[11] BRANDSMA D,STALPERS L,TAAL W,et al.Clinical features,mechanisms,and management of pseudoprogression in malignant gliomas [J].Lancet Oncol,2008,9(5):453-461.
[12] BRANDES A A,TOSONI A,SPAGNOLLI F,et al.Disease progression or pseudoprogression after concomitant radiochemotherapy treatment:Pitfalls in neurooncology [J].Neuro Oncol,2008,10(3):361-367.
[13] GAHRAMANOV S,VARALLYAY C,TYSON R M,et al.Diagnosis of pseudoprogression using MRI perfusion in patients with glioblastoma multiforme may predict improved survival [J].CNS Oncol,2014,3(6):389-400.
[14] BRANDES A A,FRANCESCHI E,TOSONI A,et al.MGMT promoter methylation status can predict the incidence and outcome of pseudoprogression after concomitant radiochemotherapy in newly diagnosed glioblastoma patients [J].J Clin Oncol,2008,26(13):2192-2197.
[15] LIN A L,WHITE M,MILLER-THOMAS M M,et al.Molecular and histologic characteristics of pseudoprogression in diff use gliomas [J].J Neurooncol,2016,130(3):529-533.
[16] GAHRMANN R,VAN DEN BENT M,VAN DER HILT B,et al.Comparison of 2D(RANO)and volumetric methods for assessment of recurrent glioblastoma treated with bevacizumab-a report from the BELOB trial [J].Neuro Oncol,2017,19(6):853-861.
[17] NORDEN A D,YOUNG G S,SETAYESH K,et al.Bevacizumab for recurrent malignant gliomas:effi cacy,toxicity,and patterns of recurrence [J].Neurology,2008,70(10):779-787.
[18] CLARKE J L,CHANG S.Pseudoprogression and pseudoresponse:challenges in brain tumor imaging [J].Curr Neurol Neurosci Rep,2009,9(3):241-246.
[19] SORENSEN A G,BATCHELOR T T,ZHANG W T,et al.A“vascular normalization index”as potential mechanistic biomarker to predict survival after a single dose of cediranib in recurrent glioblastoma patients [J].Cancer Res,2009,69(13):5296-5300.
[20] BOXERMAN J L,ZHANG Z,SAFRIEL Y,et al.Early post-bevacizumab progression on contrastenhanced MRI as a prognostic marker for overall survival in recurrent glioblastoma:results from the ACRIN 6677/RTOG 0625 central reader study [J].Neuro Oncol,2013,15(7):945-954.
[21] ROBERT C,LONG G V,BRADY B,et al.Nivolumab in previously untreated melanoma without BRAF mutation [J].N Engl J Med,2015,372(4):320-330.
[22] ANTONIOS J P,SOTO H,EVERSON R G,et al.Immunosuppressive tumor-infi ltrating myeloid cells mediate adaptive immune resistance via a PD-1/PD-L1 mechanism in glioblastoma [J].Neuro Oncol,2017,19(6):796-807.
[23] QIN L,LI X,STROINEY A,et al.Advanced MRI assessment to predict benefit of anti-programmed cell death 1 protein immunotherapy response in patients with recurrent glioblastoma [J].Neuroradiology,2017,59(2):135-145.
[24] RANJAN S,QUEZADO M,GARREN N,et al.Clinical decision making in the era of immunotherapy for high grade-glioma:Report of four cases [J].BMC Cancer,2018,18(1):239.
[25] PREUSSER M,LIM M,HAFLER D A,et al.Prospects of immune checkpoint modulators in the treatment of glioblastoma [J].Nat Rev Neurol,2015,11(9):504-514.
[26] NISHINO M,GIOBBIE-HURDER A,GARGANO M,et al.Developing a common language for tumor response to immunotherapy:Immune-related response criteria using unidimensional measurements [J].Clin Cancer Res,2013,19(14):3936-3943.
[27] CHANG S M,WEN P Y,VOGELBAUM M A,et al.Response assessment in neuro-oncology(RANO):more than imaging criteria for malignant glioma [J].Neuro Oncol Pract,2015,2(4):205-209.
[28] CHINOT O L,MACDONALD D R,ABREY L E,et al.Response assessment criteria for glioblastoma:practical adaptation and implementation in clinical trials of antiangiogenic therapy [J].Curr Neurol Neurosci Rep,2013,13(5):347.
[29] HUANG R Y,RAHMAN R,BALLMAN K V,et al.The impact of T 2 /FLAIR evaluation per RANO criteria on response assessment of recurrent glioblastoma patients treated with Bevacizumab [J].Clin Cancer Res,2016,22(3):575-581.
[30] HATTINGEN E,JURCOANE A,DANESHVAR K,et al.Quantitative T 2 mapping of recurrent glioblastoma under bevacizumab improves monitoring for non-enhancing tumor progression and predicts overall survival [J].Neuro Oncol,2013,15(10):1395-1404.
[31] CLAUS E B,WALSH K M,WIENCKE J K,et al.Survival and low-grade glioma:The emergence of genetic information [J].Neurosurg Focus,2015,38(1):E6.
[32] QIAN Z,LI Y,FAN X,et al.Molecular and clinical characterization of IDH associated immune signature in lower-grade gliomas [J].Oncoimmunology,2018,7(6):E1434466.
[33] CARCELLER F,MANDEVILLE H,MACKINNON A D,et al.Facing pseudoprogression after radiotherapy in low grade gliomas [J].Transl Cancer Res,2017,6 Suppl 2:S254-258.
[34] EISELE S C,WEN P Y,LEE E Q.Assessment of brain tumor response:RANO and its off spring [J].Curr Treat Options Oncol,2016,17(7):35.
[35] AVILA E K,CHAMBERLAIN M,SCHIFF D,et al.Seizure control as a new metric in assessing effi cacy of tumor treatment in low-grade glioma trials [J].Neuro Oncol,2017,19(1):12-21.
[36] SUNDAR R,CHO B C,BRAHMER J R,et al.Nivolumab in NSCLC:latest evidence and clinical potential [J].Ther Adv Med Oncol,2015,7(2):85-96.
[37] OKADA H,WELLER M,HUANG R,et al.Immunotherapy response assessment in neurooncology:a report of the RANO working group [J].Lancet Oncol,2015,16(15):E534-542.
[38] ARMSTRONG T S,VERA-BOLANOS E,GNING I,et al.The impact of symptom interference using the MD Anderson symptom inventory-brain tumor module(MDASI-BT)on prediction of recurrence in primary brain tumor patients [J].Cancer,2011,117(14):3222-3228.
[39] NAYAK L,DEANGELIS L M,BRANDES A A,et al.The neurologic assessment in neurooncology(NANO)scale:a tool to assess neurologic function for integration into the response assessment in neuro-oncology(RANO)criteria [J].Neuro Oncol,2017,19(5):625-635.
[40] ALEXANDER B M,BROWN P D,AHLUWALIA M S,et al.Clinical trial design for local therapies for brain metastases:a guideline by the response assessment in neuro-oncology brain metastases working group [J].Lancet Oncol,2018,19(1):E33-42.
[41] LAMBORN K R,YUNG W K,CHANG S M,et al.Progression-free survival:an important end point in evaluating therapy for recurrent high-grade gliomas [J].Neuro Oncol,2008,10(2):162-170.
[42] HAN K,REN M,WICK W,et al.Progression-free survival as a surrogate endpoint for overall survival in glioblastoma:a literature-based Meta-analysis from 91 trials [J].Neuro Oncol,2014,16(5):696-706.
[43] HUANG R Y,RAHMAN R,BALLMAN K V,et al.The impact of T 2 /FLAIR evaluation per RANO criteria on response assessment of recurrent glioblastoma patients treated with bevacizumab[J].Clin Cancer Res,2015,22(3):575.
[44] KHAN M N,SHARMA A M,PITZ M,et al.High-grade glioma management and response assessment-recent advances and current challenges [J].Curr Oncol,2016,23(4):E383-391.
[45] BROEN M P G,SMITS M,WIJNENGA M M J,et al.The T 2 -FLAIR mis-match sign as an imaging marker for non-enhancing IDH-mutant,1p/19q-intact lower-grade glioma:a validation study [J].Neuro Oncol,2018,20(10):1393-1399.
[46] BATCHALA P P,MUTTIKKAL T J E,DONAHUE J H,et al.Neuroimaging- based classifi cation algorithm for predicting 1p/19q-Codeletion status in IDH-mutant lower grade gliomas [J].Am J Neuroradiol,2019,40(3):426-432.
[47] JURATLI T A,TUMMALA S S,RIEDL A,et al.Radiographic assessment of contrast enhancement and T 2 /FLAIR mismatch sign in lower grade gliomas:correlation with molecular groups [J].J Neurooncol,2019,141(2):327-335.
[48] CHOI C,RAISANEN J M,GANJI S K,et al.Prospective longitudinal analysis of 2-hydroxyglutarate magnetic resonance spectroscopy identifies broad clinical utility for the management of patients with IDH-mutant glioma [J].J Clin Oncol,2016,34(33):4030-4039.
[49] YANG Y H,HE M Z,LI T,et al.MRI combined with PET-CT of diff erent tracers to improve the accuracy of glioma diagnosis:a systematic review and meta-analysis [J].Neurosurg Rev,2019,42(2):185-195.
[50] ZHOU J,PAYEN J F,WILSON D A,et al.Using the amide proton signals of intracellular proteins and peptides to detect pH eff ects in MRI [J].Nat Med,2003,9(8):1085-1090.
[51] ZHOU J,TRYGGESTAD E,WEN Z,et al.Diff erentiation between glioma and radiation necrosis using molecular magnetic resonance imaging of endogenous proteins and peptides [J].Nat Med,2011,17(1):130-134.
[52] MA B,BLAKELEY J O,HONG X,et al.Applying amide proton transfer-weighted MRI to distinguish pseudoprogression from true progression in malignant gliomas [J].J Magn Reson Imaging,2016,44(2):456-462.
[53] TOGAO O,YOSHIURA T,KEUPP J,et al.Amide proton transfer imaging of adult diffuse gliomas:correlation with histopathological grades [J].Neuro Oncol,2014,16(3):441-448.
[54] LOUIS D N,WESSELING P,PAULUS W,et al.cIMPACT-NOW update 1:Not Otherwise Specified(NOS)and Not Elsewhere Classified(NEC)[J].Acta Neuropathol,2018,135(3):481-484.
[55] LOUIS D N,GIANNINI C,CAPPER D,et al.cIMPACT-NOW update 2:diagnostic clarifi cations for diffuse midline glioma,H3 K27M-mutant and diffuse astrocytoma/anaplastic astrocytoma,IDH-mutant [J].Acta Neuropathol,2018,135(4):639-642.
[56] BRAT D J,ALDAPE K,COLMAN H,et al.cIMPACT-NOW update 3:recommended diagnostic criteria for“Diff use astrocytic glioma,IDH-wildtype,with molecular features of glioblastoma,WHO grade Ⅳ”[J].Acta Neuropathol,2018,136(5):805-810.
[57] 周良辅.现代神经外科学 [M].2版.上海:复旦大学出版社,2015.
[58] 余永强.中枢神经系统肿瘤磁共振分类诊断 [M].北京:人民卫生出版社,2014.
[59] HORI M,MORI H,AOKI S,et al.Three-dimensional susceptibility-weighted imaging at 3 T using various image analysis methods in the estimation of grading intracranial gliomas [J].Magn Reson Imaging,2010,28(4):594-598.
[60] WANG S,KIM S,CHAWLA S,et al.Differentiation between glioblastomas,solitary brain metastases,and primary cerebral lymphomas using diffusion tensor and dynamic susceptibility contrast-enhanced MR imaging [J].ANJR Am J Neuroradiol,2011,32(3):507-514.
[61] DUNET V,POMONI A,HOTTINGER A,et al.Performance of 18F-FET versus 18F-FDG-PET for the diagnosis and grading of brain tumors:systematic review and meta-analysis [J].Neurooncology,2016,18(3):426-434.
[62] KUNZ M,THON N,EIGENBROD S,et al.Hot spots in dynamic(18)FET-PET delineate malignant tumor parts within suspected WHO grade Ⅱ gliomas [J].Neuro-oncology,2011,13(3):307-316.
[63] ALBERT N L,WELLER M,SUCHORSKA B,et al.Response Assessment in Neuro-Oncology working group and European Association for Neuro-Oncology recommendations for the clinical use of PET imaging in gliomas [J].Neuro-oncology,2016,18(9):1199-1208.
[64] WU J S,GONG X,SONG Y Y,et al.3.0-T intraoperative magnetic resonance imaging-guided resection in cerebral glioma surgery:interim analysis of a prospective,randomized,triple-blind,parallel-controlled trial [J].Neurosurgery 2014,61 Suppl 1:145-154.
[65] 国家卫生健康委员会医政医管局.脑胶质瘤诊疗规范(2018年版)[J].中华神经外科杂志,2019,35(3):217-239.
[66] LEE I H,KIM J H,SUH Y L,et al.Imaging characteristics of pilomyxiod astrocytomas in comparison with pilocytic astrocytomas [J].Eur J Radiol,2011,79(2):311-316.
[67] GRAND S,TERNIER J,ROUSSEAU N,et al.Cerebral abscesses:MRI,DWI and MRSS features[J].J Neuroradiol,2004,31(2):145-147.
[68] HIDEHO O,MICHAEL W,Raymond H,et al.Immunotherapy Response Assessment in Neuro-Oncology(iRANO):A Report of the RANO Working Group [J].Lancet Oncol.2015,16(15):e534-e542.