




1.脑卒中急性期应密切监测血压,减少血压波动的诱因。
2.自发性脑出血患者160/90mmHg可作为参考的降压目标,早期积极降压是安全的。
3.缺血性脑卒中,如准备血管再通治疗,推荐应用静脉注射药物将血压控制在180/105mmHg以下;若未进行血管再通治疗,目前血压控制意见因证据尚不充分而未完全明确,需结合患者的具体情况判定。
4.蛛网膜下腔出血者,建议将血压控制在收缩压<160mmHg水平,同时注意保持脑灌注压。
同本指导规范中“二、脑卒中一级预防的血压管理”。
1)降压时机及速度:
根据《中国脑出血诊治指南(2014)》,急性脑出血患者收缩压>220mmHg时,应积极使用静脉抗高血压药物降低血压;当收缩压>180mmHg时,可使用静脉抗高血压药物控制压,根据患者临床表现调整降压速度。
脑出血患者不仅需要降低收缩压峰值水平,同时也需要密切监测血压以减少血压变异性和维持足够的脑灌注压。
2)血压管理目标:
根据《中国脑出血诊治指南(2014)》,160/90mmHg可作为参考的降压目标,早期积极降压是安全的,其改善患者预后的有效性还有待进一步验证。
3)抗高血压药物的选择:
根据《中国脑出血诊疗指导规范(2015)》,常用的静脉抗高血压药物为尼卡地平、乌拉地尔、硝酸甘油等;常用的口服抗高血压药物为长效钙通道阻滞剂、血管紧张素Ⅱ受体抑制剂、β 1 肾上腺素能受体阻滞剂等。静脉药物应用时应注意避免使用硝普钠,因其可能具有升高颅内压和抑制血小板聚集的副作用。
1)降压时机及速度
A.对于急性缺血性脑卒中患者,如伴有其他合并症(如合并急性冠状动脉事件、急性心力衰竭、主动脉夹层、溶栓后症状性颅内出血、子痫或先兆子痫等)可早期启动降压治疗。
B.对于未进行血管再通治疗的急性缺血性脑卒中患者,若血压<220/120mmHg并且无合并症,需要紧急降压治疗,在脑卒中发生后最初的48~72小时内,给予降压治疗不能预防死亡或改善神经功能预后。若血压≥220/120mmHg,在脑卒中发作后的最初48~72小时内启动或重新启动降压治疗的获益不确定,但习惯上对该类人群需要进行降压治疗。
C.对于拟行血管再通治疗的患者,应按适应证要求开始血压管理。
D.对于血压>140/90mmHg且神经功能稳定的患者,在住院期间启动降压治疗是安全的。
2)血压管理目标:
对于未接受血管再通治疗且无合并症的患者,若血压≥220/120mmHg,脑卒中发病后最初的24小时内血压降低15%可能是合理的。
根据《急性缺血性卒中血管内治疗中国指南2018》,对于拟行血管内治疗的急性缺血性脑卒中患者,术前血压应控制在180/105mmHg以内,整个手术过程中建议收缩压控制在180mmHg以下,血管开通[改良脑梗死溶栓分级(Modified Thrombolysis in Cerebral Infarction Score,mTICI)2b/3级]后建议收缩压控制在140mmHg以下。
根据《急性缺血性卒中静脉溶栓中国卒中学会科学声明》,rt-PA静脉溶栓治疗前血压应控制在180/105mmHg以内,并且在静脉溶栓后的24小时内维持这一血压水平。
根据《2018年ASA/AHA急性缺血性脑卒中早期管理指南》,急性缺血性脑卒中患者如伴有其他合并症(如合并急性冠状动脉事件、急性心力衰竭、主动脉夹层、溶栓后症状性颅内出血,或先兆子痫/子痫等)初始血压水平降低15%可能是安全的。
3)抗高血压药物选择:
对于急性缺血性脑卒中患者,目前没有可靠的证据指导抗高血压药物的选择。适用于急性再灌注治疗的抗高血压药物是合理的。
《2018年ASA/AHA急性缺血性脑卒中早期管理指南》中列举了适用于急性缺血性脑卒中患者急性再灌注治疗的抗高血压药物及用法(表3-4)。
表3-4 用于急性缺血性脑卒中患者急性再灌注治疗的抗高血压药物及用法

续表

注:当患者存在合并症的时候需要考虑不同的降压治疗策略,患者可能从急性降压中获益,比如合并急性冠脉事件、急性心力衰竭、主动脉夹层、子痫前期/子痫。
1)降压目标:
根据《中国动脉瘤性蛛网膜下腔出血诊疗指导规范(2016)》,蛛网膜下腔出血患者在手术夹闭或介入栓塞动脉瘤之前,可以使用镇痛药物和抗高血压药物将收缩压控制在160mmHg以内,平均动脉压应控制在90mmHg以上并保持足够的脑灌注压。
2)抗高血压药物:
尚无明确数据支持不同抗高血压药物对临床预后的差别,根据《中国动脉瘤性蛛网膜下腔出血诊疗指导规范(2016)》和《中国蛛网膜下腔出血诊治指南2015》,静脉药物可考虑用尼卡地平、拉贝洛尔、艾司洛尔等。
脑卒中后高血压在缺血性脑卒中和出血性脑卒中都很常见,且脑卒中早期血压升高与不良预后相关。脑卒中发生后,急性期(通常其定义为脑卒中发病2周内,其中发病24小时内的血压水平对治疗决策的影响较大)血压的变化因脑卒中类型不同存在显著差异。其中出血性脑卒中的首次收缩压较之前平均水平显著升高,而且这种变化可在发病前数天至数周开始出现,在发病24小时内又下降明显;而缺血性脑卒中的首次收缩压较之前平均水平仅轻微升高,在发病24小时内也无显著下降。
脑卒中急性期血压升高原因主要包括:疼痛、颅内压升高、意识模糊、焦虑、脑卒中后应激状态和病前存在的高血压等。此外,小部分脑卒中患者可出现急性期低血压,其可能的原因包括主动脉夹层、血容量减少以及合并心排血量减少等疾病。此时,应积极查明原因,给予对应病因处理。
目前的证据支持严格控制自发性脑出血的急性期血压水平以少血肿体积扩大和病情加重的风险。2010年发表的急性脑出血强化降压试验(Intensive Blood Pressure Reduction in Acute Cerebral Haemorrhage Trial,INTERACT研究结果表明,脑出血的早期降压治疗是相对安全和可行的。随后2013年发表的以亚洲人群为主的INTERACT-Ⅱ的RCT结果进一步证实:自发性脑出血患者在发病1小时内收缩压降至140mmHg以下的积极降压治疗组相对收缩压控制在180mmHg以下的标准降压治疗组可以显著改善3个月的总体临床预后(OR=0.87,95%可信区间为0.77~1.00)。2013年一项前瞻性多中心亚洲人群的观察性研究结果也提示:自发性脑出血患者在发病3小时内的高收缩压与3个月不良预后明显相关(收缩压每升高10mmHg对应的OR=4.45,95%可信区间为2.03~9.74),同时结果还提示过度降低收缩压可能增加不良预后事件,且收缩压在130mmHg可能是减少不良预后事件的最佳收缩压水平。
2014年脑出血急性降低动脉压试验(Intracerebral Hemorrhage Acutely Decreasing Blood Pressure Trial,ICH ADAPT)研究的一项事后分析结果也提示:脑出血的收缩压降至150mmHg不会引起血肿周围的水肿带扩大,也不会进一步加重白质疏松区域的低灌注。但2016年的急性脑出血降压治疗Ⅱ(Antihypertensive Treatment of Acute Cerebral Hemorrhage Ⅱ,ATACH-Ⅱ)研究却因中期分析结果提示积极降压治疗(收缩压目标值110~139mmHg)相对标准降压治疗(收缩压目标值140~179mmHg)的无效性而提前终止,其未能证实INTERACT-Ⅱ结果中ICH患者积极降压的有效性。值得注意的是,INTERACT-Ⅱ研究的一项事后分析结果显示自发性脑出血病例的超急性期(发病24小时内)及急性期(发病第2~7天)的收缩压变异性(标准差)均与3个月不良预后事件[改良Rankin评分量表(modified rankin scale,mRS)≥3]呈正性线性相关关系;其中超急性期的收缩压峰值及急性期的收缩压变异性是不良预后的最佳预测因素。ATACH-Ⅱ研究结果同样显示急性期及亚急性期的收缩压变异性与不良预后显著相关。
缺血性脑卒中急性期血压控制意见因证据尚不充分而未完全明确。由于过高的血压水平与临床不良预后相关,同时也是急性缺血性脑卒中血管再通治疗出血转化风险的独立危险因素,故既往指南等把基线血压超过180/100mmHg列为血管再通治疗的禁忌证;而对未进行血管再通治疗的缺血性脑卒中患者,由于降压治疗的获益尚不明确,因而对血压不超过220/120mmHg的脑卒中患者不建议积极降压治疗。目前的主要循证医学证据如下:2009年的脑卒中后即刻控制高血压和低血压试验(Controlling Hypertension and Hypotension Immediately Post-Stroke,CHHIPS)研究,2013年的中国急性缺血性脑卒中降压试验(the China Antihypertensive Trial in Acute Ischemic Stroke,CATIS)研究和2015年的一氧化氮对卒中的疗效(Efficacy of Nitric Oxide in Stroke,ENOS)研究结果均提示缺血性脑卒中急性期药物降压治疗虽然相对安全,但并不能带来明显的临床获益。此外,2011年发表的脑卒中后继续或停止抗高血压药物治疗协作研究(Continue or Stop post-Stroke Antihypertensives Collaborative Study,COSSACS)结果也提示脑卒中(缺血性脑卒中占95%)发病2周内继续服用抗高血压药物不会带来明显的降压相关不良反应。2011年发表的斯堪的纳维亚坎地沙坦急性卒中研究(Scandinavian Candesartan Acute Stroke Trial,SCAST)结果还提示坎地沙坦降压组较安慰剂组急性期降压治疗不仅不会改善6个月的临床预后,反而可能增加急性脑卒中后6个月的全因死亡率,而且该研究的长期随访结果也未提示急性期降压治疗的临床获益。2014年的另一项荟萃分析结果提示:早期降压不但不能带来临床获益,还可能增加脑卒中发病30天的死亡风险。2015年另一项包括13个RCT共计12703名研究对象的荟萃分析结果也提示:缺血性脑卒中早期降压不能带来更好的临床预后(RR=1.04,95%可信区间为0.96~1.13)。2019年公布的脑卒中强化高血压控制与溶栓治疗研究(Enhanced Control of Hypertension and Thrombolysis Stroke Study,ENCHANTED)研究比较了急性缺血性脑卒中静脉溶栓患者强化降压(收缩压目标值130~140mmHg)与标准降压(收缩压目标值<180mmHg)对临床预后的影响,结果表明,强化降压组可减少任何颅内出血,但两者在主要研究终点(3个月mRS评分)差异无统计学意义。此外,在缺血性脑卒中亚型中,也有研究表明血压与临床结局的关系取决于再灌注状态,基线血压升高在再灌注组与较好的侧支循环、较小的梗死体积及较好的临床预后相关,而在无再灌注组与较大的梗死体积及较差的临床预后相关。关于血管内治疗围手术期血压的控制目前还没有大样本的随机对照试验证据。目前有研究显示,取栓过程中的血压下降与较大的梗死体积及较差的临床预后相关。取栓后24小时的收缩压峰值与90天的临床预后及出血转换相关。是否需要根据再通状态调整血压目标值尚无确切结论。
DAWN研究(应用弥散加权成像或计算机断层扫描灌注成像联合临床不匹配治疗醒后脑卒中和晚就诊脑卒中患者用Trevo装置行神经介入治疗的研究,DWI or CTP Assessment with Clinical Mismatch in the Triage of Wake-Up and Late Presenting Strokes Undergoing Neurointervention with Trevo)和ESCAPE研究(评价对于梗死灶较小、颅内动脉近端闭塞且具有中等程度以上侧支循环的急性缺血性脑卒中患者,快速血管内治疗联合标准治疗的研究,Endovascular Treatment for Small Core and Anterior Circulation Proximal Occlusion with Emphasis on Minimizing CT to Recanalization Times)提出对于机械取栓后血管再通的患者可适当控制收缩压<140mmHg。脑卒中急性期的血压升高是把双刃剑,与脑卒中的病理生理密切相关。血压升高可以是维持脑灌注的代偿性升高,也可以是继发于颅内压的升高等,血压的升高一方面可以维持脑灌注,另一方面也可以导致再灌注损伤,促进出血转化。在临床针对血压的处理中,需综合考虑血压升高对脑血流、灌注、侧支循环及个体的脑血流自动调控机制。
脑卒中急性期血压管理流程见图3-2。
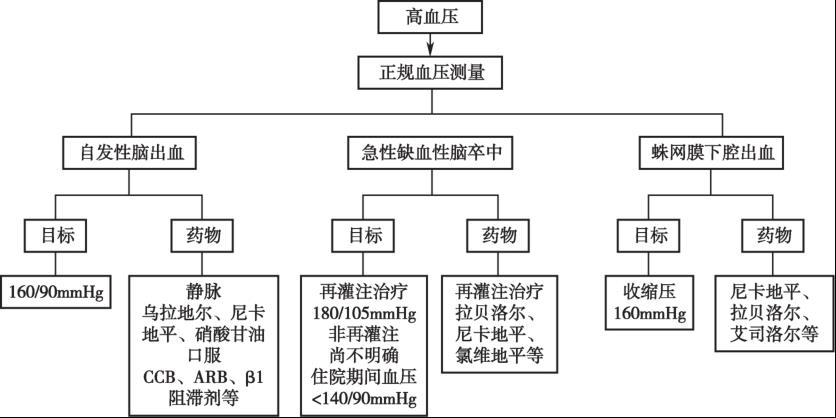
图3-2 脑卒中急性期管理流程