




骨盆环由骶骨和2块髋骨组成。髋骨由髂骨、坐骨和耻骨融合而成。骶骨和髋骨由韧带固定,这对于理解骨盆环损伤很重要,因为即使没有骨折,韧带断裂也会造成骨盆环不稳定。
X线检查是骨关节系统最常用的影像学检查方法,有简单、方便等优点,通过X线片一般可明确骨折部位、骨折类型及移位情况。
骨盆骨折应该拍摄骨盆正位、闭孔斜位、髂骨斜位,以及骨盆出口位和入口位X线片。
最为常用,患者仰卧,射线呈前后方向垂直投射,骨盆入口边缘与躯干纵轴呈45°~60°夹角。该位像基本能了解骨盆前后环骨折及骶髂关节骨折脱位情况。可用于鉴别骶骨、骨盆髋臼、近端股骨等部位骨折(图2-1)。
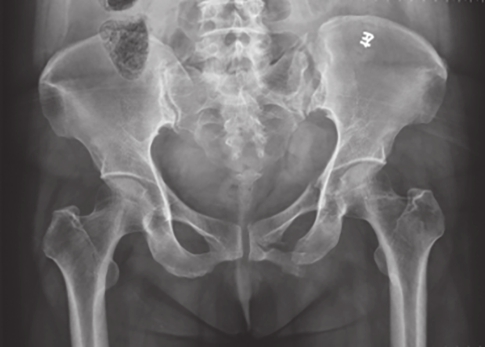
图2-1 骨盆前后位X线片
可见左侧骶髂关节骶骨及髂骨面局部骨质断裂,关节间隙增宽,左侧耻上、下支骨折,累及耻骨联合左侧缘。
可显示骶骨、髂骨后上部、骶髂关节上方、耻骨联合、耻骨支上缘及髋臼顶弓等。可用于鉴别骨盆环骨折的前后移位、旋转畸形、耻骨联合分离等(图2-2、图2-3)。
患者取仰卧位,射线倾斜45°指向头侧投射。可显示骶骨、骶孔、髂骨翼、髋臼和髂耻隆起的骨折。主要是判断半侧骨盆有无垂直移位、骶骨骨折;骨盆前环有无变宽和骨折等(图2-4)。
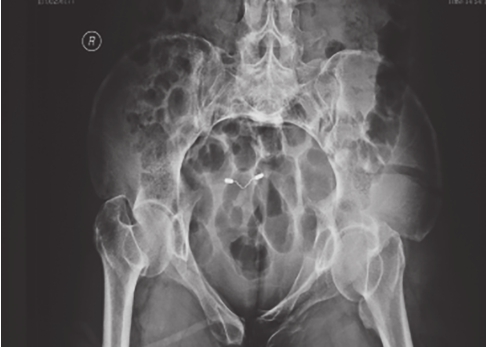
图2-2 骨盆入口位X线片1
可见左侧髂骨体骨质破裂,部分骨块分离,累及髂骨翼及骶髂关节面;左侧耻骨上、下支骨折,累及耻骨联合,提示骨盆前环损伤;双侧骶髂关节对位可,并未发生前后旋转移位。
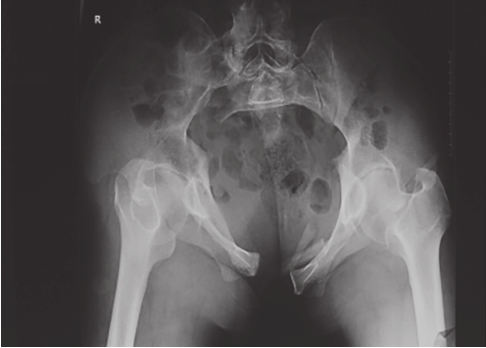
图2-3 骨盆入口位X线片2
可见右侧骶骨翼骨折,耻骨联合分离,提示骨盆前后环损伤,右半侧骨盆向后移位。
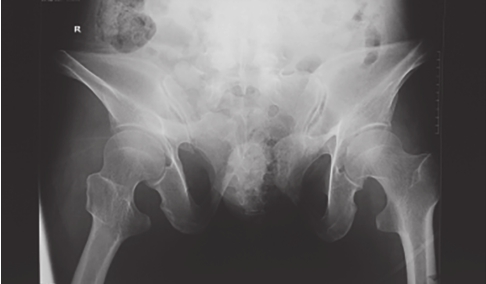
图2-4 骨盆出口位X线片
可见右侧骶骨骨折,提示后环损伤;L
5
横突骨折,提示骨盆骨折不稳,右半侧骨盆向上移。
射线从受累臀侧拍摄。能观察到闭孔、髂嵴和坐骨切迹。用于鉴别髋臼前后柱骨折、前后壁骨折(图2-5、图2-6)。
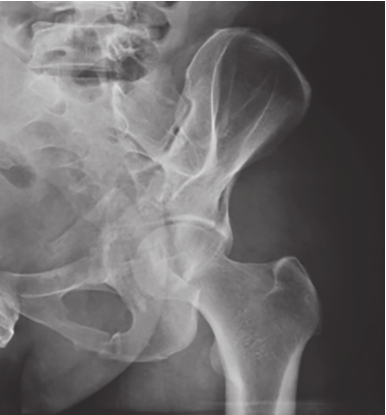
图2-5 闭孔斜位X线片
可见左侧髋臼前柱骨折,累及左侧耻骨上、下支骨折。
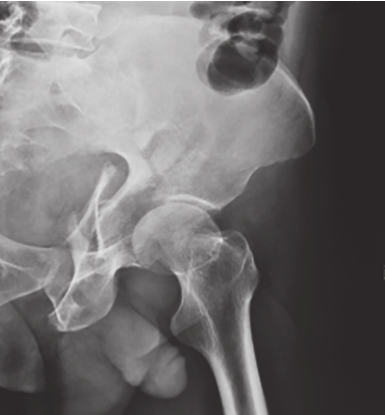
图2-6 髂骨斜位X线片
可见左侧髋臼后柱骨折。
即双侧坐骨大切迹完全重叠位,可见髂骨皮质密度线:显示骶髂关节髂骨部分前方皮质增厚部分,可以估计斜坡的位置(图2-7)。
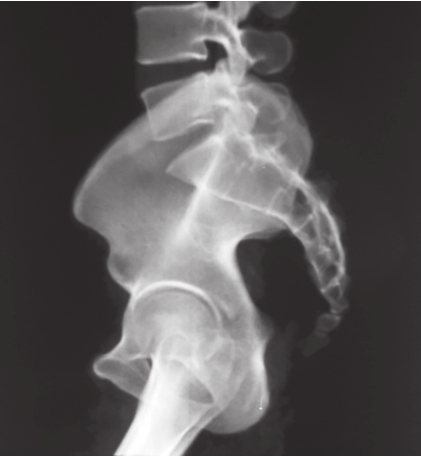
图2-7 骨盆侧位X线片
下面将介绍四种类型的骨盆环损伤的X线表现。
骶髂关节脱位及髂骨翼后部直线骨折易于识别,脱位及骨折移位程度容易测量;骶孔直线骨折由于骶髂关节并无脱位,骶孔外缘骨折线又不清楚,易被忽略。但仔细比较两侧髂骨高度及骶骨侧块高度,则可见S 1 侧块有骨折线。以L 5 横突为标准,骨折侧的髂骨翼上移。骶骨侧块更接近L 5 横突。如L 5 横突有骨折并向上移位,则说明是此类骨折(图2-8)。
由于X线片中仅看到骨盆前环耻骨支骨折,而骶髂关节韧带损伤在X线片中的表现不明确,易被忽略,认为是稳定性骨折。但仔细对比两侧骶髂关节的间隙,在压缩型损伤中可见骶髂关节后侧韧带撕伤,关节后面略有张开;在分离型损伤中可见前侧韧带损伤,关节前面略有张开,髂后上棘可稍稍向后移位。两者均表现为关节间隙略有增宽,再加以骨盆变形及前环损伤,可以判定存在骶髂关节韧带损伤(图2-9)。
在压缩型损伤中,骨盆后环损伤侧的髂骨翼向内旋,在X线正位片中,其髂骨翼宽度(测量髋臼上方髋骨或骶髂关节至髂前上棘之间距离)比对侧窄。由于髂骨扭转,其闭孔由斜变正,显得大于对侧,耻骨联合被挤离中线,向对侧移位。伤侧髂骨向上脱位或移位多者可造成耻骨联合上下分离。在分离型损伤中,后环伤侧髂骨翼向外旋,由斜变平,显像宽于对侧,耻骨联合被牵拉离开中线向伤侧移位,或出现耻骨联合分离,外旋髂骨的闭孔更斜,故显像比对侧小。此类骨折损伤严重,常合并休克,手术时需要前后联合入路(图2-10)。
耻骨上、下支及坐骨支的骨折与单纯骨盆前环损伤的骨折相比并无特殊,但移位有所不同。在压缩型骨折中,若无耻骨联合向对侧移位,则可见耻骨支、坐骨支骨折处发生重叠。在分离型,耻骨支、坐骨支骨折,发生在骨盆后环损伤同侧者,如无耻骨联合同侧移位或分离时,则可见耻骨支、坐骨支骨折的分离。在中间型则无耻骨支、坐骨支骨折的重叠或分离。不论何型,如伤侧髂骨向上移位明显且无耻骨联合上下分离时,耻骨支、坐骨支骨折处发生上下分离(图2-11)。
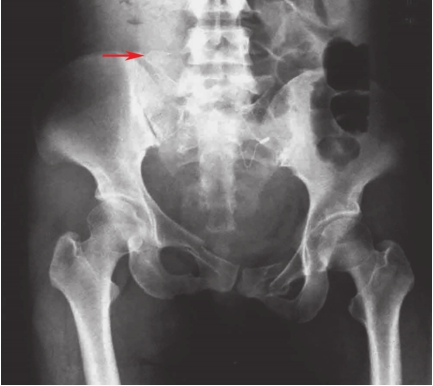
图2-8 骨盆后环损伤X线片
可见耻骨联合分离、耻骨支骨折,提示骨盆前环损伤;髂骨骨折、骶髂关节分离,骶骨骨折,提示后环损伤;L
5
横突骨折(箭头所示)、骶棘韧带和骶结节韧带撕脱骨折,提示骨盆骨折不稳,移位较大。
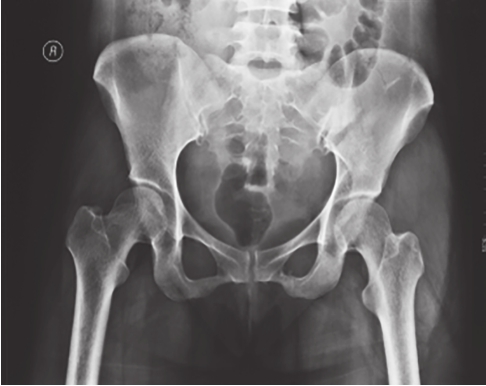
图2-9 骶髂关节韧带损伤X线片
可见左侧髂骨体粉碎性骨折,左耻骨下支骨折,左侧骶髂关节间隙略增宽。
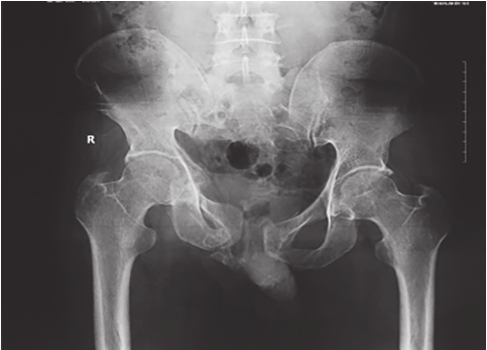
图2-10 骨盆扭转变形X线片
可见右侧耻骨上、下支骨折,耻骨联合分离,右侧骨盆向上移位,提示右侧骨盆后环损伤,向外旋转变形。
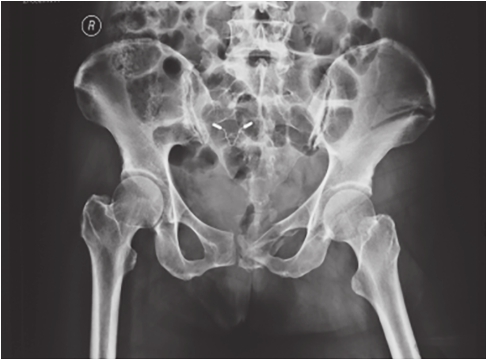
图2-11 骨盆前环损伤X线片
可见左侧耻骨上、下支骨折累及耻骨联合,左侧髂骨体粉碎性骨折,髂骨微向上移位,但耻骨联合并未发生分离,提示前环耻骨骨折处发生上下分离。
在常规的X线检查中,一些细微的失稳是无法观察到的,只有通过特殊的检查方法才能识别。Sagi等术前在麻醉下对68例骨盆后环的不完全损伤(OTA 61-B型)进行X线和CT检查。他们认为在麻醉下进行的动态应力透视检查显示,50%的前后挤压型(anteroposterior compression,APC)Ⅰ型损伤、39%的APC Ⅱ型损伤和37%的侧方挤压型(lateral compression,LC)Ⅰ型损伤都有隐性失稳(图2-12)。
在骨盆骨折分型系统中,冠状面的垂直位移和水平面中的旋转位移易用X线透视和CT成像来体现。然而,在常规X线和CT扫描成像中却难以观察到骨盆骨折矢状面(屈曲和伸展)的旋转位移。Shui等对8具尸体进行骨盆截骨术以模拟骨盆前环和后环损伤,然后在不同角度测量放射学数据。根据尸体模型的测量结果得出,主要是通过测量髂嵴顶部到坐骨结节最低点或耻骨结节的距离来确定矢状面旋转位移(图2-13)。
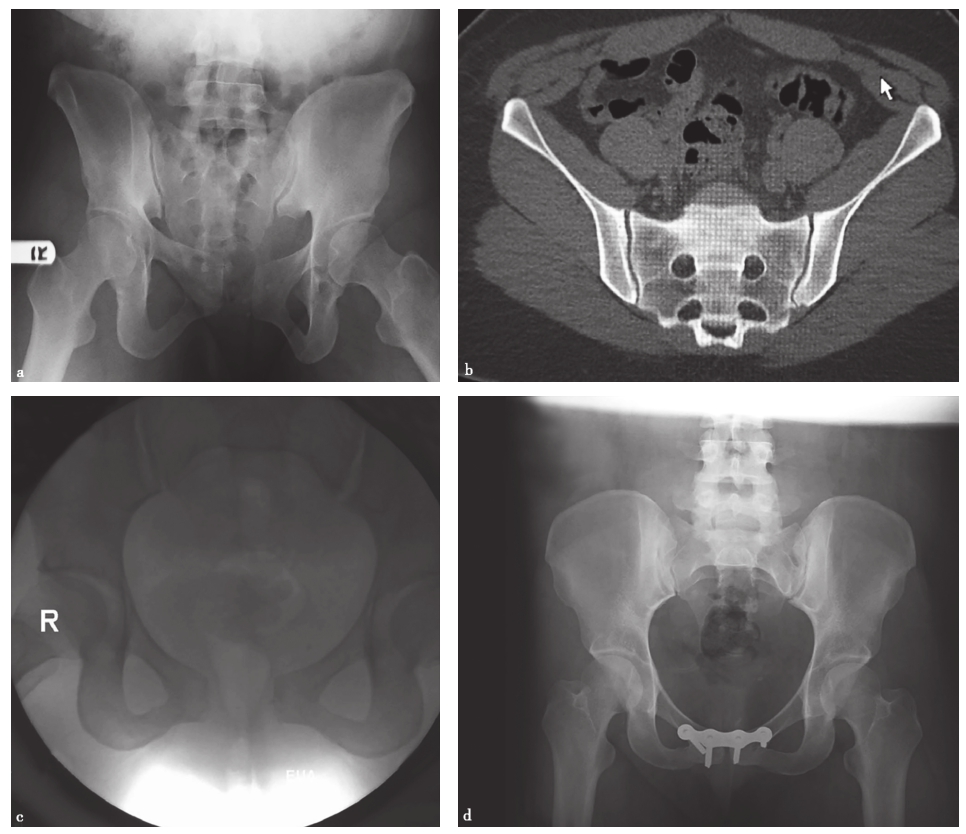
图2-12 骨盆后环的不完全损伤影像
a.骨盆正位X线片示APC Ⅰ型损伤;b.CT扫描显示无明显骶髂前韧带损伤;c.外部旋转应力下透视显示为耻骨联合分离> 2.5cm的旋转不稳定型,即APC Ⅱ型损伤;d.对隐匿性APC Ⅱ型损伤的内固定术后。
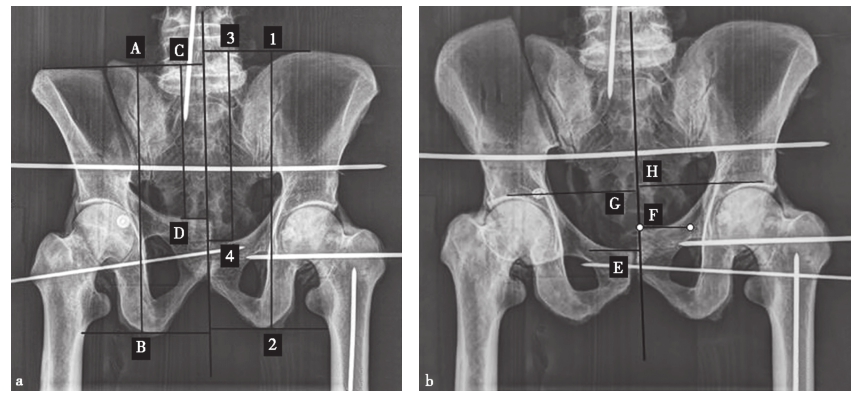
图2-13 骨盆屈曲(10°)位(图a)和伸展(10°)位(图b)的前后位X线片
a.A-B和1-2分别为骨盆骨折侧和正常侧从髂嵴顶到坐骨粗隆的最低点的垂直距离;从髂嵴顶部到耻骨结节对骨盆骨折侧或骨盆正常侧分别做垂线C-D和3-4;b.E-F为双侧耻骨结节的上升或下降距离;G-H为双侧髋臼顶点的上升或下降距离,即为骨盆矢状面旋转移位的距离。
使用CT检查可以充分显示骨盆后方与韧带的结构。尤其是当骶骨骨折伴有大量肠气和粪便时,骨盆X线片容易造成漏诊,这时CT检查就非常有帮助。CT三维及多平面重建可获得任意平面的图像及任意旋转的三维立体图像,为临床医师整体、全面观察骨盆骨折提供了直观立体的图像,为骨折类型的诊断及手术设计提供了极大的帮助。骨盆受到外力损伤后骨性三维成像可清晰、完整地显示整个骨盆损伤后的形态变化及骨折情况,特别是对有移位的断端,在三维重建模式下可全面地了解断端上下、左右、前后的移位及程度,对于X线片不能发现疑似的隐匿性骨折,也可以在多平面重建成像中得以证实或排除。因此,三维成像的结果对实施手术的方式和骨折的固定有很重要的指导作用,并可依此对患者进行预后评估。对于确定骨盆背侧损伤的机制,CT检查时可以发现通过骶骨的损伤是压缩伤还是剪切力损伤。骶髂关节移位程度对于确定背侧损伤的稳定性是很有价值的。若关节张开的程度继续加大,后方韧带将断裂,损伤将变为不稳定型(C型)。CT还有助于了解有无髋臼骨折。很多接近前柱的耻骨支骨折容易合并髋臼骨折,近年来发展起来的三维CT对骨盆骨折的诊断帮助更大。Obaid报道了174例骨盆骨折病例,其中51%被X线片漏诊,最后由CT确诊,这些骨折大多发生在骶髂区域(图2-14)。
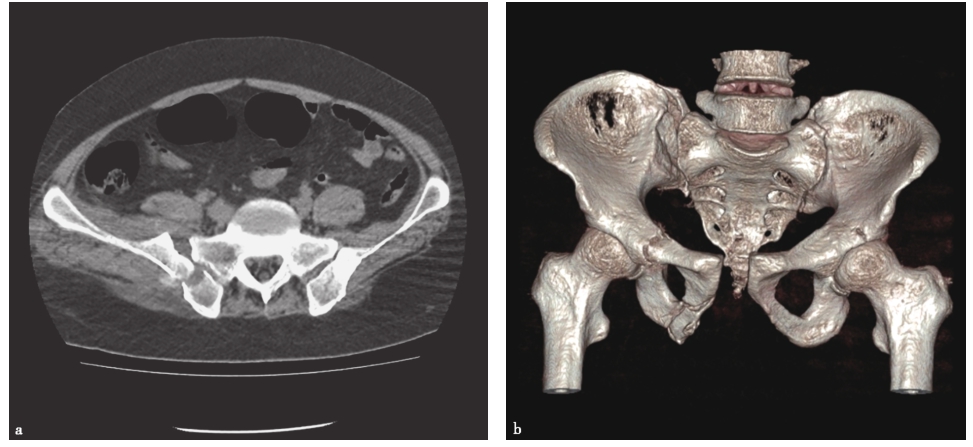
图2-14 骨盆骨折CT表现
a.CT显示双侧骶骨骨折;b.CT三维重建显示右骶髂关节间隙增宽,耻骨联合分离,右髋臼横行骨折。
Mandell等对在24小时内进行了X线检查结果提示为阴性或疑似隐匿性骨折进而接受髋关节或骨盆CT检查的74例患者作回顾性分析,得出在疑似隐匿性骨折的临床情况下,CT检测出任何类型的股骨近端、骨盆或骶骨骨折的敏感度为88%。
CT是诊断骨折的重要检查方法,但对于软组织的检查效果较MRI差。MRI的软组织密度分辨力较高,常采用多方位、多序列成像,以显示骨关节内部结构、软组织病变及病变范围和解剖关系。骨盆MRI检查主要用于判断韧带和骶神经的损伤。
骶神经损伤时MRI图像可发现骶神经周围脂肪组织消失,神经周径改变等表现。垂直冠状面扫描和水平轴位扫描层面可较佳地显示骶丛的根段、丛段及干段结构,骶骨长轴冠状面适于观察骶骨体、骶孔内和S 1 -S 4 及其骶孔外周近段的改变,水平轴位扫描是显示坐骨神经干横断面的最佳层位。
白靖平等认为用MRI扫描骶骨斜冠状面,当有骶神经损伤时,MRI图像显示骶神经周围脂肪组织消失,其直径变窄,且神经走向改变等。许道洲等则认为MRI平扫不能直接显示骶神经根的损伤,MRI SPACE-STIR序列扫描能提供三维TSE对比成像。在SPACE-STIR序列扫描图像上,在骨折周围出现下列征象时应考虑有神经根的损伤:①神经节后线状高信号走行中断,是诊断神经根损伤的直接征象,表现为神经根在骨折处呈截断征,如图2-15;②神经根走行发生改变,是诊断神经根损伤可靠的间接征象,表现为神经根自然走行弧度消失,在骨折处呈弧形受压移位改变,甚至出现成角改变,如图2-16;③神经异常肿胀增粗,是诊断神经根损伤的间接征象,表现为骨折附近神经明显较近端及远端增粗,如图2-17。
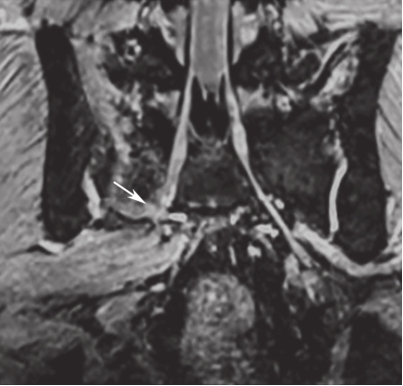
图2-15 斜冠状面SPACE-STIR序列MRI神经成像重建
可见右侧S
1
神经中断(箭头所指),对侧显示良好。
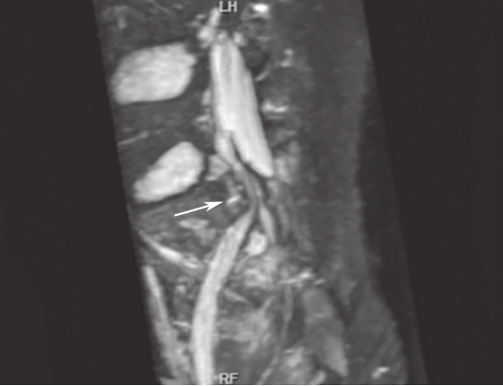
图2-16 右侧骶骨骨折,SPACE-STIR序列MRI神经成像重建
可见骨折块自前向后推压S
1
神经根,神经根自然走行弧度消失,呈弧形移位改变(箭头所指)。
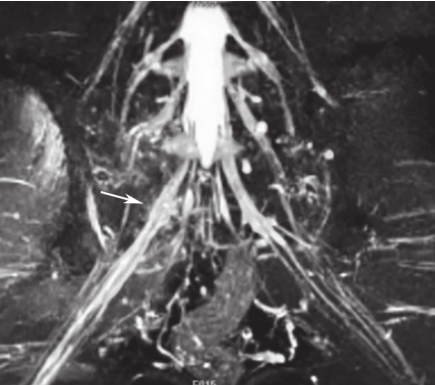
图2-17 右侧骶骨骨折,SPACE-STIR序列MRI神经成像重建
可见近骨折处S
1
骶神经肿胀、增粗,局部信号增高。
骨盆骨折引起骶神经损伤较常见,Watson-Jones报道此种情况的发生率约占1%。骶骨骨折在骨盆骨折中占20%~30%,其中20%~50%合并神经损伤。Denis等认为稳定的Ⅰ型骨折,可采用卧床休息,不需要手术治疗,Reilly则主张手术治疗。笔者认为手术干预可促进神经损伤的恢复。早期手术有助于骶骨骨折解剖复位和内固定,可以解除骨折处对神经的压迫,并能防止神经根的长期牵拉,而且复位可以降低骨痂形成和纤维化所致神经损伤的概率。下面简单介绍骶神经损伤的几种类型。
1.神经根断裂较少见,表现为神经根离断,3D-FIESTA和3D-CISS序列冠状面扫描或重组图像显示较好,亦有显示为脊神经根增粗、迂曲且无法连续追踪至椎间孔处神经根及神经节。
2.腰椎严重创伤可导致硬脊膜撕裂,脑脊液从蛛网膜下腔沿神经根流到硬膜外或椎管外,形成脑脊液局限性聚集;继而邻近瘢痕组织形成或局部纤维组织增生导致外溢的脑脊液局部包裹,形成所谓创伤性脊膜囊肿。
3.椎体爆裂性骨折所致断端移位、碎骨片突入椎管内可形成脊髓圆锥和马尾神经的挫伤和卡压;骶骨的移位性骨折及骨折线累及骶孔者亦可造成骶丛神经根的挫伤或裂伤。表现为神经根肿胀,T 2 WI信号增高,增强示局部组织和神经鞘膜斑片状/线状强化。部分患者可见局部的“蛛网膜囊肿”样结构,多因局部神经被膜撕裂所致。
1.腰骶部严重外伤(如横突骨折)可导致神经损伤,邻近肌组织也会因为外力而致挫裂伤,损伤的肌组织明显肿胀又对神经卡压而加重神经损伤。此时MRI神经成像(magnetic resonance neurography,MRN)可显示腰、骶丛神经干连续但明显肿胀;邻近组织因创伤水肿、出血,于3D-STIR序列上背景信号抑制不全呈斑片状高信号而影响神经干的显示。
2.严重创伤可使神经干离断,MRN显示神经连续性中断,断端分离,提示神经断裂、断端向两侧回缩。
3.对于慢性损伤病例,MRN显示神经干连续、增粗,走行僵硬,结构紊乱或呈“串珠样”表现。
腰骶干神经由部分L 4 神经纤维和全部L 5 神经腹侧支构成。腰骶干的起点位于骶骨翼前方、腰大肌内侧缘,紧贴骨面,中间仅隔一层很薄的筋膜。其向外下斜跨于骶骨耻状面前面,经髂总动静脉后侧、闭孔神经内侧下降入小骨盆,与S 1 、S 2 神经汇合形成骶丛神经上干。腰骶干神经长3~5cm,横断面呈卵圆形,宽约10mm,厚约4mm,MRN显示率约100%。
腰骶干神经的损伤多发生于不稳定性骨盆骨折,这类患者的病情多较严重,神经损伤的临床表现常被其他病情掩盖,因此早期容易漏诊。由于腰骶干神经所处位置局部解剖关系复杂,发生损伤后临床医师常因经验所限不能准确判断病情,或由于患者外伤后不能耐受较大的手术被迫放弃手术探查,因此延误诊疗。
1.腰骶干神经跨过骶骨翼上缘进入小骨盆后向外侧走行,使其在骶骨翼上缘处成弓弦状紧绷,若发生骶骨翼骨折很可能使该神经挫伤或者卡入骨折间隙。MRN表现为神经挫伤和神经卡压表现。
2.发生垂直不稳定性骨折或骶髂关节脱位时,损伤一侧骨盆向后上移位,很容易牵拉损伤腰骶干和腰、骶丛。MRN不仅可显示受牵拉的神经段信号增高,还可显示周围组织,为神经探查术及松解术作导航。
3.医源性损伤(输尿管手术、直肠癌根治术及妇科手术)可能损伤腰骶干,MRN表现为神经挫伤离断。
(刘兆杰 贾 健)