




垂直传播又称母婴传播,艾滋病母婴传播是指感染艾滋病病毒的妇女在妊娠、分娩和产后哺乳等过程中,将艾滋病病毒传染给胎儿或婴儿,导致胎儿或婴儿感染艾滋病病毒的过程。如果没有任何防护措施,HIV的母婴传播概率是15%(没有母乳喂养的情况下)到40%(母乳喂养到2岁的情况下)。母婴传播是儿童感染艾滋病病毒的最主要途径,大约90%以上的HIV感染儿童是通过母婴传播途径感染的。
HIV母婴传播主要发生在妊娠、分娩和哺乳三个阶段,即宫内传播、产时传播和产后传播。
也称“宫内传播”,是指妊娠期间,艾滋病病毒通过胎盘感染胎儿。宫内传播占母婴传播的25%~38%。有研究显示,不经任何干预的情况下,妊娠期间感染给胎儿的机会是5%~10%。
也称“产时传播”,是指在分娩过程中,胎儿与带有艾滋病病毒的母血,以及宫颈和阴道分泌物接触而感染艾滋病病毒。大约1/3的母婴传播发生在产程中。目前认为,不经任何干预的情况下,分娩过程中艾滋病母婴传播率为10%~20%。
母乳喂养是造成产后传播的主要因素,即HIV感染母亲通过产后哺乳将HIV传播给婴儿。艾滋病母婴传播率同喂养方式及持续时间有关:混合喂养的婴儿发生母婴传播的危险高于纯母乳喂养婴儿;母乳喂养时间越长,婴幼儿感染HIV的危险越大。母乳喂养一年,艾滋病母婴传播的危险为10%~15%。当然,除了母乳喂养,口对口喂食也可能造成婴幼儿感染,不过所占比例很小。
通过母婴传播途径感染艾滋病病毒的儿童,通常在出生后1岁内出现症状,1/3在1岁内死亡,50%在2岁内死亡,平均存活期约是7年。美国的研究显示,通过母婴传播的HIV感染儿童存活到10岁的概率不足30%。
世界范围内,儿童HIV感染中90%以上通过母婴传播而感染。在每年新发感染HIV的儿童中,90%来自撒哈拉以南非洲地区,不同国家和地区的艾滋病母婴传播水平不同。在未采取任何干预措施的情况下,艾滋病母婴传播率为15%~50%。发达国家为15%~25%,发展中国家为25%~35%。采取综合的干预措施能有效减少艾滋病母婴传播的危险。2015年WHO宣布古巴第一个消除了HIV母婴传播,之后的泰国、白俄罗斯及亚美尼亚、斯里兰卡等国家也消除了艾滋病的母婴传播。我国整体艾滋病母婴传播率由未采取任何干预措施时的34.8%下降到2020年的4%,部分地区艾滋病母婴传播率甚至降低至2%以下,有望成为下一个达到WHO消除HIV母婴传播标准的国家。
HIV阳性母亲不一定要剖宫产。对于未接受抗病毒治疗,病毒载量未知的孕妇,在妊娠满38周,临产前或胎膜早破之前采用选择性剖宫产术会使HIV母婴传播率降低55%~80%。但是对于已经接受抗病毒治疗而且HIV病毒载量<1 000拷贝/ml的孕妇,或已经临产或胎膜早破的孕妇行剖宫产术可能对预防母婴传播没有益处,反而会增加手术感染性并发症的风险。这些情况下可以选择阴道分娩。
孕妇尽早进行抗病毒治疗,尽可能快地将病毒载量抑制到检测限以下,可以大大减低母婴传播的风险。
减少新生儿暴露的可能。比如选择合适的生产方式可以减少产时新生儿暴露;生产过程中避免损伤性操作;尽量选择人工喂养,避免或者尽可能缩短纯母乳喂养时间,杜绝混合喂养。
HIV阳性母亲所生的所有新生儿都应预防性应用抗病毒药物。
除此以外,还要注意做好宣教工作,预防育龄妇女感染HIV,预防HIV感染的育龄妇女非意愿妊娠。
是的,预防HIV母婴传播是一个全程多环节管理的问题,这些环节包括:①接受至少5次产前保健;②有效的检测和咨询,所有孕产妇及其配偶都应在第一次产检时接受HIV检测;③有效的抗病毒治疗,HIV孕产妇应尽早开始启动抗病毒治疗,以保证有效的母婴阻断;④安全住院分娩,选择适宜的分娩方式,分娩过程中继续使用抗病毒治疗,产后选择安全的婴儿喂养方式;⑤产后保健与随访,母亲继续使用抗病毒治疗,新生儿及时有效预防用药,并进行检测和随访。全程管理的每一个环节都对预防母婴传播非常重要。
这是影响垂直传播的高危因素,艾滋病患者较单纯的HIV感染者发生垂直传播的概率高3倍。
HIV阳性孕妇血液及生殖道分泌物中的病毒载量是发生垂直传播最直接的风险因素,母体中病毒载量越高,母婴传播概率越大。
CD4细胞计数的下降与母婴传播概率的上升呈线性关系,随着CD4淋巴细胞数量的下降,母婴传播率几乎直线上升。
母体营养状况不良会增加新生儿感染风险。
孕妇的一些不良行为如吸烟、静脉吸毒、多性伴侣及孕期无保护性行为等可增加母婴传播风险。
如性传播疾病、丙型肝炎病毒感染、绒毛膜羊膜炎、胎盘早剥、感染性因素等,以及各种导致胎盘炎症或破损的诱因均可增加母婴传播概率。
产前检查,如有损伤性操作如羊水穿刺、胎儿镜检查等,可能增加胎儿HIV感染的概率。
在妊娠过程中,胎儿通过不同的途径与母体细胞和体液接触,炎症等因素引起的胎盘损伤,均可以促进HIV的传播。
分娩过程中的侵袭性操作,如胎儿头皮电极、会阴侧切术、产钳或吸引器助产等,都可能增加胎儿感染HIV的概率。
胎膜早破时间是影响母婴传播率的独立因素。破膜时间越长,母婴传播发生率越高。
产程越长,使得胎儿与产道接触的时间越长,感染HIV的概率越高。
阴道分娩过程中,胎儿以较大体表面积暴露于宫颈分泌物和母血,增加了传播HIV的危险性。
早产、低体重儿、胎膜感染、滞产、产时出血及血性羊水等,也具有传播HIV的高危险性。
产后哺乳可造成HIV垂直传播。
当产妇患有乳腺炎、乳头皲裂、乳房脓肿时,母乳喂养时传播的概率明显增加。
是的,所有HIV阳性母亲所生新生儿均需在出生后尽早(最好6~12小时内)开始预防性应用抗病毒药物,具体方案见本书“二、HIV母婴传播阻断”中“24.HIV暴露后新生儿如何预防性应用抗HIV药物?”。
这种情况下,除非有其他产科指征,否则可以选择自然生产。在生产过程中避免人工破膜、会阴外切等创伤性操作,尽量缩短产程,减少新生儿暴露风险。孩子出生后6小时内尽早预防性应用抗病毒药物,具体预防用药方案见本书“二、HIV母婴传播阻断”中“24.HIV暴露后新生儿如何预防性应用抗HIV药物?”。
育龄期HIV阳性的女性是一类相对特殊人群,比如她们需要面对的问题包括:避孕措施、孕前咨询、妇科问题、生育问题等。相关研究表明:绝大多数育龄期女性的意外怀孕与避孕措施不当有关,对于她们的孕前常规保健咨询和辅导非常重要;对于有怀孕意愿的育龄女性,在抗病毒治疗方案的选择时,应该选择对孕产妇和新生儿安全性最好的方案。具体用药方案见本书中“三、女性和抗反转录病毒治疗”的相关内容。
(1)孕产妇应即刻给予抗病毒治疗,尽量选择抗病毒效果强的方案,例如包含整合酶抑制剂的方案。
(2)尽可能地选择剖宫产。
(3)新生儿出生后尽早服用HIV感染预防药物,具体用药方案见“二、HIV母婴传播阻断”中“24.HIV暴露后新生儿如何预防性应用抗HIV药物?”。
(4)选择人工喂养,不要母乳喂养。
(1)母亲尽快做HIV筛查(可以先使用快速检测的方法,1小时出结果)。
(2)新生儿在最终确定结果前应按照母亲HIV阳性对待,即尽快开始使用暴露后预防药物,并暂时避免母乳喂养,如果最终母亲排除感染则可以终止暴露后预防措施。
目前尚缺乏足够的数据以提供推荐方案。有研究认为,即便母亲体内存在齐多夫定耐药病毒株,但是因为耐药株的适应性较差,传播仍会以野毒株为主,也就是说传给孩子的还是敏感病毒株可能性大,所以也可以仍然给予新生儿齐多夫定进行预防性服药。目前没有证据表明需要按照母亲的耐药结果来选择预防性治疗方案。具体病例需要和医生讨论后制订方案。
妊娠早期发现HIV阳性,只要采取正确的干预措施,就可避免把HIV传染给孩子。
(1)孕妇尽早接受抗病毒治疗。治疗方案选择参见“三、女性和抗反转录病毒治疗”中“8.目前推荐的初治育龄或妊娠女性抗病毒治疗方案是什么?”。
(2)对于所有血浆病毒载量>500~1 000拷贝/ml的初治HIV感染孕妇,在启动ART前都应进行HIV耐药检测。但是,可以不等待耐药检测结果,先开始抗病毒治疗。待HIV耐药检测结果报回后,如有必要可调整抗病毒治疗方案。
(3)理想状况下,抗病毒治疗以后每个月进行1次病毒载量检测,直至血浆病毒载量降至检测下限以下,然后至少每3个月检测1次。在妊娠34~36周时再次检测病毒载量,以进一步评估分娩方式(病毒载量小于1 000拷贝/ml时可以自然分娩)。
(4)抗病毒治疗以后每3~6个月检测1次CD4 + T淋巴细胞计数(对于持续病毒抑制良好,且CD4计数高于200个/µl的患者,每6个月检测1次)。
(5)病毒载量>1 000拷贝/ml的孕妇,建议在妊娠38周时采用剖宫产分娩。
(6)新生儿:出生后6小时内尽早给予暴露后预防药物,其预防用药方案见“二、HIV母婴传播阻断”中第24题。
(1)即刻给予孕妇抗病毒治疗。建议采用较强病毒学效果的治疗方案,例如包含整合酶抑制剂的方案,尽快控制病毒载量。
(2)晚期才开始抗病毒治疗,在妊娠34~36周时,病毒载量很可能不能控制在检测限以下,如果病毒载量>1 000拷贝/ml,建议在38周时采用剖宫产分娩。
(3)新生儿出生6小时内开始暴露后预防,具体预防用药方案参见“二、HIV母婴传播阻断”中第24题。
1)尽量避免宫颈检查。
2)避免产程延长。如果需要,可考虑使用缩宫素来缩短产程。
3)避免常规人工破膜。
4)分娩过程中避免不必要的损伤性操作(侧切、产钳)。
5)尽量减少产后出血发生的风险。
6)仅在必要时输血。
1)遵循标准防护原则。
2)缩短新生儿接触母亲血液、羊水及分泌物的时间。
3)有条件的情况下,交台下巡回护士处理;无条件的情况下,接生者更换手套再处理。
4)出生后立即钳夹脐带,断脐前用纱布覆盖,避免血液喷溅。
5)及时用流动的温水清洗婴儿。
6)用吸耳球清理鼻腔及口腔黏膜。
7)将新生儿放置于复苏台上护理,注意保暖。
8)避免损伤新生儿皮肤和黏膜。
9)操作手法应轻柔;使用低压吸痰器而不要使用常规吸痰器。
10)避免母乳喂养,杜绝混合喂养。
随着喂养时间的延长,母乳喂养传播HIV的风险成倍增长,纯母乳喂养最好不要超过3个月。母乳喂养过程中母亲要持续进行抗病毒治疗。如果在母乳喂养过程中母亲出现乳头皲裂、乳腺炎和脓肿或婴儿患有口腔溃疡要中断母乳喂养。可挤出母乳后加热,加热后母乳中的大多数营养素都能够保留。通过加热,可杀死母乳中的HIV。
慎重进行。原则上,HIV感染母亲所生儿童尚未确定是否感染前,应避免接种活疫苗,如卡介苗、脊髓灰质炎疫苗、麻疹疫苗、水痘带状疱疹疫苗等。建议在监测儿童有无艾滋病临床症状、CD4细胞绝对计数及CD4细胞百分比的基础上,科学指导计划免疫。如果CD4细胞百分比>15%,或5岁以上CD4细胞绝对数≥200个/µl的儿童原则上可以接种所有疫苗。
未完成预防接种的婴儿和儿童,避免在人群密集或通风不良的场所过久停留。在确定排除HIV感染后应尽快补种未接种的疫苗。建议HIV感染的儿童种流感嗜血杆菌疫苗,2岁时应接种肺炎链球菌疫苗。
世界卫生组织(WHO)和联合国儿童基金会(UNICEF)建议任何HIV感染母亲所生的婴幼儿都应接受PCP的预防性治疗,直到排除HIV感染。葡萄糖-6-磷酸脱氢酶(glucose-6-phoshate dehydrogenase,G-6PD)缺乏的新生儿禁用复方磺胺甲
 唑(复方SMZ)。过敏或不能耐受者,可用喷他脒雾化吸入,但我国没有这种药物。
唑(复方SMZ)。过敏或不能耐受者,可用喷他脒雾化吸入,但我国没有这种药物。
《国家免费艾滋病抗病毒药物治疗手册》(第4版)建议以下三种情况的儿童(<14岁)应给予复方SMZ预防PCP:
(1)所有HIV感染母亲所生的婴儿在出生4~6周(ART预防之后)都开始服用复方SMZ,一直到排除HIV感染为止。
(2)确诊HIV感染的1~5岁儿童,CD4细胞计数<500个/µl,或CD4细胞百分比<15%。
(3)确诊HIV感染的>5岁儿童,CD4细胞计数<200个/µl,或CD4细胞百分比<15%。
体重小于15kg的儿童,尽可能选择复方SMZ混悬液(每ml含SMZ 20mg,TMP 5mg)剂量如下:体重<5kg者2.5ml,每日1次;体重5~15kg者5ml,每日1次。体重15~30kg者,复方SMZ(片剂)1片,每日1次;体重>30kg者2片,每日1次。
HIV暴露新生儿预防性应用抗病毒药物基本不会影响生长发育和寿命。HIV感染儿童生长发育的影响因素是生理、心理及社会多方面的,预防性抗病毒药物不是主要因素。
由于相似的传播途径,HIV阳性的母亲常常还伴有HBV、HCV和梅毒的感染,在母婴阻断时应予以注意:
(1)HIV/HBV共感染孕妇抗病毒治疗应包括TDF联合3TC或FTC,新生儿出生12小时内应接种乙肝免疫球蛋白和乙肝疫苗。
(2)对HIV/HCV共同感染的孕妇,HCV的治疗比较受限(口服抗HCV药物没有在孕妇中评估使用,并且在妊娠期间禁止用利巴韦林),新生儿应在出生18个月后行抗HCV检测,筛查阳性的婴儿应进行HCV RNA检测。也可以在出生2个月后进行HCV RNA病毒学检测以进行HCV的早期诊断。HIV/HBV或HIV/HCV共感染孕妇应在开始ART 1个月后监测评估转氨酶,并且在妊娠期间至少每3个月评估1次。HBV或HCV共感染的孕妇分娩方式依据标准的产科和艾滋病相关适应证,如果没有其他情况,并不需要剖宫产。
(3)梅毒的合并感染见本书“十、孕产期保健与预防HIV、梅毒和乙肝母婴传播综合干预服务”。
所有HIV感染母亲所生婴儿均需预防性应用抗病毒药物,不管母亲HIV是否控制。
美国DHHS指南根据新生儿不同的围产期HIV暴露风险,推荐HIV暴露新生儿预防性用药见表2-1。
表2-1 HIV暴露新生儿预防性用药推荐

续表

HIV暴露新生儿预防性用药剂量见表2-2。
表2-2 HIV暴露新生儿预防性用药剂量

续表

* 如果母体在分娩前2~24小时服用了RAL,新生儿的首次RAL给药应延迟至出生后24~48小时;应尽快开始额外的ARV药物治疗
根据国家卫生健康委《预防艾滋病、梅毒和乙肝母婴传播工作规范(2020年版)》的规定,暴露于HIV的新生儿出生后6小时内尽早开始服用HIV预防药物,根据围产期HIV暴露风险不同,推荐用药方案不同。
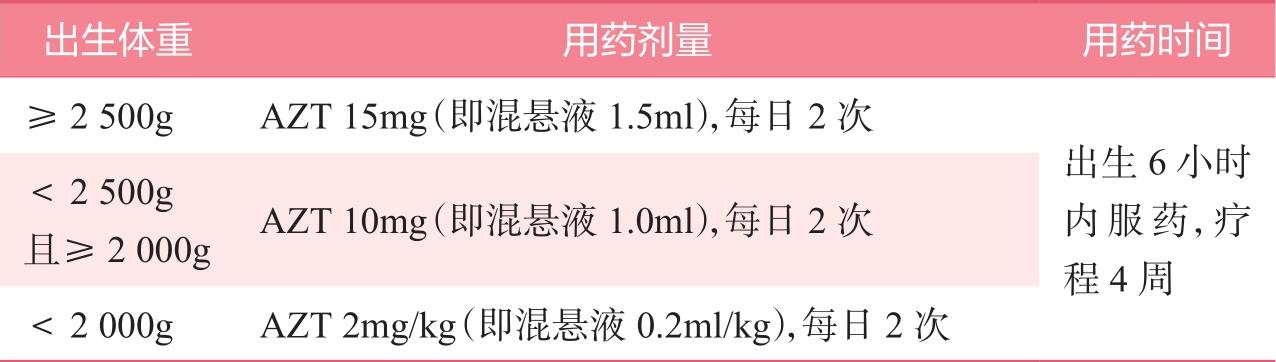
1)对于普通暴露风险儿童,可以选择以下AZT方案或NVP方案中的一个;选择母乳喂养的新生儿,首选NVP方案,具体推荐见表2-3、表2-4。
表2-3 NVP方案
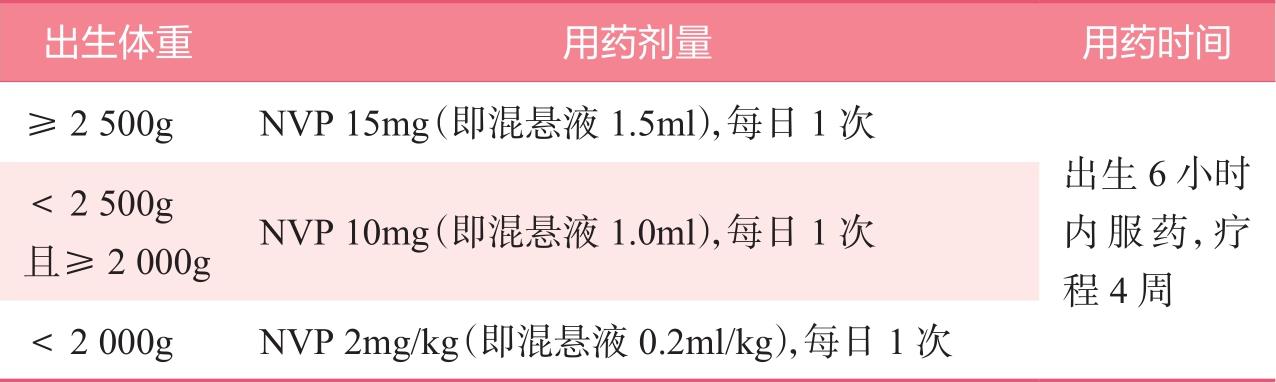
表2-4 AZT方案
2)如孕产妇符合以下条件之一时,则新生儿属于HVI围产期高暴露,需要采用三联药物阻断:①孕晚期HIV病毒载量>50拷贝/ml;②孕晚期HIV病毒载量未知,且孕妇ART短于12周;③临产或分娩后,孕产妇HIV初筛实验阳性;
三联药物方案如下:①出生后2周内:AZT+3TC+NVP。②出生2~6周:AZT+3TC+LPV/r。
(代丽丽 孙丽君 吴爱萍)