




相关链接
定义的演变,2006年中华医学会重症医学分会制定的急性肺损伤(ALI)/急性呼吸窘迫综合征(ARDS)诊断和治疗指南对其定义为:ALI/ARDS是在严重感染、休克、创伤及烧伤等非心源性疾病过程中,肺毛细血管内皮细胞和肺泡上皮细胞损伤造成弥漫性肺间质及肺泡水肿,导致的急性低氧性呼吸功能不全或衰竭。以肺容积减少、肺顺应性降低、严重的通气/血流比例失调为病理生理特征,临床表现为进行性低氧血症和呼吸窘迫,肺部影像学表现为非均一性的渗出性病变。
而2012年的柏林新定义则从以下4个方面对ARDS做了具体的诠释:
1.时间 已知临床发病或呼吸症状新发或加重后1周内。
2.胸腔影像学改变 X线或CT扫描示双肺致密影,并且不能完全用胸腔积液、肺叶/肺塌陷或结节。
3.肺水肿原因 无法完全用心力衰竭或液体超负荷解释的呼吸衰竭。如果不存在危险因素,则需要进行客观评估(如超声心动图)以排除流体静力型水肿。
4.氧合状态 轻度:PaO 2 /FIO 2 = 201~300mmHg,且呼气末正压(PEEP)或持续气道正压(CPAP)≥5cmH 2 O;中度:PaO 2 /FIO 2 = 101~200mmHg,且PEEP≥5cmH 2 O;重度:PaO 2 /FIO 2 ≤100mmHg,且PEEP≥5cmH 2 O。
注:如果海拔高于1km,应按如下公式计算校正氧合指数:PaO 2 /FIO 2 ×(大气压力/760)。
和以前的定义相比,新的定义有如下较大的变动:
(1)增加了具体的时间限制:≤1周;氧合指数的确定需限定PEEP≥5mmHg,因其受呼气末正压(PEEP)的影响明显。
(2)肺动脉楔压≥18mmHg不再作为排除ARDS的标准,因ARDS与心力衰竭可同时存在。
(3)ALI的说法被弃用,因其易让人误解为:ALI只是ARDS一种较轻的亚型,而不是ARDS发展的必然阶段。
这些变化均反映出对ARDS认识不断进步。
流行病学调查显示ARDS是临床常见危重症。根据1994年欧美联席会议提出的ARDS诊断标准,ARDS发病率为每年13~23/10万。2005年的研究显示,ARDS发病率为每年59/10万,提示ALI/ARDS发病率显著增高。
多种危险因素可诱发ARDS,主要包括:
1.直接肺损伤因素
严重肺部感染、胃内容物吸入、肺挫伤、吸入有毒气体、淹溺、氧中毒等。
2.间接肺损伤因素
严重肺外感染、严重的非胸部创伤、急性重症胰腺炎、大量输血、体外循环、弥散性血管内凝血等。
ARDS的基本病理生理改变是肺泡上皮和肺毛细血管内皮通透性增加所致的非心源性肺水肿。由于肺泡水肿、肺泡塌陷导致严重通气/血流比例失调,特别是肺内分流明显增加,从而产生严重的低氧血症。肺血管痉挛和肺微小血栓形成引发肺动脉高压。
ARDS早期的特征性表现为肺毛细血管内皮细胞与肺泡上皮细胞屏障的通透性增高,肺泡与肺间质内积聚大量的水肿液,其中富含蛋白及以中性粒细胞为主的多种炎细胞。中性粒细胞黏附在受损的血管内皮细胞表面,进一步向间质和肺泡腔移行,释放大量促炎介质,如炎症性细胞因子、过氧化物、白三烯、蛋白酶、血小板活化因子等,参与中性粒细胞介导的肺损伤。除炎症细胞外,肺泡上皮细胞以及成纤维细胞也能产生多种细胞因子,从而加剧炎症反应过程。凝血和纤溶紊乱也参与ARDS的病程,ARDS早期促凝机制增强,而纤溶过程受到抑制,引起广泛血栓形成和纤维蛋白的大量沉积,导致血管堵塞以及微循环结构受损。ARDS早期在病理学上可见弥漫性肺损伤,透明膜形成及Ⅰ型肺泡上皮或内皮细胞坏死、水肿,Ⅱ型肺泡上皮细胞增生和间质纤维化等表现。
少数ARDS患者在发病第1周内可缓解,但多数患者在发病的5~7d后病情仍然进展,进入亚急性期。在ARDS的亚急性期,病理上可见肺间质和肺泡纤维化,Ⅱ型肺泡上皮细胞增生,部分微血管破坏并出现大量新生血管。部分患者呼吸衰竭持续超过14d,病理上常表现为严重的肺纤维化,肺泡结构破坏和重建。
一般认为,ARDS具有以下临床特征:①急性起病,在直接或间接肺损伤后72h内发病,一般不超过7d;②常规吸氧后低氧血症难以纠正;③肺部体征无特异性,急性期双肺可闻及湿啰音,或呼吸音减低;④早期病变以间质性为主,胸部X线片常无明显改变。病情进展后,可出现肺内实变,表现为双肺野普遍密度增高,透亮度减低,肺纹理增多、增粗,可见散在斑片状密度增高阴影,即弥漫性肺浸润影(图6-2);⑤呼吸功能不全无法完全用心力衰竭或液体超负荷解释。柏林新定义已给出明确的ARDS诊断标准。
1.原发病治疗
是治疗ARDS的基础,应积极寻找原发病并予以彻底治疗。感染是导致ARDS的常见原因,而且在感染、创伤等导致的多器官功能障碍(MODS)中,肺往往也是最早发生衰竭的器官。治疗上宜选择广谱抗生素。
2.纠正缺氧
ARDS患者吸氧治疗的目的是改善低氧血症,使动脉血氧分压(PaO 2 )达到≥60mmHg或SaO 2 ≥90%。可根据低氧血症改善的程度和治疗反应调整氧疗方式。首先使用鼻导管,当需要较高的吸氧浓度时,可采用可调节吸氧浓度的文丘里面罩或带储氧袋的非重吸式氧气面罩。ARDS患者往往低氧血症严重,常规的氧疗常常难以奏效,多数患者需使用机械通气。
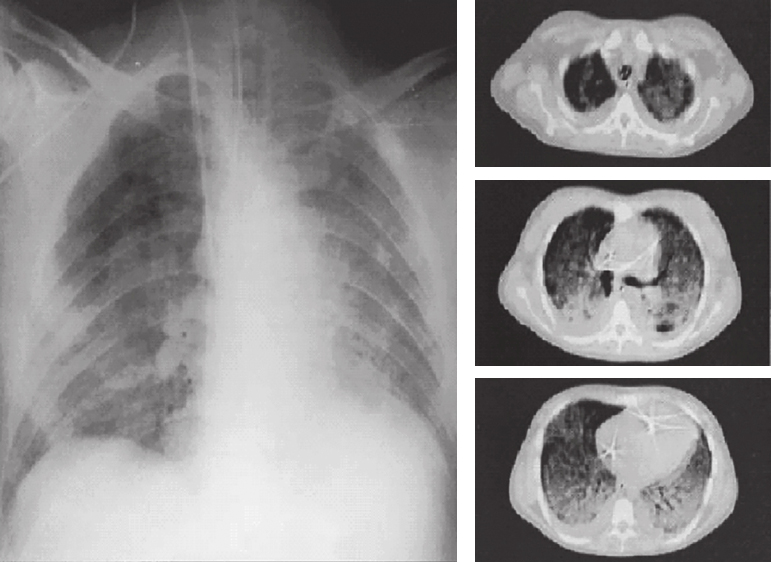
图6-2 急性呼吸窘迫胸部X线、CT表现
3.机械通气
(1)无创机械通气:
无创机械通气(noninvasive mechanical ventilation,NIV)可以避免气管插管和气管切开引起的并发症,且随机对照试验(randomized controlled test,RCT)证实NIV治疗慢性阻塞性肺疾病和心源性肺水肿导致的急性呼吸衰竭疗效肯定,但是NIV在急性低氧性呼吸衰竭中的应用却存在很多争议,不同研究关于NIV对急性低氧性呼吸衰竭的治疗效果差异较大,可能与导致低氧性呼吸衰竭的病因不同有关,因此,ARDS患者应慎用NIV。当ARDS患者神志清楚,血流动力学稳定,并能够得到严密监测,以及随时可行气管插管时,可以尝试NIV治疗。免疫功能低下的患者发生ARDS时,早期也可首先试用NIV,NIV可使部分合并免疫抑制的ARDS患者避免有创机械通气,从而避免呼吸机相关性肺炎的发生,并可能改善预后。
一般认为,ARDS患者在以下情况时不适宜应用NIV:①神志不清;②血流动力学不稳定;③气道分泌物明显增加而且气道自洁能力不足;④因脸部畸形、创伤或手术等不能佩戴鼻面罩;⑤上消化道出血、剧烈呕吐、肠梗阻和近期食管及上腹部手术;⑥危及生命的低氧血症。应用NIV治疗ARDS时应严密监测患者的生命体征及治疗反应。若NIV治疗1~2h后,低氧血症和全身情况得到改善,可继续应用NIV。若低氧血症不能改善或全身情况恶化,提示NIV治疗失败,应及时改为有创通气。
(2)有创机械通气
1)时机选择:
ARDS患者呼吸功明显增加,表现为严重的呼吸困难,早期气管插管机械通气可降低呼吸功,改善呼吸困难和缺氧,防止肺外器官功能损害。因此,ARDS患者经高浓度吸氧或无创机械通气仍不能改善低氧血症时,应气管插管进行有创机械通气。
2)肺保护性通气:
由于ARDS患者大量肺泡塌陷,肺容积明显减少,常规或大潮气量通气易导致肺泡过度膨胀和气道平台压过高,加重肺及肺外器官的损伤。为限制气道平台压(30~35cmH 2 O以内),有时不得不将潮气量降低,允许动脉血二氧化碳分压(PaCO 2 )高于正常,即所谓的允许性高碳酸血症。然而,颅内压增高是应用允许性高碳酸血症的禁忌证,酸血症往往也限制了允许性高碳酸血症的应用。
3)肺复张:
充分复张ARDS塌陷肺泡是纠正低氧血症和保证呼气末正压通气(positive end expiratory pressure,PEEP)效应的重要手段。为限制气道平台压而被迫采取的小潮气量通气往往不利于ARDS塌陷肺泡的膨胀,而PEEP维持肺复张的效应依赖于吸气期肺泡的膨胀程度。目前临床常用的肺复张手法包括控制性肺膨胀、PEEP递增法及压力控制法(pressure control ventilation,PCV)。肺复张手法的效应受多种因素影响,包括实施肺复张手法的压力和时间设定;另外,ARDS病因不同,对肺复张手法的反应也不同,一般认为,肺外源性的ARDS对肺复张手法的反应优于肺内源性的ARDS,早期ARDS肺复张效果较晚期好。
4)PEEP的选择:
ARDS广泛肺泡塌陷不但可导致顽固的低氧血症,而且部分可复张的肺泡周期性塌陷开放而产生剪切力,会导致或加重呼吸机相关肺损伤。充分复张塌陷肺泡后应用适当水平PEEP防止呼气末肺泡塌陷,改善低氧血症,并避免剪切力,可防止呼吸机相关肺损伤。因此,ARDS应采用能防止肺泡塌陷的最低PEEP,有条件情况下,应根据静态压力-容积(P-V)曲线低位转折点压力+ 2cmH 2 O来确定PEEP。
5)自主呼吸:
自主呼吸过程中膈肌主动收缩可增加ARDS患者肺重力依赖区的通气,改善通气血流比例失调,改善氧合。因此,在循环功能稳定、人机协调性较好的情况下,ARDS患者机械通气时有必要保留自主呼吸。
6)半卧位:
研究表明,由于气管插管或气管切开导致声门的关闭功能丧失,机械通气患者胃肠内容物易反流误吸进入下呼吸道,导致VAP,而半卧位可显著降低机械通气患者VAP的发生。因此,除非有脊髓损伤等体位改变的禁忌证,机械通气患者均应保持30°~45°半卧位,预防VAP的发生。
7)俯卧位通气:
俯卧位通气通过降低胸腔内压力梯度、促进分泌物引流和促进肺内液体移动,明显改善氧合,因此,对于常规机械通气治疗无效的重度ARDS患者,可考虑采用俯卧位通气。严重的低血压、室性心律失常、颜面部创伤及未处理的不稳定性骨折为俯卧位通气的相对禁忌证。
8)镇静镇痛与肌松:
机械通气患者应考虑使用镇静镇痛剂,以缓解焦虑、躁动、疼痛,减少过度的氧耗。机械通气时应用镇静剂应先制订镇静方案,包括镇静目标和评估镇静效果的标准,根据镇静目标水平来调整镇静剂的剂量。临床研究中常用Ramsay评分来评估镇静深度、制订镇静计划,以Ramsay评分3~4分作为镇静目标。每天均需中断或减少镇静药物剂量直到患者清醒,以判断患者的镇静程度和意识状态。
危重患者应用肌松药后,可能延长机械通气时间、导致肺泡塌陷和增加VAP发生率,并可能延长住院时间,应尽量避免。如确有必要,应监测肌松水平以指导用药剂量,以预防膈肌功能不全和VAP的发生。
(3)其他技术:
如高频振荡通气(high frequency oscillatory ventilation,HFOV)和体外膜氧合技术(extracorporeal membrane oxygenation,ECMO)等,这些技术的疗效尚未被充分验证,且需要特殊的设备,ECMO甚至只能在特殊的中心才能实施,目前多处于实验阶段或仅作为严重难治低氧血症患者的挽救治疗措施。
4.液体管理
高通透性肺水肿是ARDS的病理生理特征,因此,维持液体负平衡可减轻水肿,改善预后。但矫枉过正又可能导致心排血量下降,器官灌注不足,需要考虑两者的平衡。复苏时首选晶体液,但对于低蛋白血症的ARDS患者,则有必要输入白蛋白或人工胶体,提高胶体渗透压。
5.ARDS药物治疗
(1)糖皮质激素:
全身和局部的炎症反应是ARDS发生和发展的重要机制,研究显示血浆和肺泡灌洗液中的炎症因子浓度升高与ARDS病死率成正相关。长期以来,大量的研究试图应用糖皮质激素控制炎症反应,预防和治疗ARDS,但多项多中心RCT显示,无论是早期还是晚期ARDS患者,均不能从糖皮质激素治疗中获益,但对于过敏原因导致的ARDS患者,早期应用糖皮质激素经验性治疗可能有效。另外,感染性休克并发ARDS的患者,如合并有肾上腺皮质功能不全,可考虑应用替代剂量的糖皮质激素。
(2)肺泡表面活性物质:
肺泡表面活性物质能降低肺泡表面张力,减轻肺炎症反应,阻止氧自由基对细胞膜的氧化损伤。ARDS患者肺泡表面活性物质减少或功能丧失,易引起肺泡塌陷。因此,补充肺泡表面活性物质可能成为治疗ARDS的手段。但是,多项研究肺泡表面活性物质疗效的RCT结果并不一致,疗效并不确切,且关于肺泡表面活性物质最佳用药剂量、具体给药时间、给药间隔和药物来源等许多问题尚未解决,因此,还不能将其作为ARDS的常规治疗手段。
(3)其他:
如一氧化氮(NO)、前列腺素E 1 、N-乙酰半胱氨酸和丙半胱氨酸、环氧化酶抑制剂、细胞因子单克隆抗体或拮抗剂、己酮可可碱及其衍化物利索茶碱、重组人活化蛋白C等亦对部分ARDS患者有一定疗效,但尚无充分证据证明其用于治疗ARDS的适用性,临床使用尚需慎重。