




心脏病是全球头号“健康杀手”。因心脏病导致的死亡人数占因病死亡总人数的30%以上。鉴于其致死率如此之高,人们对心脏病的病因进行了深入探讨。经常上榜的心脏病病因包括吸烟、酗酒、高脂饮食、缺乏运动和腹型肥胖。然而,胰岛素抵抗却鲜有人关注。有些人认为,如果将心脏病的致病因素比作一张拼图,胰岛素抵抗充其量是其中的一块。但事实上,胰岛素抵抗恰恰就是整张拼图。胰岛素抵抗和心血管疾病之间存在密不可分的联系。约瑟夫·克拉夫特(Joseph Kraft)是一位杰出的医学家,他一生致力于揭秘胰岛素抵抗对身体健康的影响,并取得了丰硕的成果。克拉夫特曾明确表示:“那些患心血管疾病的人之所以没有被诊断为2型糖尿病(或胰岛素抵抗),仅仅是因为他们尚未被确诊而已。” [1] 换言之,对于心血管疾病和胰岛素抵抗,只要确诊其中一个,另一个被确诊只是早晚的事。 [2] 二者的联系如此紧密,以至于有些生物医学期刊设置专栏来讨论该话题。
我们如今所称的“心脏病”,实际上并不仅仅指某一种疾病。“心脏病”和“心血管疾病”是影响人类心脏和血管健康的各种病症的统称。因此,“心脏病”可能包括高血压、心肌肥厚、动脉斑块形成或其他情况。我们将在本章对其中几种进行讨论。
血压过高会极大地增加人患心脏病的概率。随着血管内压力的增加,心脏必须更加努力地工作,才能使血液充分地流到全身。由于心脏长时间承受过大的负荷,所以如果不加以治疗,高血压最终会导致心力衰竭。
毫无疑问,胰岛素抵抗与高血压存在关联。如果患者同时且长期患有这两种疾病,就表明这种关联的确存在。研究发现,几乎所有高血压患者都存在胰岛素抵抗。 [3] 专业医务人员对此并不感到诧异。但值得注意的是,胰岛素抵抗与高血压之间的关系并不仅仅在于“二者存在相关性”,因为我们已经了解到,胰岛素抵抗和高水平的胰岛素可直接导致高血压。但绝大多数胰岛素抵抗患者并不知道他们已经存在胰岛素抵抗。对于刚刚被确诊的高血压患者,这种因果关系可能是他们患有胰岛素抵抗的第一个证据。
但被确诊患有高血压并不意味着未来一片黑暗。虽然胰岛素抵抗和高血压之间的确存在较强的关联,但这也意味着,随着胰岛素抵抗的改善,患者的血压也可能得到改善。
经过多年的研究,我们已经逐步厘清胰岛素抵抗和伴随而来的高胰岛素血症导致血压升高的机制。 [4] (图2-1)
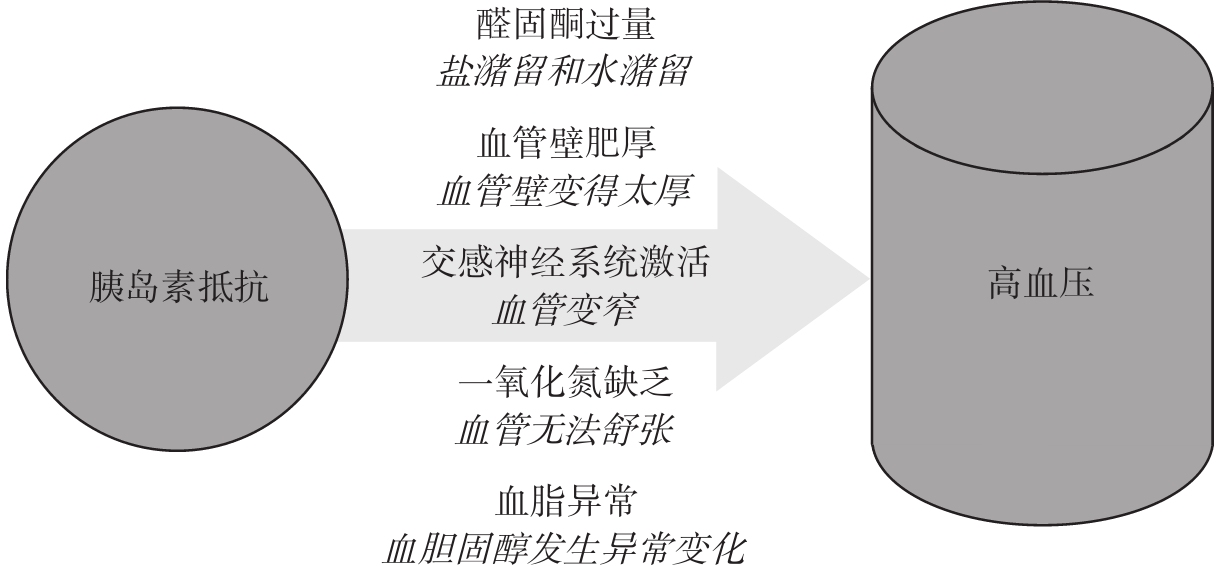
图2-1 胰岛素抵抗导致血压升高的机制
胰岛素可以作用于醛固酮,这是胰岛素抵抗导致血压升高的机制之一。醛固酮对心脏健康意义重大,但这一点不常被讨论。醛固酮由位于肾脏上方的肾上腺释放,有助于调节体内盐和水的平衡。盐主要由两种元素组成,即钠和氯,二者均为人体细胞正常运转所需的关键物质。醛固酮会向肾脏发出信号,让肾脏保留钠并将其重新吸收到血液中,以避免其通过尿液排出体外。因此,如果肾上腺向血液中释放太多的醛固酮,人体就会保留很多的钠。而水随钠走,所以,钠过多会增加血液中的水分,进而提高血容量。随之而来的,便是血压升高。
而胰岛素会引起血醛固酮水平升高。因此,对于胰岛素过量且已经发生胰岛素抵抗的患者来说,胰岛素对醛固酮的影响存在异常。相应地,患者的血容量会增加并可能引起血压升高。这或许就是胰岛素抵抗和高血压之间存在如此紧密联系的原因。同时,这也解释了为什么碳水化合物比其他营养物质更能增加血浆胰岛素水平,进而造成血压显著升高, [5] 而膳食脂肪却不会产生类似的影响 [6] 。(膳食因素对血浆胰岛素水平的影响见第二部分。)
有些人会因为盐摄入过量而患高血压,但有些人即使大量吃盐也不会出现类似情况。因吃盐多而患高血压的人被称为“盐敏感型高血压患者”。
吃盐后,健康人会感知到盐含量增加并减少分泌醛固酮。此时肾脏会加大盐和水排出量,从而确保血压正常。然而在胰岛素抵抗的情况下,人体内的醛固酮水平异常升高。存在这种情况的人,吃盐后,其肾脏会保留盐而非将其与水一起排出体外。久而久之,就会导致体内水分积聚,进而造成血容量增加和血压升高。 [7]
胰岛素抵抗引起高血压的第二个机制是使血管壁增厚。
血管壁分多层,其中最内层衬着一层细胞,名为“内皮细胞”。如前文所述,胰岛素是一种合成代谢激素,它会向包括内皮细胞在内的机体细胞发出生长信号。这原本是一种健康的反应,但当血液中存在过量的胰岛素时,其产生的信号会过于强烈。随着内皮的增厚,血管腔会变得狭窄。血管腔变窄,会导致血管内的压力升高。
我们可以用水管(软的那种)来打比方。如果加大水管的直径,水的流速就会减慢,压力也会随之降低。此时,水不会喷涌而出,而是缓缓流出。一氧化氮是一种强效血管舒张剂,它可以增大血管的直径。血管内皮细胞能够产生一氧化氮,帮助血管平滑肌舒张,进而增大血管的直径。和水管一样,随着管径的增大,血管内部的压力会减小。由于这种降压作用迅速且有效,所以人们长期以来都是通过口服硝酸甘油产生一氧化氮来快速扩张血管,增加血流量,从而预防胸痛的发生,或抑制胸痛的发作。
胰岛素能够激活血管内皮细胞的一氧化氮产生机制。当胰岛素随着血液到达各血管时,它会向血管内皮细胞发出信号,使其产生一氧化氮,后者则会促进血管扩张,从而提高血流量。 [8] 这可能也是胰岛素引导营养物质流向各组织并供其使用的机制之一。例如,胰岛素能够通过增加流向肌肉的血液量帮助肌肉获得更多的营养和氧气。
与前文讨论的心血管问题不同,由于高胰岛素血症的影响,胰岛素抵抗会导致血醛固酮过量和血管内皮细胞生长过度活跃。胰岛素抵抗造成的问题在于,胰岛素刺激内皮细胞产生一氧化氮的能力减弱。这种情况下,内皮细胞对胰岛素要求增加一氧化氮的信号反应减弱。所以,人在患胰岛素抵抗之前,胰岛素能够增大血管的直径并降低血压;但在患胰岛素抵抗之后,这种能力减弱,从而造成血压升高。
交感神经系统负责调节身体的无意识行为,包括心脏跳动、血管舒缩、汗液分泌等。这种调节机制通常被称为“战或逃反应”,因为它的活动会驱使身体采取行动,强令身体进入最佳状态。血压升高也是该反应的一部分。我们通常认为血压升高是件坏事,但当人为了生存而战斗或逃跑时,血压升高反而是有益的反应,因为这可以使输送到全身各组织(尤其是肌肉)的血液量(包括其中的营养和氧气)增加。
有趣的是,即使在人体没有察觉到威胁的情况下,胰岛素也可以启动这一过程,只是程度较为微弱。但对于存在过量胰岛素的胰岛素抵抗患者而言,该过程会变得异常活跃。此时,系统频繁地激活“战或逃反应”,血管平滑肌收缩,血管变窄,以至于只要胰岛素水平升高,血压便随之升高。
脂质是存在于人体血液和组织中的脂肪和类脂肪物质。人体会存储脂肪,以备将来能量消耗之需。当身体需要能量而又没有足够的葡萄糖供应时,机体可以将脂质分解成脂肪酸并像燃烧葡萄糖一样将其消耗掉。血脂异常只是血液中脂质含量异常的一种状态。通常,人们将血脂异常简单地定义为脂质过多,但血脂异常其实是指血浆中各种脂质的水平发生了异常变化——可以是过多,也可以是过少。
血浆中的主要脂质成分包括甘油三酯(TG)、低密度脂蛋白胆固醇(LDL)和高密度脂蛋白胆固醇(HDL)。医生多数情况下只会关注后两者,且他们通常认为低密度脂蛋白胆固醇是有害的(不少文献将高密度脂蛋白胆固醇称为“有益胆固醇”,将低密度脂蛋白胆固醇称为“有害胆固醇”)。虽然的确有证据支持该论点 [9] ,但也有众多研究得出了相反的结论 [10] 。除此之外,几乎没有多少一致的证据表明低密度脂蛋白胆固醇像我们曾经认为的那样致命。而这种不一致性或许与我们的检测方式有关。
虽然都被冠以“低密度”之名,但实际上不同的低密度脂蛋白胆固醇的大小和密度并不相同。我们在几十年前就已经了解到,如果将低密度脂蛋白胆固醇按大小和密度来分类(即所谓的“类型”),对预测心脏病的发生风险将更有指导意义。低密度脂蛋白胆固醇有两种类型——A型和B型。其中,A型体积大、密度低,B型体积小、密度高。胆固醇载体必须先从血液进入血管壁,然后才能引起疾病。我们据此可以理解,体积小、密度高的脂蛋白比体积大、密度低的脂蛋白更容易做到这一点。
如果您认为仍然难以理解,我们可以打个比方。假设您站在一座桥上,左手拿着一个沙滩球(代表A型低密度脂蛋白胆固醇),右手拿着一个高尔夫球(代表B型低密度脂蛋白胆固醇)。如果将两个球都抛进水里,会发生什么呢?体积大、密度低的沙滩球会漂浮在水面上,而体积小、密度高的高尔夫球则会沉入水底。这与A型和B型低密度脂蛋白胆固醇在血管中的情形相似,相对于B型低密度脂蛋白胆固醇,A型低密度脂蛋白胆固醇更容易漂浮在血管内,与血管壁的接触次数很少。重要的是,低密度脂蛋白胆固醇只有在接触血管壁时才会释放所携带的脂质。因此,B型低密度脂蛋白胆固醇占优势的人比A型低密度脂蛋白胆固醇占优势的人更容易患心血管疾病。 [11]
到目前为止,测定低密度脂蛋白的数量仍然不属于常规血脂检查项目。如果您近期做过血脂检测,或许还记得这一检测项目主要针对三种脂质成分——甘油三酯、低密度脂蛋白胆固醇和高密度脂蛋白胆固醇。有趣的是,我们可以利用其中两种脂质成分的检测结果来准确判断低密度脂蛋白的数量。通过将甘油三酯的检测结果除以高密度脂蛋白胆固醇的检测结果,我们可以得到一个比值,这一比值能够比较准确地判断体内低密度脂蛋白胆固醇的数量。该比值越低,说明体积大、密度低的A型低密度脂蛋白胆固醇越占优势。反之,则说明体积小、密度高的B型低密度脂蛋白胆固醇越占优势。 [12] (图2-2)几乎所有血脂检测都会涵盖甘油三酯和高密度脂蛋白胆固醇这两个指标,这意味着,我们无须进行专门检测即可轻易了解自身占优势的低密度脂蛋白胆固醇类型。
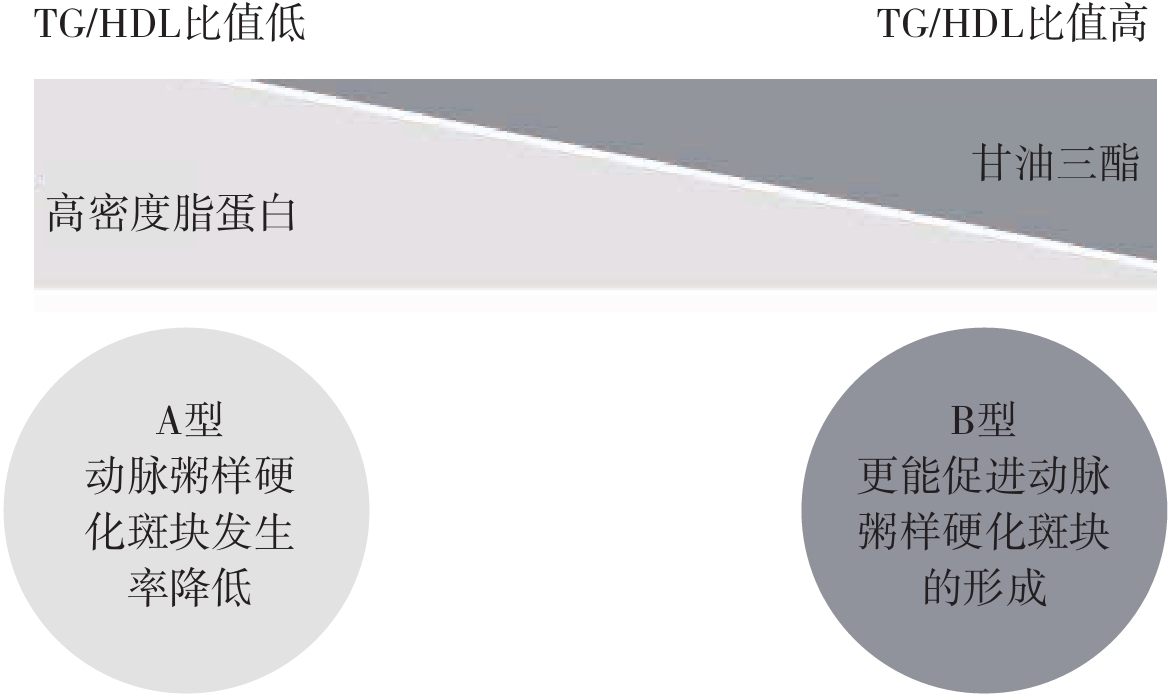
图2-2 A型、B型低密度脂蛋白胆固醇对比图
但这一切与胰岛素抵抗有什么关系呢?胰岛素能够选择性地促使肝脏(肝脏负责制造几乎全部的胆固醇)合成B型低密度脂蛋白。随着胰岛素抵抗程度的加深,血浆胰岛素水平会逐步上升。此时肝脏会收到信号,促使B型低密度脂蛋白取得优势。 [13] 简单来说,因为脂质在血管壁上的沉积和动脉粥样硬化斑块的形成会减小血管的直径,因此,血脂异常与高血压之间存在密切关联。(实际过程稍微复杂,详见下一节。)
作为最常用的降脂药,他汀类药物主要被用来降低血浆胆固醇水平,从而降低人患心脏病的风险。他汀类药物对于因某种已知基因缺陷而导致血浆胆固醇水平居高不下(如家族性高胆固醇血症)的人尤为有效。 [14] 但对于其他从未患过心脏病的人,如果只是常规血脂检查发现其属于心脏病高危人群,那么服用他汀类药物几乎不会产生任何效果。 [15] 这可能是因为他汀类药物实际上会增加B型低密度脂蛋白胆固醇与A型低密度脂蛋白胆固醇的比值。 [16]
除了影响血浆胆固醇,他汀类药物还会产生与胰岛素抵抗相关的不良反应。服用他汀类药物可令绝经后妇女2型糖尿病的发生风险增加50%。 [17] 对于他汀类药物引起胰岛素抵抗的机制,我们如今已经有了比较清晰的认识。他汀类药物的某些作用不但可能损害肌肉组织, [18] 而且会阻断细胞对胰岛素产生反应,促进相关激素的释放,从而导致血糖升高。 [19]
动脉粥样硬化是心脏病发病过程中最重要的一环。 [20] 我们之所以对胆固醇谈之色变,是因为有理论认为胆固醇可导致动脉粥样硬化,其结果是血管变硬、变窄。 [21] 接下来,我们将对这一过程进行详细讨论。
由上一节内容可知,胆固醇必须进入血管壁才能致病。然而,沉积在内皮下的胆固醇本身并不是致病原因。当胆固醇和脂肪进入内皮时,它们是良性的——似乎不会引起不良反应。事实上,血管内皮细胞和身体的其他细胞一样,需要胆固醇和脂肪来维持健康的功能。但这些脂质可能不会长期处于良性状态,某些人体内的胆固醇和脂肪会发生一些有害变化。
在胆固醇和其他脂质被氧化后,潘多拉魔盒便被打开了。这一过程是在氧化应激水平较高时发生的。之后,被氧化的脂质会被一种名为“巨噬细胞”的白细胞吞噬,以防止其他细胞被氧化。(在希腊语中,巨噬细胞原意为“大胃王”。考虑到这种细胞会吞噬并消化病原体、异物和细胞碎片,这个名称再贴切不过了。)久而久之,巨噬细胞内便充满了氧化型脂质。由于在显微镜下呈泡沫状,所以这种富含脂质的细胞又被称为“泡沫细胞”。此时,泡沫细胞会释放蛋白质信号,通知并招募更多的巨噬细胞前来帮忙(该过程又被称为“炎症反应”)。一段时间后,新来的巨噬细胞也变成了泡沫细胞,造成问题进一步恶化。最终,这种泡沫细胞和脂质的混合物便演变成动脉粥样硬化斑块的核心。
胆固醇一直饱受诟病,但只有将其他脂质的有害作用考虑在内似乎才更加合理(且公平),尽管这会令问题进一步复杂化。需要特别指出的是,作为一种多不饱和脂肪酸,常见于大豆油等种子油中的亚油酸是最容易被氧化的。由于其被氧化程度远超胆固醇,所以亚油酸也有可能成为动脉粥样硬化的元凶。 [22] 事实上,胆固醇的氧化过程通常是亚油酸和胆固醇分子结合, [23] 就像中性胆固醇被淘气孩子(氧化后的亚油酸)骑在了背上一样。在这一过程中,同样能够发现胰岛素抵抗的身影。
胰岛素抵抗是导致动脉粥样硬化的重要危险因素, [24] 其原因可能是胰岛素抵抗刺激了被认为与这种病有关的两个主要变量。我们已经讨论了其中一个——胰岛素在增加B型低密度脂蛋白中的作用,B型低密度脂蛋白是问题脂肪(如亚油酸)的载体。另一个变量是氧化应激,胰岛素抵抗似乎能够提高氧化应激水平。 [25] 由下文可知,胰岛素抵抗与氧化应激存在双向关系,即氧化应激也可反过来加重胰岛素抵抗。
各种炎症标记物,尤其是日益为人所知的C反应蛋白,比胆固醇水平更能准确地预测心血管疾病。 [26] 值得注意的是,胰岛素可在胰岛素敏感者(血浆胰岛素水平正常)体内引发抗炎作用, [27] 但它也会在胰岛素抵抗者(血浆胰岛素水平高)体内激活炎症。 [28]
这一点很重要,称其极为重要也不为过。既然胰岛素抵抗是炎症的诱因之一,它必然也是导致心脏病的祸端——胰岛素抵抗可通过多个途径促进动脉粥样硬化,进而造成心血管问题。首先,胰岛素抵抗能够升高血压,增加血管壁损伤的发生风险。其次,胰岛素抵抗会导致更多的脂质沉积在血管壁上。另外,胰岛素抵抗还会增强炎症反应,促进巨噬细胞对血管的持续浸润。随着其“吞下”的氧化型脂质越来越多,巨噬细胞最终演变成泡沫细胞。这些事件全部是胰岛素抵抗引起的后果,它们共同作用,最终促使动脉粥样硬化斑块形成。所以,胰岛素可以直接促进血管中泡沫细胞的形成并不令人意外。 [29]
有一些心血管疾病表现与心肌受损关系密切。患上心肌病之后,心脏的肌肉无法产生足够的力量将血液输送至全身。
根据心脏的结构变化,心肌病可分为多个类型,包括:
· 扩张性心肌病(会导致心脏“膨出”);
· 肥厚性心肌病(心肌过厚,血液无法充分充盈);
· 限制性心肌病(心肌有瘢痕或者僵硬)。
这些心肌病有时也被统称为“非缺血性心力衰竭”。顾名思义,这种心力衰竭并不是由心脏供血不足造成的。
上述三种心肌病中,扩张性心肌病与胰岛素抵抗的关系最为密切。 [30] 葡萄糖是心肌细胞的主要燃料。但对于扩张性心肌病患者来说,其心脏肌肉发生扩张,即心肌伸展、变薄。这种情况下,心肌无法正常收缩,心脏不能很好地泵血。之所以会出现这种现象,是因为在发病过程中,心肌会更加依赖葡萄糖来维持功能,但胰岛素抵抗降低了心脏吸收和利用葡萄糖的能力,这种代谢变化导致心脏的营养和能量相对缺乏。 [31]
虽然证据不太充分,但有研究表明,胰岛素抵抗可能在肥厚性心肌病的发展过程中起着一定的作用。 [32] (这一发现并不令人特别惊讶,因为其中的联系并不难理解,不是吗?)血浆胰岛素水平长期升高极有可能促进心肌生长,使其厚度增加,造成心室充盈障碍。
行文至此,我希望读者已然厘清如下事实:在与心脏病相关的众多危险因素中,胰岛素抵抗位列榜首。任何希望成功降低心脏病发病风险的努力都必须先解决这一问题。既然我们已经认识到胰岛素抵抗的核心作用,就应该着手消除疾病发生的根源,而不是只专注于症状的治疗。尽管全世界都在努力预防心脏病,但如果我们继续忽略胰岛素抵抗所起的作用,问题只会越发严重。