




第一节
|

|
创伤后的水肿需要区分生理水肿和淋巴水肿。
创伤性生理水肿是在创伤(受伤、手术或骨折)之后,软组织受机械作用出现的肿胀,25%肢体创伤的患者可在受累部位和远端出现可逆性水肿,可能会存在数周甚至数月。
创伤后软组织损伤、出血会导致不同程度的水肿,使创伤的处理变得复杂化。创伤后水肿会影响对手术时机的选择。在四肢骨折中,因为水肿的存在,患者可能需要长达7d的等待和治疗,使水肿减轻至能够接受手术的水平。同时,水肿也会影响伤口的愈合和增加感染的风险。术后软组织的肿胀常引起术后并发症,如骨间膜室综合征和局部伤口感染,使愈合缓慢;围术期的水肿常伴有疼痛、活动受限等问题。水肿不单延迟手术时间,还会影响术后康复的进程。
创伤性淋巴水肿是因组织损伤、骨折挤压淋巴管,或者因肿瘤手术、累及循环系统的手术等原因导致,出现在受累部位的远端。乳腺癌术后患者终身罹患淋巴水肿的风险,保守估计40%的患者会发生上肢淋巴水肿。术后4~8周,淋巴水肿发病率约16.2%,术后1年约22.8%。妇科肿瘤手术患者,盆腔和主动脉旁淋巴结清扫后下肢淋巴水肿的发生率超过20%。前列腺癌手术后下肢的淋巴水肿发生率高达45%。在切除静脉作为动脉重建手术材料的患者中,有8.1%出现了淋巴水肿。也有研究认为,妇科肿瘤术后下肢淋巴水肿的累积发生率,在术后1年约为23.1%,术后10年约为47.7%。
创伤后肢体的生理水肿一般常采用肢体围度测量、排水法测量、超声、磁共振等方法进行检查评估和测量。
1.临床表现
(1)询问病史:询问是否存在家族史,既往史,手术,肿瘤,创伤,血管疾病,因骨科或神经系统疾病而制动,药物,水肿出现和持续时间,诱发因素,疼痛(时间、性质、部位)。
(2)体格检查:①水肿部位:单/双侧,对称性,肢体围度对比,位置(远端、近端、全身、累及躯干)。②皮肤改变:颜色,溃疡,色素沉着,瘢痕,皮肤乳头状瘤病,皮肤红斑(丹毒、红皮病),角化过度,皮肤毛细淋巴管,淋巴囊肿,淋巴瘘管,真菌感染,皮肤皱褶。通过测量肢体围度、体积对比可以辅助诊断淋巴水肿。围度相差2cm,体积相差200ml或增加5%即可认为存在水肿。
(3)体表触诊:软组织触感、皮温,凹陷,淋巴结,压痛,血管。
2.特殊体征检查
(1)Stemmer征:用拇指和示指捏起第1指骨/趾骨皮肤,两指相互靠近则为阴性,若因皮肤皱褶增厚使两指不能靠近则为阳性。当水肿集中在肢体时其敏感性较高,Stemmer征阳性时提示存在淋巴水肿,是被普遍认可的特异性体征。
(2)Pitting征:指腹按压水肿部位约10s后松开,淋巴水肿Ⅰ期或Ⅱ期时会出现可逆性凹陷。其他类型水肿亦会出现阳性体征,因此需与临床表现结合判断。
3.影像学辅助检查
在上述检查方法不能明确淋巴水肿的诊断和分类时,可采用超声、间接淋巴造影、淋巴闪烁成像、荧光显微照相、近红外荧光成像等方法进一步诊断。
4.淋巴水肿分级
(1)国际淋巴学学会将淋巴水肿分为以下四期:0期,亚临床状态,淋巴转运受损,肿胀不明显。可能存在轻微症状和组织改变。Ⅰ期,可见性水肿,肢体抬高可消失。可能存在凹陷征(Pitting征)。Ⅱ期,水肿不可逆及组织纤维化,凹陷征可能消失。Ⅲ期,组织纤维化加重,凹陷征消失,象皮样改变。
(2)美国物理治疗协会根据肿胀肢体和健侧肢体的围度差进行分级:<3cm属轻度淋巴水肿;3~5cm属中度水肿;>5cm属重度水肿。
5.鉴别诊断
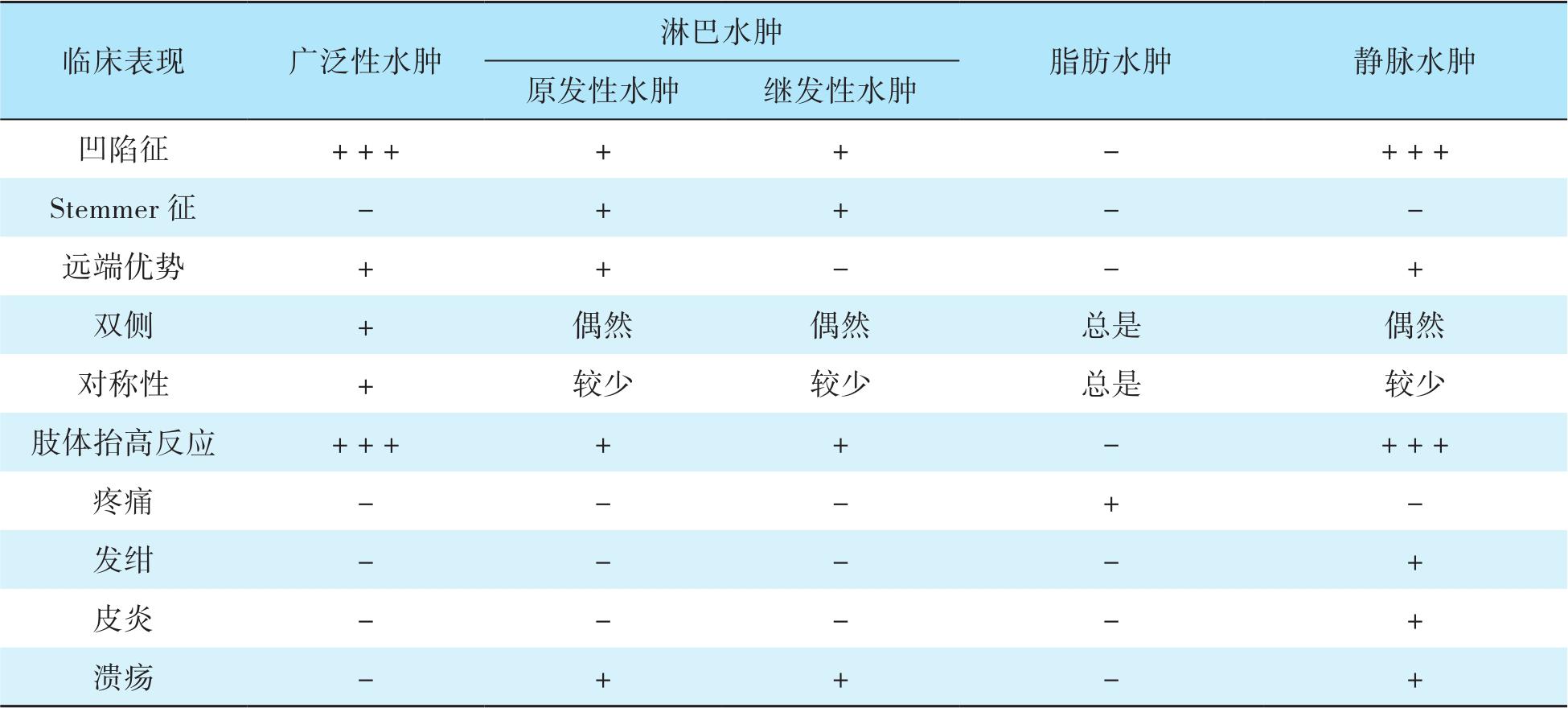
创伤性淋巴水肿与广泛性水肿、原发性淋巴水肿、脂肪水肿、静脉水肿的鉴别诊断可通过各自的临床表现特征进行快速鉴别(表6-1)。
创伤后软组织出现发红、肿胀、皮温升高、疼痛的炎症反应。创伤后血管/淋巴管损伤,血管通透性增强引起血液外渗到组织间隙;而淋巴管损伤又导致局部细胞凋亡的碎片、代谢产物和大分子蛋白质在创伤部位堆积,形成高渗液,加剧了细胞液外渗,从而加重水肿的发生。
表6-1 不同类型水肿的临床表现
创伤或手术会引起局部炎症,出现肿胀(水肿)、疼痛、皮肤发红、皮温升高和功能改变。
术后或创伤后水肿有多方面的原因。组织损伤伴随着细胞膜、血管膜和毛细血管膜的破坏,产生炎症反应。当血管损伤(血肿)和淋巴管损伤时,疼痛会刺激局部释放神经递质(组胺、缓激肽和前列腺素),引起淋巴管痉挛,炎症和血管损伤增加了淋巴负荷。同时,因淋巴管损伤导致器质性机械功能不全和淋巴管痉挛引起的功能性机械功能不全会降低其转运能力。从而导致混合性淋巴功能不全(图6-1)。
水肿患者除了肢体的肿胀,还会产生身体、社会和精神方面的问题,使生活质量下降。
使用SF-36量表对患者的生活质量进行评估,SF-36量表包括8个分类36个问题,包括身体功能、生理功能、疼痛、健康状况、活动能力、社交、情感和心理健康;得分为0~100分,分数越高则说明生活质量越好。或者可使用弗莱堡生活质量问卷(Freiburg life quality assessment,FLQA-I)评估上下肢淋巴水肿患者的生活质量。除此之外,还可以采用上下肢淋巴水肿功能、残疾和健康问卷对上下肢的淋巴水肿进行功能评估。
1.上肢淋巴水肿功能、残疾和健康问卷调查
2011年,荷兰依据WHO的ICF制定了一份调查问卷来评估功能、活动限制和参与方面的障碍。随后进行了修订,最后形成Lymph-ICF-UL问卷,使上肢淋巴水肿患者的功能评估评分过程更为简明清晰,其效度和信度经过研究得以证实,是评估乳腺癌相关的上肢淋巴水肿患者生活质量最完整和最准确的问卷之一。
在Lymph-ICF-UL问卷中,患者需要独立地对过去2周里的功能障碍、活动障碍和参与限制进行评分,用时5~10min。Lymph-ICF-UL问卷包括5个分类29个问题。
(1)身体功能:上肢是否有沉重、僵硬(活动不便)、肿胀、无力、疼痛、感染、皮肤紧绷感。
(2)心理功能:是否因为上肢的水肿使你感到悲伤、沮丧(紧张)、气馁、缺乏自信。
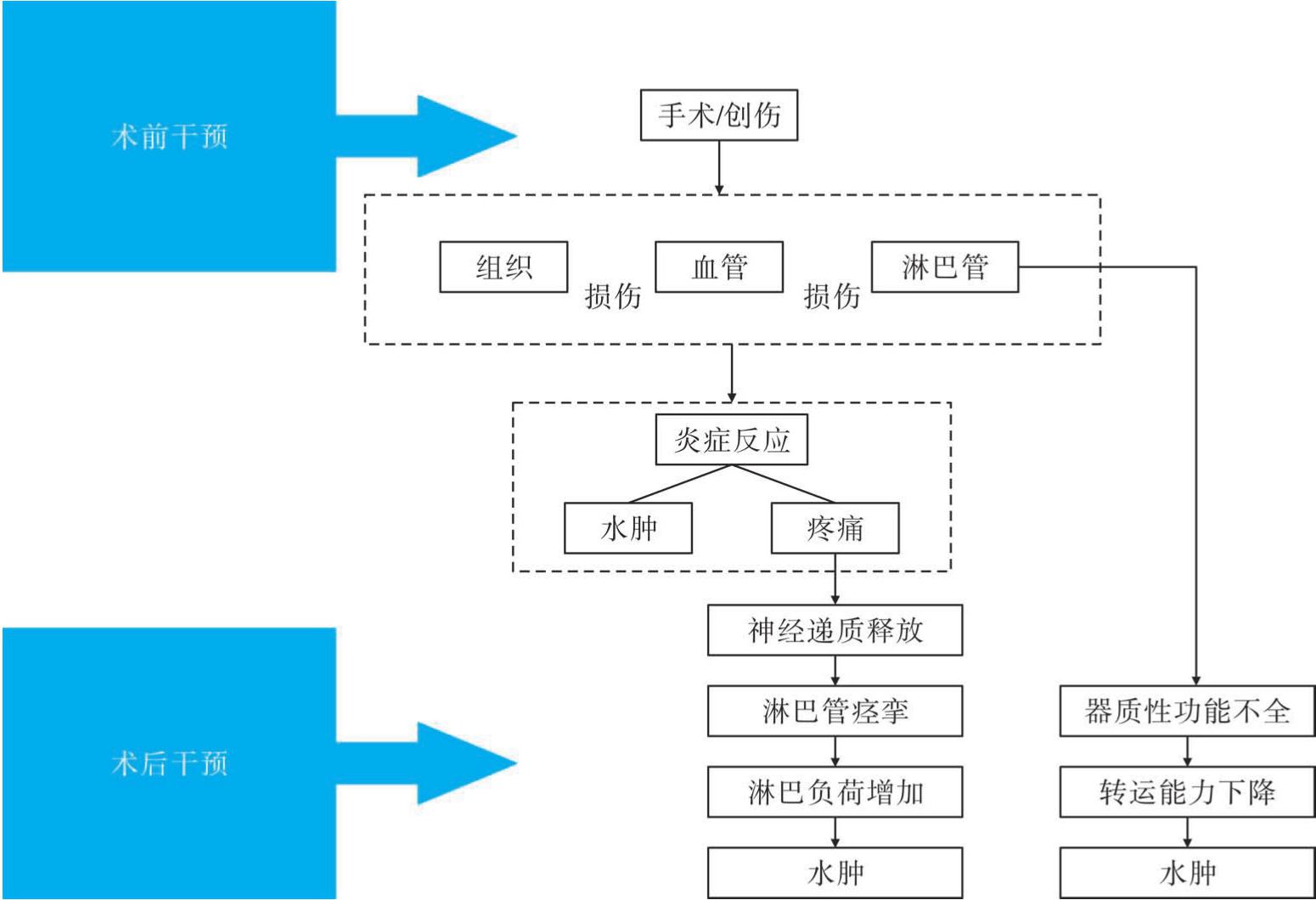
图6-1 创伤性淋巴水肿的发生机制及介入时期
(3)一般任务/家庭活动:对清洁工作(擦洗、吸尘器、拖地)、烹饪、熨衣、修理花园有多大影响。
(4)移动性运动:对手臂抬高(晾晒衣物)、举起或携带重物(水桶或购物袋)、患侧侧卧、使用电脑(>30min)、日光浴、开车、步行(>2公里)、骑自行车有多大影响。
(5)生活/社会活动:对度假活动、爱好、运动训练、穿自己喜欢的衣服、工作、社交(参加派对、音乐会、餐馆就餐)有多大影响。
每个问题得分为0~10分,0=没问题,10=非常严重,记录结果为得分除以回答的题数再乘以10。如某人回答了20道题,得分150分,则最终得分为150/20×10=75分。0~4分为无障碍,5~24分为轻度障碍,25~49分为中度障碍,50~95分为重度障碍,96~100分为超重度障碍。
2.下肢淋巴水肿功能、残疾及健康问卷调查
2014年Devoogdt等人开发了针对下肢淋巴水肿患者的身体和心理功能,活动和参与限制评估的下肢淋巴水肿功能、残疾和健康问卷调查(Lymph-ICF-LL),其效度和信度经过研究得以证实。Lymph-ICF-LL共5个分类28个问题。
(1)身体功能:是否存在疼痛、皮肤紧绷、麻木、感染、僵硬(行动不便)、沉重感等。
(2)心理功能:是否感觉缺乏自信、悲伤、无吸引力、沮丧(紧张)、对未来缺乏信心(如工作情况)、对治疗感到失望(如缺乏资料)。
(3)一般任务/家庭活动:是否变得更依赖他人、安排其他活动(如日常事务、约会)、完成家务的难度。
(4)移动性运动:长时间坐、长时间站立、下跪、步行(>2公里)、骑自行车、开车、上楼梯(或上下车)的难度如何。
(5)生活/社会活动:完成工作(有偿工作)、运动训练、进行休闲活动、社交(集会,餐馆就餐)、穿喜欢的衣服和鞋子、去度假的影响有多大。
每个问题得分为0~10分,0=没问题,10=非常严重,记录结果为得分除以回答的题数再乘以10。0~4分为无障碍,5~24分为轻度障碍,25~49分为中度障碍,50~95分为重度障碍,96~100分为超重度障碍。
下肢淋巴水肿还可以使用站立步行测试(timed up and go test,TUG)进行下肢功能评估,在无辅助的情况下,让患者从椅子上站起,在平坦地面上快速、舒适和安全地行走3m,然后转身返回椅子坐下,记录其完成的时间。
(1)管理体重:肥胖是引起水肿的因素之一,创伤后应对体重进行管理以保持适当的BMI。
(2)肢体抬高:是创伤后水肿简单有效的常用方法。
(3)加压治疗:使静脉及淋巴管回流加快,减少组织液的淤积。
(4)徒手淋巴引流:激活淋巴管运输功能,减少局部大分子物质堆积,促进淋巴液回流。
(5)冷敷:急性期使用4°~8°冷敷,每天2次,每次20~30min。
(6)药物:使用脱水剂或者利尿剂。
(7)早期功能锻炼:创伤后应尽早进行邻近关节活动和肌肉收缩的训练。
1.早期介入
创伤后出现继发性淋巴水肿应早期介入,长期管理,介入流程见图6-2。
根据国际淋巴学会淋巴水肿治疗共识,淋巴水肿的治疗方法有运动疗法(耐力训练、抗阻训练),压力治疗(弹力绷带、压力衣/袖/袜),淋巴引流和皮肤护理等(图6-3)。
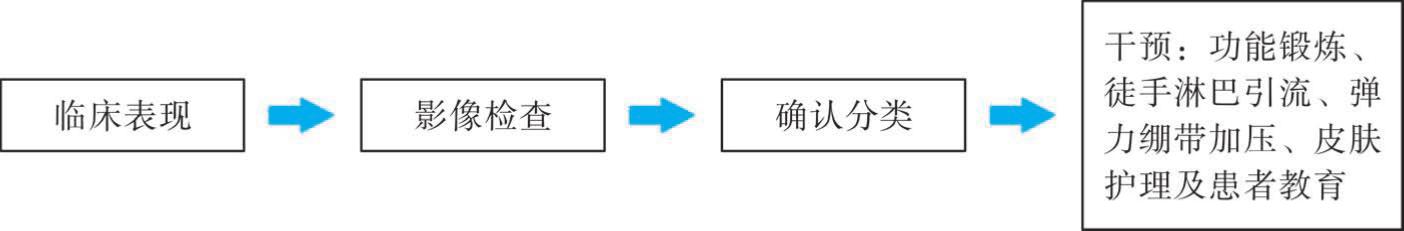
图6-2 继发性淋巴水肿管理流程

图6-3 淋巴水肿的治疗方法
2.运动疗法
运动是治疗淋巴水肿的基本要素。运动可以促进淋巴流动,甚至可以改善蛋白质吸收。通过运动可增强肺功能,使胸导管压力增加,加快胸导管的淋巴回流。柔韧性训练、有氧运动和耐力训练可以在很大程度上改善淋巴水肿。软组织挛缩会阻碍淋巴回流,柔韧性训练有助于预防软组织挛缩。患有心脏或肺部疾病是耐力运动的相对禁忌证,应在运动中缓慢地逐渐增加运动强度。
术后体重增加是淋巴水肿的危险因素之一,肥胖使罹患淋巴水肿的风险增加了5倍。淋巴系统的损伤会引起脂肪沉积,而脂肪沉积又会影响淋巴对大分子物质的转运和淋巴泵。因此,控制体重可以减少淋巴水肿的发生和减轻淋巴水肿的程度。
运动可以增强身体耐力和力量,改善肌肉泵从而提高淋巴转运能力。一般建议每天进行3次累计150min的有氧运动和每周至少两次的抗阻运动。
3.压力治疗和患者教育
压力治疗是在淋巴水肿或者其他水肿时施加外部压力,减少组织间液的产生和在肢体的淤积,缓解肿胀程度。压力治疗可使用弹力绷带、压力衣/袜(图6-4)和气动压力设备。典型的策略是在早期密集治疗阶段,结合徒手淋巴引流(manual lymphatic drainage,MLD)、弹力绷带和运动锻炼,到后期时使用压力衣/袜以维持和控制水肿的程度。
压力衣/袜通常采用30~60mmHg的压力,并应每3~6个月或当它们开始失去弹性时更换。因外观和舒适性的原因,患者对使用压力衣/袜的依从性比较差,所以要对患者进行宣教,使其配合长期使用,并学会穿戴方式。
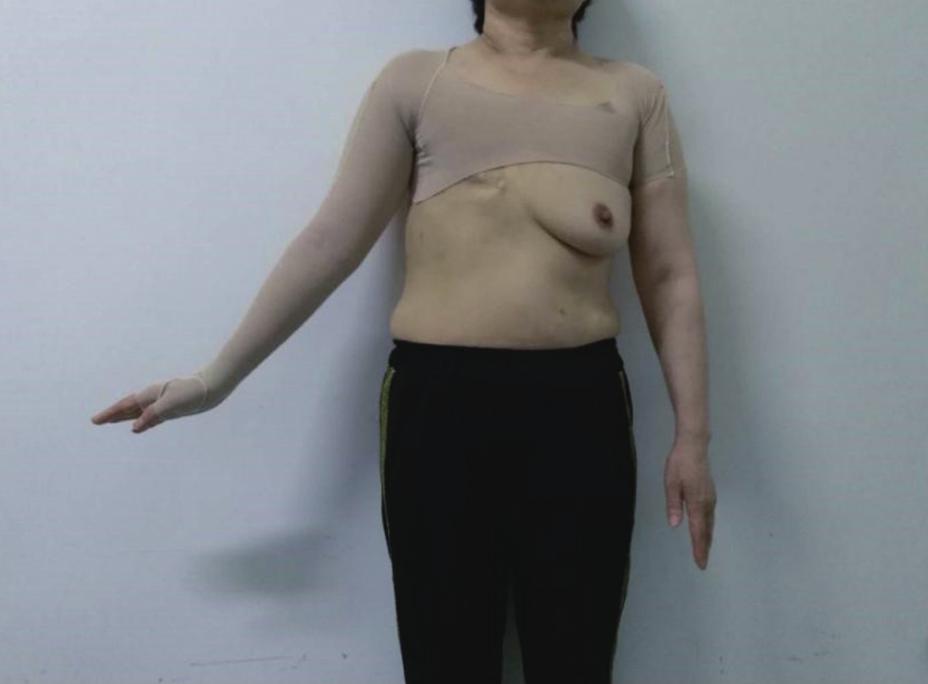
图6-4 乳腺癌腋下淋巴结清扫术后右上肢淋巴水肿压力衣治疗
疼痛或者开放性伤口会影响患者穿戴压力衣/袜,但不是其使用的禁忌证。长时间的穿戴可能会出现过敏性或刺激性皮炎。
弹力绷带通常采用多层压缩的方法,挤压软组织提供淋巴泵的动力,促进淋巴液的回流。从肢体远端向近端缠绕,尽可能靠近而不超过淋巴结,所施加的压力呈喇叭状逐步减小。绷带不应产生皱褶以免液体在皱褶区域淤积引起局部水肿加重(图6-5)。
4.淋巴引流
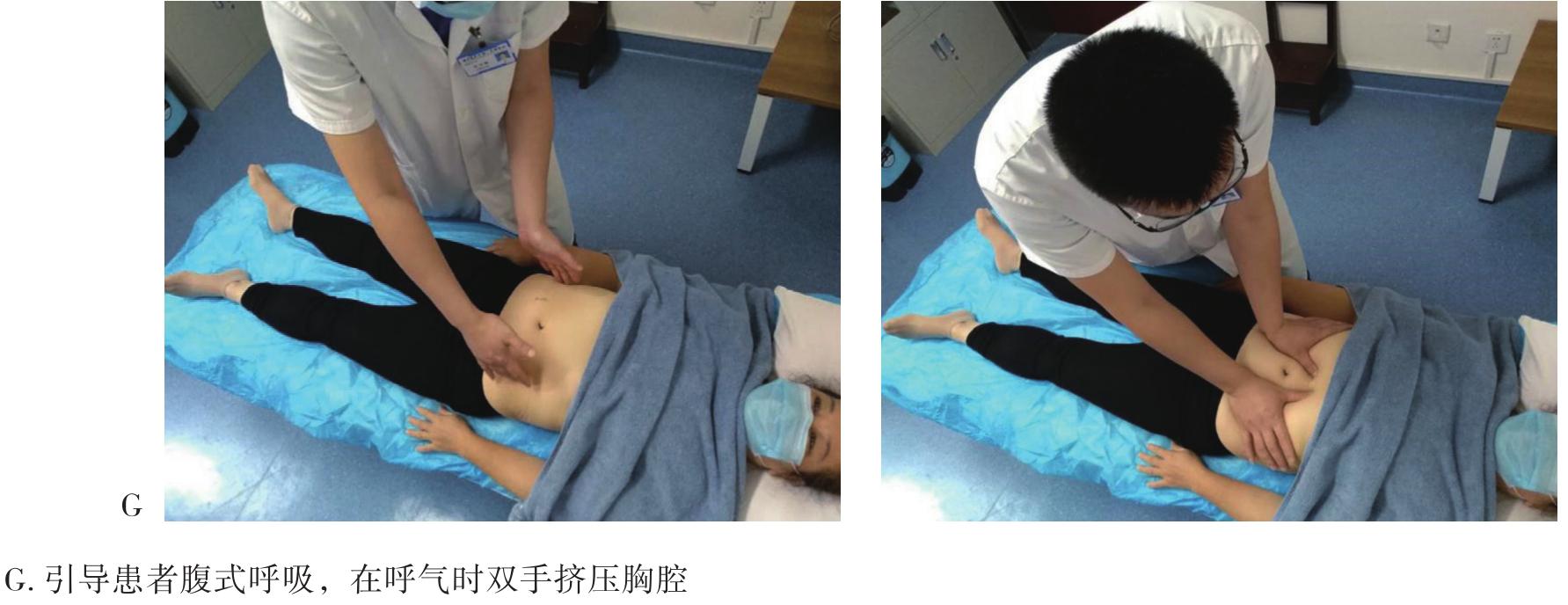
徒手淋巴引流是通过手法使皮肤和皮下组织发生弹性形变,促进淋巴管收缩,加快淋巴回流。分为两个过程:一是改善淋巴管运动能力和促进淋巴液的转运,二是加速淋巴液向淋巴结的流动。其引流方向是朝向引流区域的中心淋巴结,如正常情况下上肢的引流方向朝向同侧腋下淋巴结,下肢引流方向朝向同侧腹股沟淋巴结。在肿瘤手术清扫相关淋巴结的时候,会向受累区域的相邻淋巴结引流(图6-6),如右侧腋下淋巴结清扫术后左上肢水肿时会向同侧锁骨上淋巴结引流,或沿胸前和胸后两条通道向左侧腋下淋巴结引流(图6-7),或沿着右侧胸腔外侧缘向右侧腹股沟淋巴结引流(图6-8)。一般在操作完成后会对受累肢体使用弹力绷带进行加压,并进行运动锻炼,以加快淋巴回流。
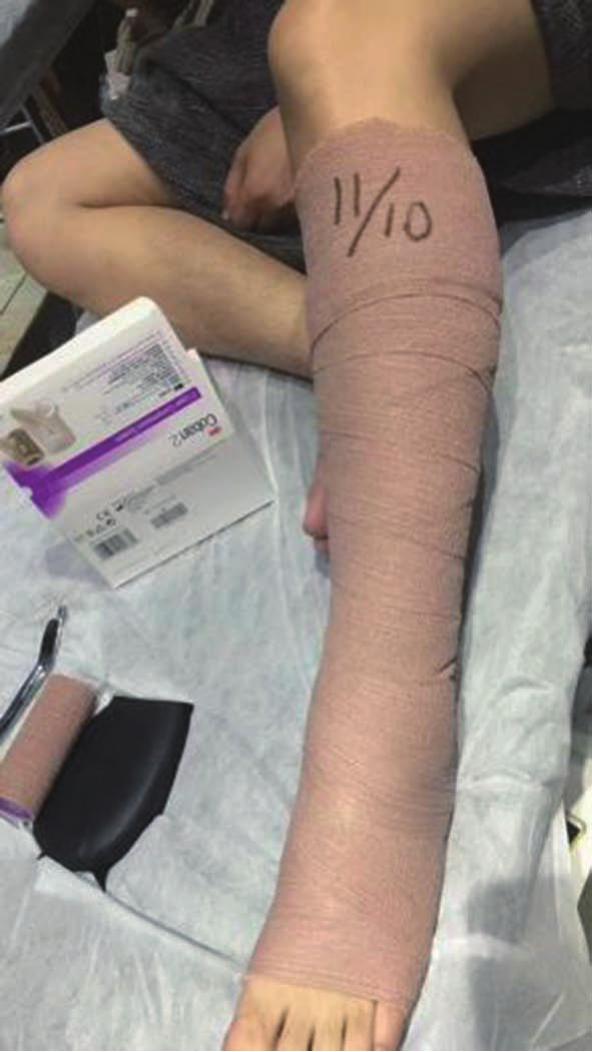
图6-5 小腿弹力绷带
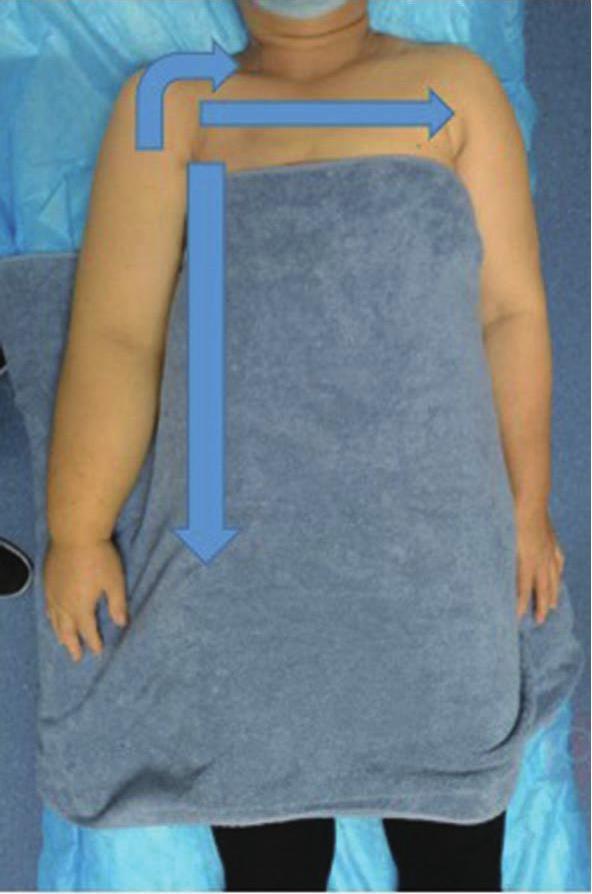
图6-6 乳腺癌术后右上肢淋巴水肿引流路线(向锁骨上淋巴结、胸前路径向对侧腋淋巴结、同侧腹股沟淋巴结)
5.其他淋巴引流方法
(1)间歇性气压疗法:是一种广泛使用的淋巴引流疗法,可由患者于家中自行进行治疗。推荐的压力通常在80~110mmHg。气压疗法相对安全,不会引起严重并发症。也有研究认为高压会使外周淋巴管损伤,引起生殖器水肿,使肿瘤恶化等问题。因此应避免在恶性肿瘤的局部应用。严重冠心病、右心衰竭的患者应慎重使用。
(2)淋巴系统电刺激治疗:使用4个电极沿静脉和淋巴管分布,采用6+/-1m强度的电流对肌肉进行电刺激,促进静脉和淋巴管的运动,缓解淋巴水肿。还可以增强力量和改善运动后的肌张力。
(3)深层震动疗法:使用5cm探头对肌肉进行20min的震动,前18min采用90+/-10Hz,后2min采用50+/-10Hz,可以增强淋巴管壁中的平滑肌运动,从而促进淋巴流动。同时还可以增强肌肉力量和缓解运动后的肌张力及疼痛。
(4)功能性贴扎:功能性贴扎可以放松肌筋膜和促进组织间隙中的淋巴液重吸收;拉动皮肤增大真皮和肌肉间隙,减轻淋巴管压力,增加淋巴液流动性,从而促进淋巴回流。同时还具有缓解疼痛,减少关节粘连和挛缩,软化皮肤,增强柔韧性以及抑制瘢痕增生等作用。压力衣或者弹力绷带因有可能造成皮肤过敏、舒适性较差等原因,患者的使用依从性会较差。近年来的研究证明,功能性贴扎可以减轻水肿,在早期或者水肿缓解时可用其替代压力疗法。
使用功能性贴扎之前应先清洁和干燥皮肤。可每周进行两次治疗(每次维持3d),连续使用3周。乳腺癌术后上肢淋巴水肿功能性贴扎的应用程序如图6-9)。
向患侧邻近淋巴结引流:患者直立位,向对侧腋淋巴结引流时,锚点无张力贴于对侧腋前,5条扇形贴布张力15%~20%沿胸前向患侧腋窝拉伸;向同侧腹股沟淋巴结引流时,锚点贴于同侧腹股沟淋巴结前,4条扇形贴布张力15%~20%沿胸廓外侧缘向患侧腋下拉伸。
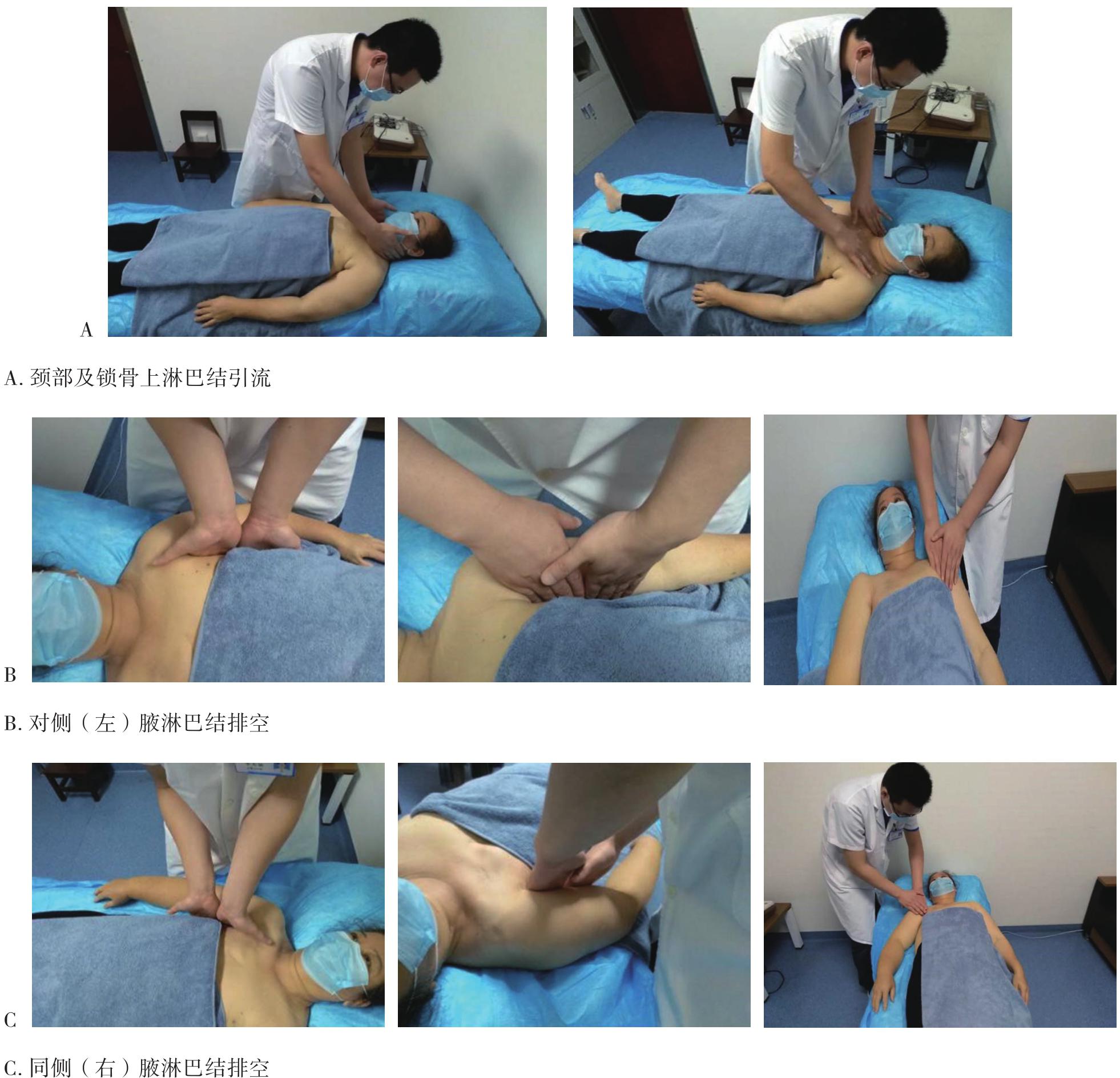
图6-7 乳腺癌术后右上肢淋巴水肿向对侧腋淋巴结引流(胸前、后路径)
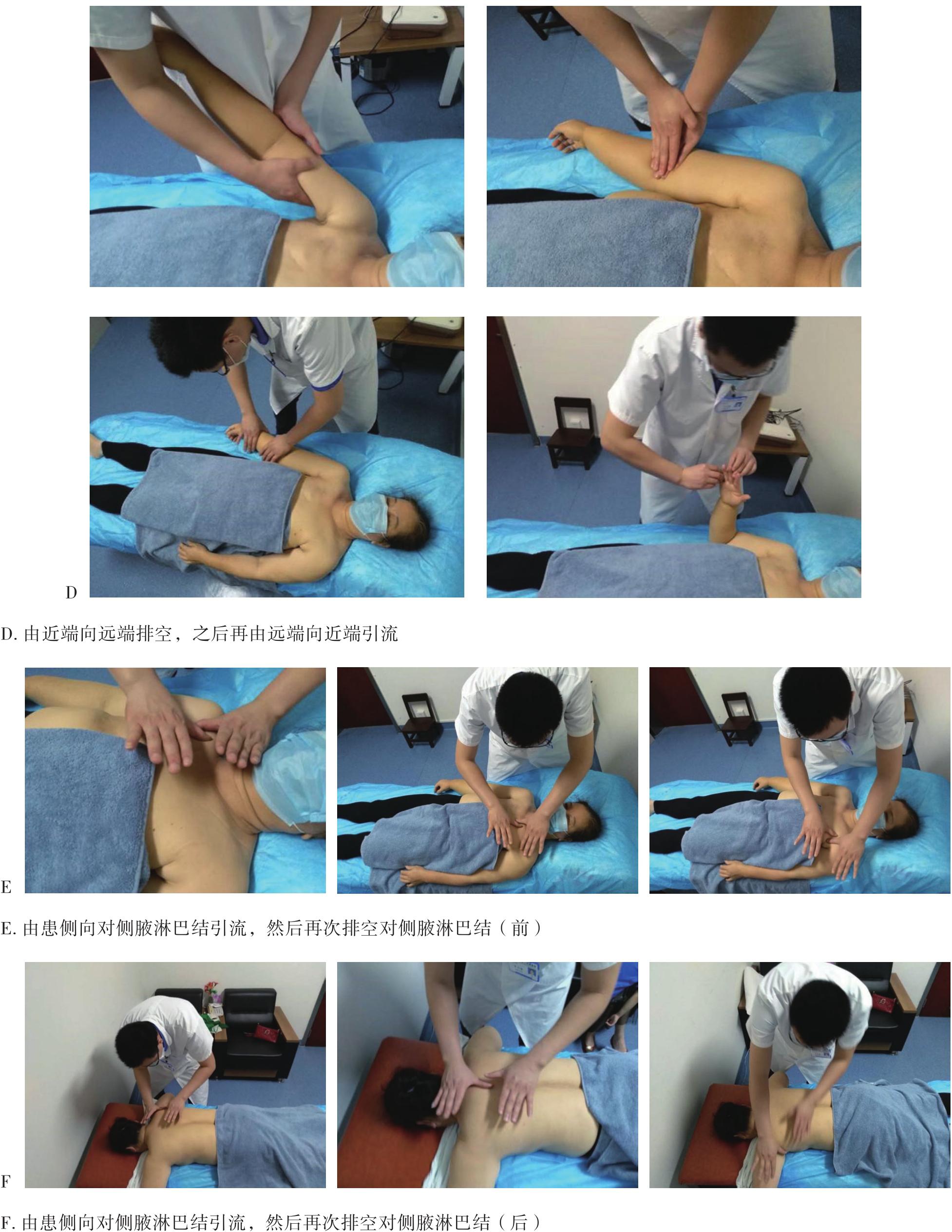
续图6-7 乳腺癌术后右上肢淋巴水肿向对侧腋淋巴结引流(胸前、后路径)
续图6-7 乳腺癌术后右上肢淋巴水肿向对侧腋淋巴结引流(胸前、后路径)
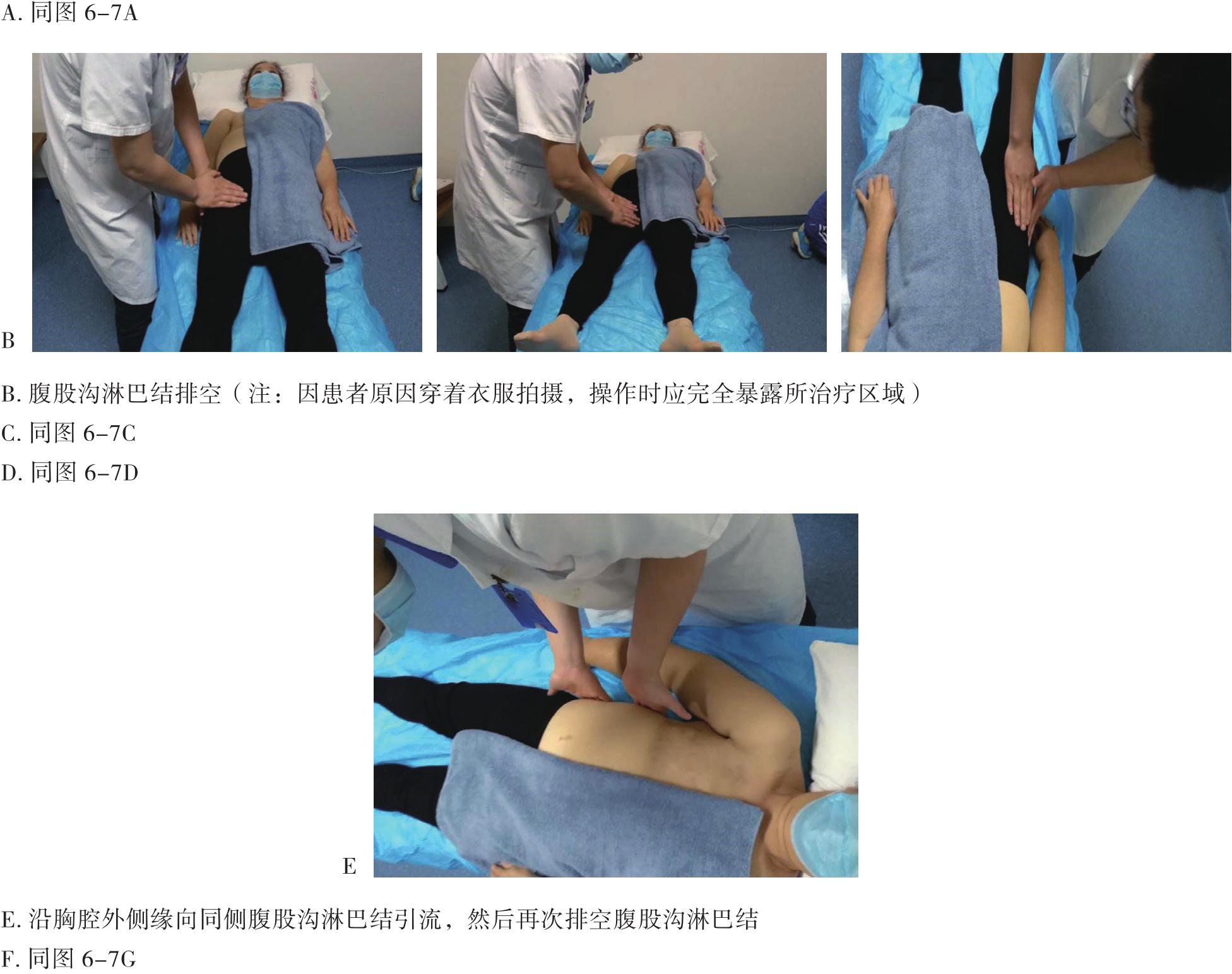
图6-8 乳腺癌术后上肢淋巴水肿向同侧腹股沟淋巴结引流
上臂向肩部引流:患者直立位,肩关节外展外旋,伸肘。第一条贴布锚点无张力贴在腋上,5条扇形贴布张力15%~25%沿上臂内、前、外侧向肘窝拉伸;第二条贴布描点无张力贴于锁骨侧,5条扇形贴布张力15%~25%沿上臂后侧向肘关节拉伸。
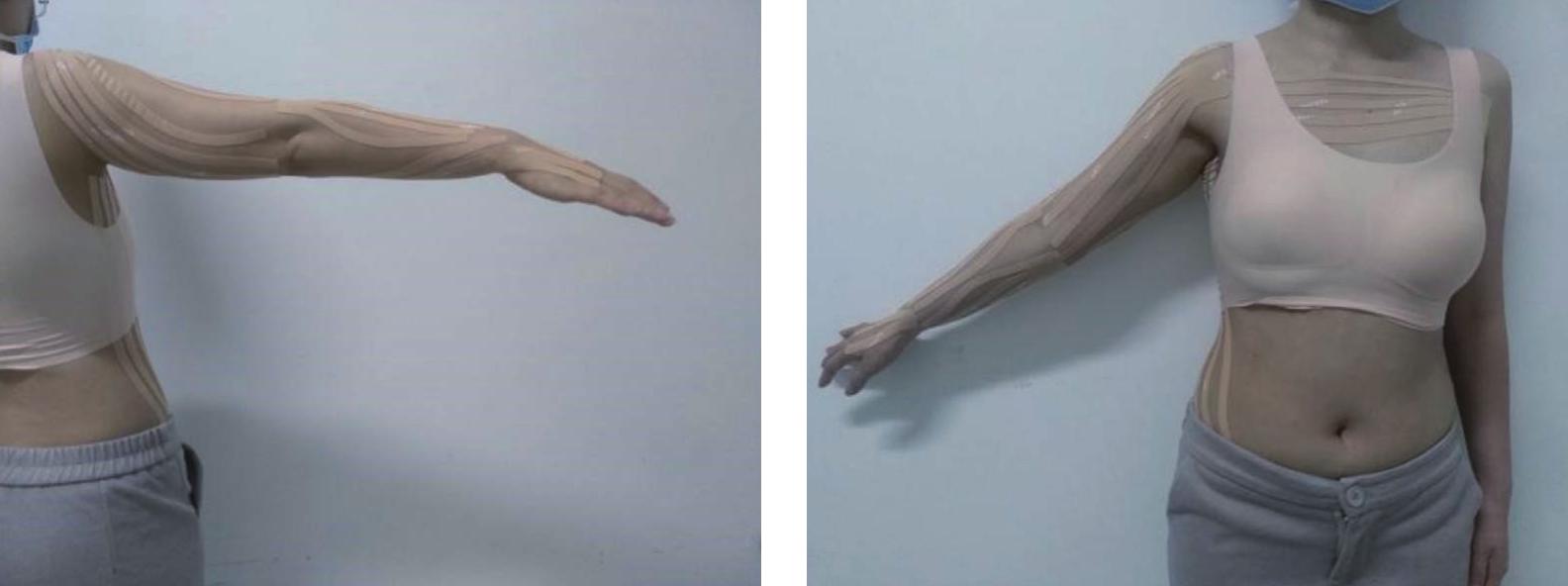
图6-9 乳腺癌淋巴结清扫保乳术后上肢淋巴水肿应用功能性贴扎
前臂向肘窝淋巴结引流:患者直立位,伸肘伸腕。第一条贴布锚点无张力贴于巩固内侧髁,5条扇形贴布张力15%~25%沿前臂前、内、外侧向腕部拉伸。第二条贴布锚点无张力贴于肱骨外侧髁,5条扇形贴布张力15%~25%沿前臂后侧向腕部拉伸。
手部向腕部引流:一条贴布锚点无张力贴于尺骨茎突,另一条锚点无张力贴于桡骨茎突,每条贴布分为两条扇形,张力15%~25%沿手背向近端指间关节拉伸。
(5)皮肤护理:可保持良好的皮肤屏障,避免感染的发生。感染应在第一时间使用抗生素,也可以提前使用抗生素进行预防。
(6)其他方式:肢体抬高、热疗。
(7)外科手术:保守治疗无效时可以采用外科手术进行治疗。淋巴水肿的外科手术分为重建(恢复功能)和整形两类。重建手术的目的是创建淋巴静脉分流或进行自体血管移植。整形手术包括切除多余的组织,减少患肢的大小和重量,以改善活动和功能。但术后伤口往往难以愈合以至于存在短期和长期的功能障碍。