




加速外科康复方案的实施有利于减少ICU的入住率,但患者在接受急诊和择期手术后仍会有不可预测的并发症发生,需要转入外科重症监护病房(surgical intensive care unit,SICU)进行一系列的生命支持治疗。多学科团队合作模式在重症患者的诊疗过程中至关重要,其作用不仅体现在减少术后并发症和不良事件发生率、降低死亡率、缩短ICU停留时间、减少医疗照料费用、最终改善患者的生活质量,还对提高患者和医疗工作者的满意度有着积极的作用。
ICU的收治对象原则上为需要严密监测和治疗的各种危重的急性的可逆性疾病患者,包括大手术后需要监测、各类休克、急性循环功能衰竭、急性呼吸衰竭、机械通气、多器官功能障碍、心肺脑复苏、严重全身性感染等患者。患者术后由于呼吸衰竭、休克等严重危及生命的症状,需要接受生命支持治疗,包括镇静镇痛、机械通气、有创监测和密集监测、心血管支持以及约束体位等。在重症监护区经过严密监护治疗后,当患者的生理状态已经稳定,主要脏器功能基本稳定,或单器官功能障碍需要专科处理,专科疾病成为治疗重点时,不再需要在ICU进行监护和治疗,患者将从ICU转出。
重症康复的目的在于改善危重患者的生理、心理和认知结局。治疗师在ICU的角色是通过对患者身体结构及功能、活动能力和环境影响等因素进行筛查和评估,并提供转移、跌倒预防、肺部并发症物理治疗等康复方案,充分发掘患者的身体和社会功能,提供出院建议,提高他们转出ICU后的自我照料能力,以及出院后独立生活和重返工作的概率。
英国国立健康与临床优化研究所(national institute for health and clinical excelence,NICE)成人重症康复指南(2009)提出建议,利用简明的临床评估,在康复方案开始之前首先确定患者是否存在躯体性和非躯体性的危重状况。重症患者疾病严重程度评分,急性生理学与慢性健康状况评分Ⅱ(acute physiology and chronic health evaluation scoring system,apacheⅡ)是目前ICU应用最广泛、最具权威的危重病病情严重程度评价系统,可作为评估ICU患者病情和预后的指标。APACHEⅡ分值越高则病情越重。重症患者可能在短期内疾病发展迅速,对病情严重程度的监测和准确评估,对于合理利用医疗资源以及指导治疗尤为重要。根据ICF对于个体健康状况的分类评估,重症患者的功能评估包括以下方面。
1.生命体征监测
改良早期预警评分表包括5项评估内容:收缩压、心率、呼吸、体温和意识状态,每一个评估项目,根据患者状况评分为0~3分,分值越大,提示该项情况越危急。5项得分相加结果为0~3分,表示可进行常规治疗;4~5分提示治疗期间应注意观察变化;6~8分则表示需要紧急处理,需马上上报医生;≥9分,表示患者需要实施抢救。
2.意识水平
格拉斯哥昏迷量表(Glasgow coma scale,GCS)用于评估脑损伤患者的意识状态(表5-1)。通过睁眼反射(E)、言语反射(V)和动作反射(M)三个部分的评分,生成GCS总分。总分13~15分表示轻度损伤;总分为9~12分表示重度损伤;总分≤8分表示严重损伤,患者昏迷。最后确定总得分时,不对标注为C(无法确认睁眼)、T(气管切开)和P(瘫痪)的项目进行评分。
3.认知和合作水平
一般用5个标准化问题(standardized 5 questions,S5Q)评估重症患者的觉醒合作水平(表5-2)。包含5个问题,每项1分,能够配合执行相应的口令任务记1分,不能完成记0分。总分为5分,得分≥3分表示患者清醒,能够主动配合评估和治疗。
4.骨骼肌肉系统
评估外科术后重症患者的水肿、肌肉萎缩、关节挛缩、肢体缺损、压力性损伤、创口、深静脉血栓等状况。
5.镇静镇痛
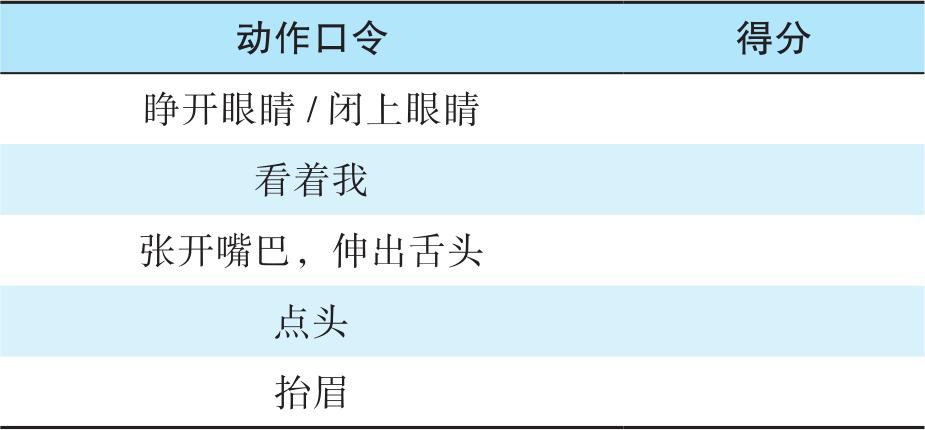
外科ICU中只有少数患者需要长时间深镇静,过长时间的深镇静给机体带来的伤害是多层面的,包括失去交流能力,呼吸抑制、膈肌功能障碍、肺炎风险增加、ICU获得性衰弱的风险增加、外周肌肉衰弱、延长机械通气时间/脱机延迟、心肌抑制和血流动力学不稳定、肠道梗阻、血栓性静脉炎和压力性损伤的风险增加、谵妄、延长ICU停留时间和住院时长、免疫抑制、造成永久性认知缺陷和慢性心理疾病、增加医疗费用等。Richmond镇静程度评估量表(Richmond agitation sedation scale,RASS)用于对重症患者的镇静状态进行评估(表5-3),若评分为-4或-5,则稍后应重新评估患者。2018年《预防和管理ICU成年患者疼痛、躁动/镇静、谵妄、缺乏活动和睡眠障碍临床实践指南》和《2018年中国成人ICU镇痛和镇静治疗指南》均强调镇静、镇痛应作为ICU治疗的重要组成部分,重视焦虑与躁动、谵妄、镇痛镇静并发症评估、治疗与监测,在病情允许的情况下尽可能地及时调整为浅镇静。以患者为中心的镇痛镇静方案(early comfort using analgesia,minimal sedatives and maximal humane care,eCASH),重点强调早期舒适化、镇痛为先、最小化镇静策略,实现最大的人文关怀。eCASH的核心环节是以人为本,体现人文关怀,具体的推荐实施方案包括重视并改善患者睡眠;早期活动策略;多模式合作;有效实现患者-医护人员/家属的交流;医护人员、患者、家庭共同参与治疗目标的构建。ICU患者的镇痛镇静并发症与谵妄的发生紧密相关。
表5-1 格拉斯哥昏迷量表(GCS)
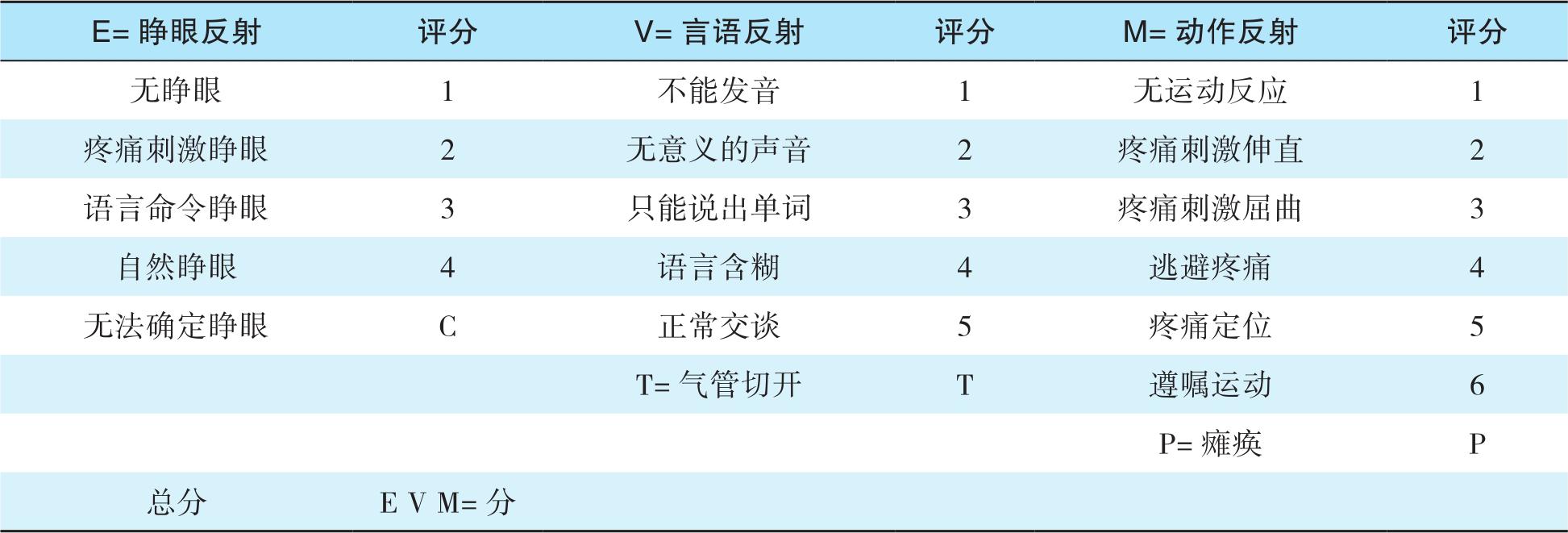
表5-2 5个标准化问题(S5Q)
6.谵妄
谵妄是多种原因引起的一过性的意识混乱状态。短时间内出现意识障碍和认知功能改变是谵妄的临床特征,意识清晰度下降或觉醒程度降低是诊断的关键。老年、痴呆、酒精滥用、大手术、共病和病情严重等因素是住院患者发生谵妄的重要危险因素。谵妄发生的概率很高,但往往不易被发现,其发生率在不同的环境中存在很大差异(急诊科为10%,大手术后为50%,重症监护病房机械通气患者在80%以上)。老年、痴呆病史、近期手术或其他侵入性检查、镇静、机械通气、药物、潜在心理压力、各种有害刺激、睡眠中断或剥夺等均是谵妄的相关危险因素。然而,谵妄并非老年患者的特质。与普通病房的患者相比,ICU患者发生谵妄的现象与手术严重程度、共病及身体受限制有关,且呈现年轻化趋势。因此,谵妄的预防、早期识别和管理非常重要。
重症患者谵妄的评估通常使用ICU患者意识模糊评估表(confusion assessment method for the intensive care unit,CAM-ICU),包括:特征1精神状态突然改变或波动;特征2注意力散漫;特征3思维无序;特征4意识水平改变(警醒、嗜睡、昏睡、昏迷)。患者如果出现特征1加特征2,或特征3或特征4(二者之一),则CAM-ICU为阳性,可诊断为谵妄(表5-4)。
7.疼痛
意识障碍、不能主动配合的重症患者常用重症监护疼痛观察工具(critical care pain observation tool,CPOT),通过观察患者的面部表情、身体运动、肌肉紧张程度、机械通气的同步性和患者的发声进行评估,评分越高表示疼痛越严重。行为疼痛量表(behavioral pain scale,BPS)通过观察患者的面部表情、上肢运动、插管患者机械通气一致性和非插管患者发声状况进行评估,得分越高说明疼痛程度越重。
表5-3 镇静与躁动评分表(RASS)
表5-4 ICU患者意识模糊评估表(CAM-ICU)

8.睡眠障碍
睡眠是人体不可或缺的生理过程,睡眠障碍可能会延缓组织修复、降低细胞免疫功能。睡眠障碍的类型包括:失眠、过度睡眠和睡眠-觉醒节律障碍、睡眠碎片化等。ICU患者常因周围的持续噪音、灯光刺激、高强度的医源性刺激(如频繁的生命体征监测、查体、被迫更换体位)、疾病本身的伤害及对疾病的担忧,而出现睡眠障碍,使得患者焦虑、忧郁、恐惧甚至躁动,延缓疾病的恢复。睡眠不足还会导致肌肉疲劳和中枢性呼吸抑制引起呼吸功能障碍。睡眠中断可引起交感神经活动和血压升高,测量睡眠最有效和准确的方法是多导睡眠图(polysomnography,PSG),但由于费用和获取途径的限制,这种方法在危重症护理环境中可能受到限制。也可以通过临床观察和患者自我报告,如视觉模拟量表(visual analogue scale,VAS)等主观评估方法来分析患者的睡眠。
9.主动和被动关节活动度
ICU患者由于镇静、体位受限和虚弱等原因,导致活动受限,制动时间延长。无论是ICU内体位管理所需,还是患者出ICU后及出院后的功能活动,维持正常的关节活动度都十分必要。治疗师可以使用量角器对患者的主动和被动关节活动度进行测量。
10.肌力
ICU获得性衰弱(ICU-acquired weakness,ICU-AW)是重症患者常见的并发症之一,表现为对称性四肢肌肉无力,反射通常减弱或消失,呼吸肌肌力受累,四肢疼痛反应减弱。ICU-AW会引起肢体功能障碍,延长机械通气时间,增加ICU停留时间和死亡率。使用医学研究会(medical research council,MRC)测试进行徒手肌力测量是目前最常用的诊断方法,每项0~5级评分,满分60分(双侧),MRC分数小于48分即可诊断为ICU-AW(表5-5)。如果MRC量表中肌力均≥3级,可再增加双手握力测试。但只有不到1/3的 ICU 患者处于清醒且非谵妄状态,能够遵嘱配合完成MRC肌力评估;60%的患者觉醒后仍无法完成肌力评估。
床旁超声在急诊和危重症患者评估和治疗中的应用已经得到广泛地认可。床旁超声是指在患者床边通过超声实时获取肌肉横截面积、厚度、回声强度和羽状角等结构参数,并利用这些信息进行诊断和指导治疗的技术。它是一种具有非入侵性、易操作,且无须患者配合,能够实时监测结构变化的评估手段,越来越受到ICU医疗团队的重视,在ICU-AW早期识别、辅助诊断肌肉功能障碍方面具有较高的临床价值(图5-1)。
表5-5 医学研究会(MRC)测试
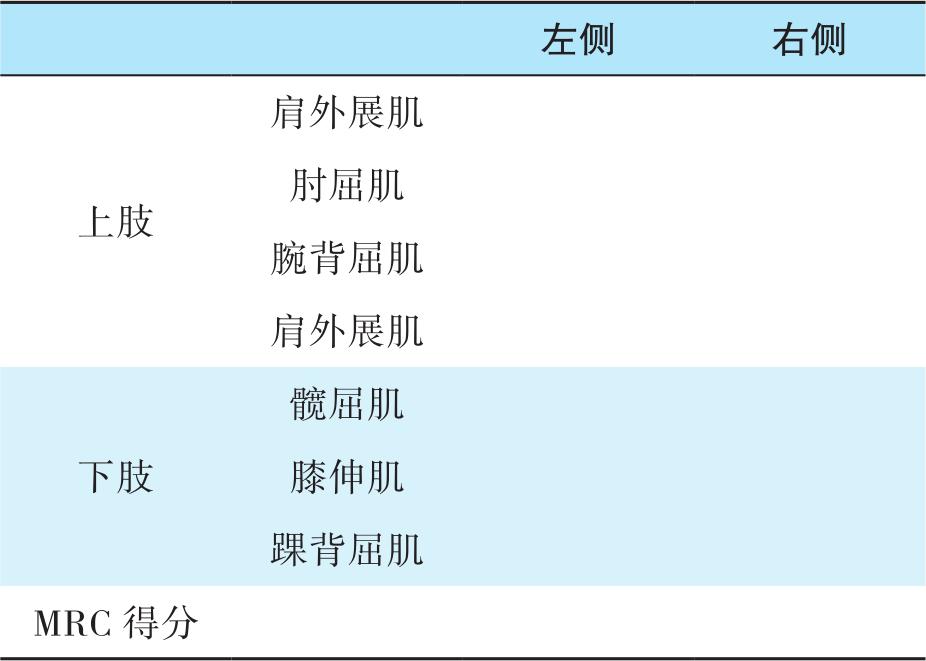
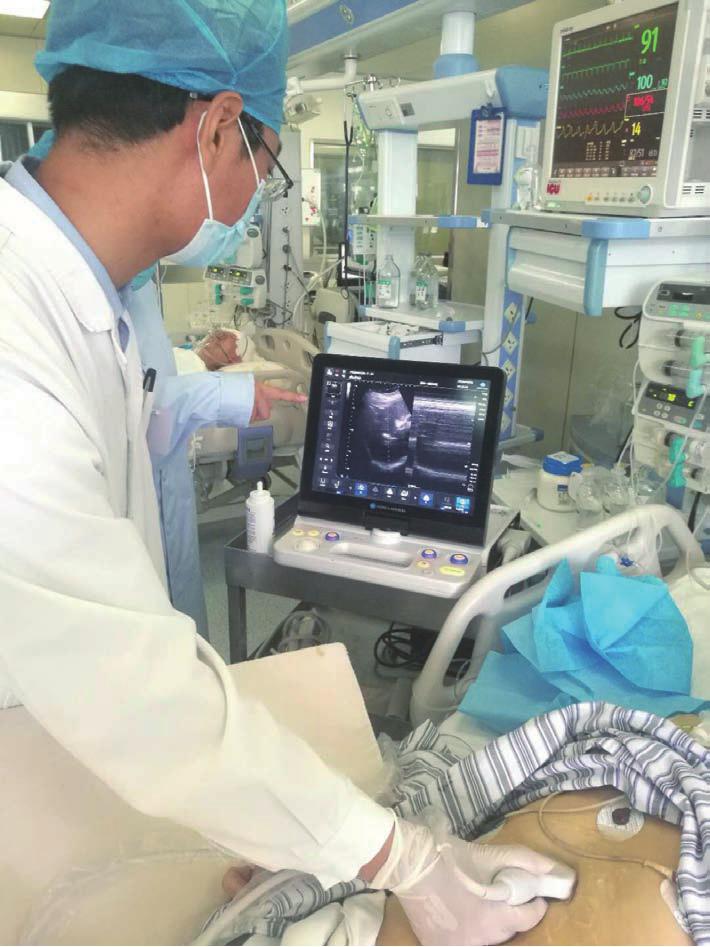
图5-1 床旁超声检查膈肌
11.呼吸功能
术后肺部并发症(posto-perative pulmonary complication,PPC) 依然是最常见的术后并发症,尤其是胸部手术或腹部大手术的患者。重症患者常见的呼吸功能障碍包括急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)、呼吸机相关性肺损伤(ventilator-associated lung injury,VAI)、弥漫性肺泡浸润、呼吸机相关性肺炎(ventilator-associated pneumonia,VAP)、ICU获得性衰弱(ICU-AW)等,通常表现为呼吸衰竭、意识障碍、谵妄、膈肌无力、分泌物滞留、胸廓活动度受限、SpO 2 下降、衰弱、疲劳、焦虑或抑郁等。
呼吸功能的评估分为主观评估和客观评估两类。
主观评估的内容包括以下几点。①观察:姿势、胸廓外形、呼吸模式、皮肤颜色、指端形状等;②气短程度:常用评估工具有视觉模拟评分(VAS)、Borg气短指数、运动自觉量表(rated perceived exertion,RPE)等;③了解咳嗽和痰液、吸烟史、疼痛状况;④其他主观病史:一般健康状况、社会史、家庭情况、独立程度、ADL水平、辅具和器械的使用、用药、睡眠健康等。
客观评估包括以下几点。①肺功能评估:主要针对患者肺容量和通气功能,常用指标包括第1秒用力呼气容积(FEV1)、用力肺活量(FVC)、呼气流量峰值(PEF);②胸部影像学检查、实验室检查;③血气分析;④呼吸机参数等。
膈肌功能障碍在危重症患者中经常发生,并与不良预后相关,包括机械通气时间延长和ICU住院时间延长。多达64%的重症患者在插管后24h内出现膈肌无力。重症患者发生膈肌衰弱的机制主要是激活了蛋白水解途径、膈肌横断纤维萎缩和收缩蛋白功能障碍。危重患者膈肌无力将出现呼吸机依赖导致ICU停留时间和住院时间延长,增加死亡率和医疗成本。膈肌超声是一种无创、安全的诊断方法,可在床旁实现术前和术后早期膈肌厚度和活动度检测。进行徒手膈肌肌力评估,需要在膈肌收缩时,通过膈肌的7个附着点体表区域触诊,评估膈肌下降程度以及对比左右侧膈肌收缩是否对称。
12.消化道功能
ERAS计划中术后尽早恢复正常经口饮食是重要的环节之一,肠麻痹是导致术后消化道功能恢复障碍的重要原因。急性胃肠损伤(acute gastrointestinal injury,AGI)是由于重症患者急性疾病本身导致的胃肠功能障碍,是ICU患者的常见问题,可引起胃肠蠕动紊乱,肠黏膜缺血,引起肠收缩和肠屏障功能损害。临床表现为进食不耐受综合征和胃肠道症状(如呕吐、腹泻、瘫痪、胃残余量高等)。治疗师评估重症患者消化道功能可通过视诊:观察腹部外形,判断是否有腹部膨隆;触诊:感受腹壁的紧张度和深部触诊是否存在压痛、肿块等不适感;叩诊:检查胃肠胀气情况;听诊:评估肠鸣音是否减弱、消失或亢进(正常每分钟4~5次)。
13.营养
《加速外科康复围术期营养支持中国专家共识》(2019版)建议手术患者的营养评估方法可使用人体测量学指标、实验室指标和综合性评价法,目前常用的综合评价法包括营养风险筛查法(nutritional risk screening 2002,NRS2002)、围术期营养筛查工具(pefioperative nutrition screen,PONS)、主观全面营养评价法(subjective global assessment,SGA)等。
1.转移能力
ICU移动评分(ICU Mobility Score)根据患者的精神状态、潜在的活动障碍、肢体功能水平、床上转移能力、步行和耐力的状况,评估重症患者的移动能力。
2.行走
德莫顿运动指数(de Morton mobility index,DEMMI)用于评估行走,其15个子项目中,包括床上翻身、桥式运动、翻身坐起、椅子上的坐站转移、行走距离及独立性动态平衡能力等。
应评估分析ICU内自然光线照射情况、夜间光线和仪器声音、患者身上的管道等可能对患者的躯体和心理产生应激反应的因素。还需要分析患者的年龄、语言习惯、受教育程度、家庭支持状况等个人因素。
ICU是对因各种原因导致单个或多个器官与系统功能障碍危及生命或具有潜在高危因素的患者进行救治的场所,患者表现为发病急、病情重、病情进展快,经常发生感染性休克、心脏或呼吸骤停等紧急状况,因此,对重症患者的早期预防与识别显得非常重要。近年来,随着人工智能的快速发展,其在重症医疗领域的应用与日俱增,越来越多的算法模型在ICU 得到运用。重症监护医学信息集(medical information mart for intensive care,MIMIC) 数据库,以公开可用的重症监护数据集生成可重复的研究,通过收集血压、体温、心率、心电图等生命体征实时监测数据,大量的图像连续监测数据和设备监测数据,进行预警模型演算,更早、更准确地获知潜在风险,并提供疾病风险评估、病情恶化预警及死亡率预警等,帮助临床医疗团队制定最佳的临床决策。当然,许多影响临床决策的因素,包括临床、社会和个人因素,不一定反映在数字记录中,因此数据驱动系统的任何输出都需由临床医疗团队首先进行评估、解释和补充。
当患者处在急性期或不能配合时,应采取被动的方式训练如被动关节活动训练、肌肉牵拉、支具固定、体位摆放、被动自行车或神经肌肉电刺激等,同时还可以避免给患者的心肺功能增加额外的负担。而对于清醒的、病情稳定且能配合训练的患者(即使仍需要机械通气),则应进行早期的抗阻训练、主动功率自行车及早期活动如床上坐位、床边坐位、床椅转移、站立及步行训练等。对于ICU的早期活动及训练,多学科团队合作是必不可少的。在具体实施过程中应基于患者每天的评估制定相应的治疗计划。表5-6是一些ICU常用的评估方法与康复干预方法。
在需要机械通气的ICU患者中,有80%的合并ICU获得性衰弱的患者存在严重的吸气肌无力(即最大吸气压PI max为13~25cmH 2 O)。吸气肌训练(inspiratory muscle training,IMT)的主要目的是提升膈肌和其他辅助呼吸肌的力量和耐力,主要包括三种方式:阈值负荷、阻力负荷和全身活动。图5-2显示的是吸气肌训练的两种主要技术。
1.阻力负荷
主要采用在气道内使用电阻器,以增加呼吸肌达到特定流量所需的压力(图5-2右图黑色阴影区域)。这个过程中患者所需压力与阻力和流量的大小有关,并取决于患者尝试产生的吸气流量。因此,总的训练效果会因患者的呼吸力学和呼吸驱动而产生差异,因此很难标准化。
表5-6 ICU常用的评估方法与康复干预方法
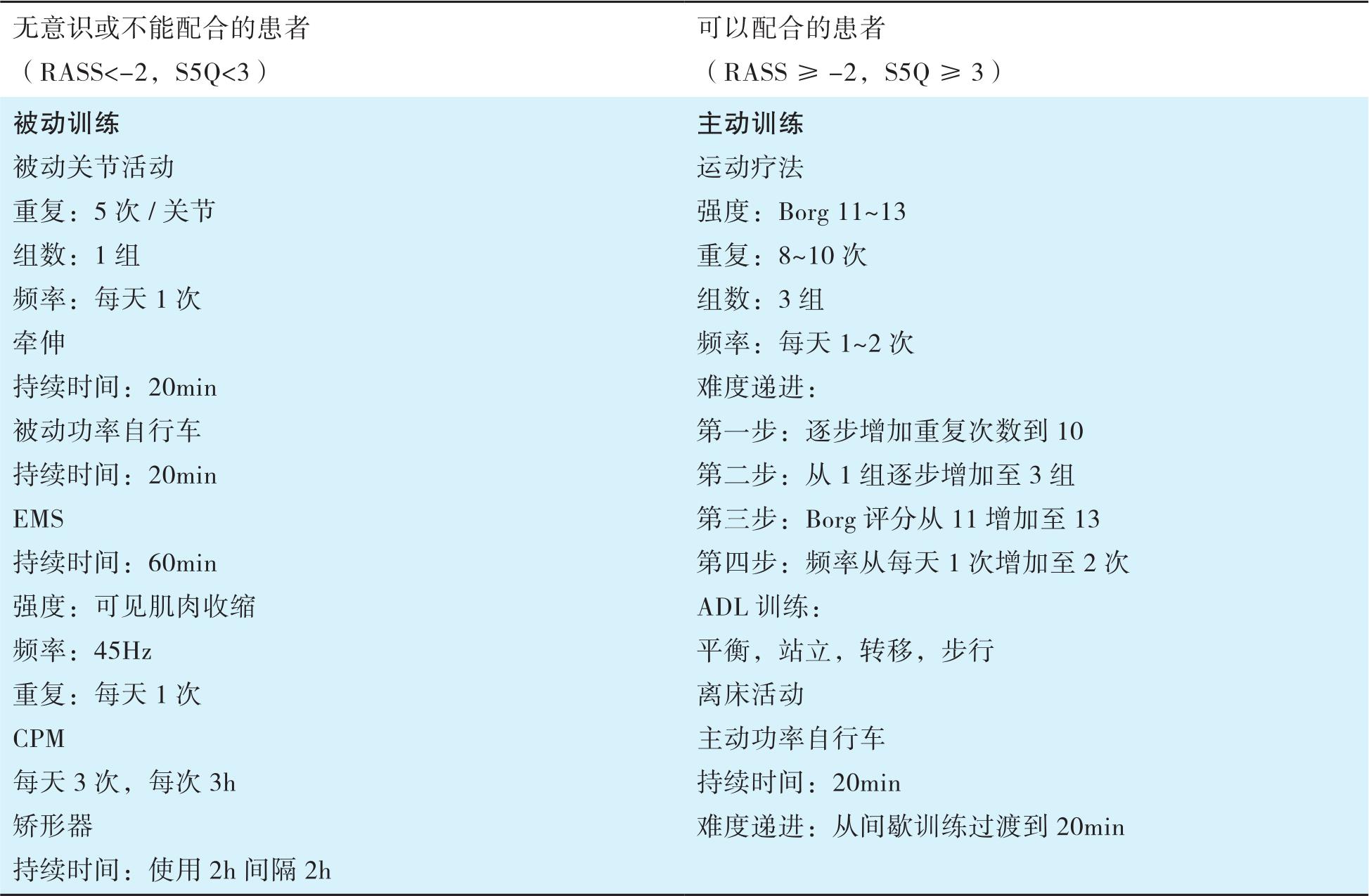
RASS=镇静与躁动评分表;S5Q=认知和合作5个标准化问题
2.阈值负荷
是通过在气道上使用阈值阀使患者的呼吸肌在吸气之前必须先产生一定程度的训练压力(Ptr)(类似于内源性呼气末正压的作用),在这个过程中,患者需要维持一定气流量所需的压力与患者或呼吸机产生的气流和容量无关。总的训练效果(图5-2左图黑色阴影区域)也与力学和呼吸驱动无关,并且更易于标准化。阈值负荷通常将患者最大吸气压的20%~50%作为训练强度在相对短的时间内(重复几次或几分钟)进行训练。
急性呼吸窘迫综合征(acute respiratory distress syndrome,ARDS)是外科术后严重的肺部并发症之一,几乎一半的ARDS患者有败血症、多器官功能衰竭和/或延长机械通气。尽管重症医学的发展和机械通气的应用提高了危重患者的生存率,但这些幸存者可能遭受长时间的功能障碍、活动受限、虚弱、认知受损和健康相关的生活质量受限等结果,甚至直至出院后2~5年。目前,早期介入物理治疗已成为ARDS重要的治疗手段之一。呼吸肌无力、呼吸肌肌力与呼吸系统负荷不平衡是脱机失败的重要因素,IMT能够缩短脱机时间和提高脱机成功率。
过度炎性反应是ARDS的基本病理特征之一。无论是术前身体状况、外伤或手术本身引起的全身性炎症,使得通气量随着代谢需求增加而增加,还是炎症反应产生的细胞毒性,都会对呼吸系统造成严重的影响。近年来,研究者们从机体整体出发,以神经对免疫的调控为切入点,对炎症的发生、发展和消退进行监测,进而选择内源性调节点,清除病原体,减轻或终止过度的炎症反应对正常组织的损伤。胆碱能抗炎通路(cholinergic anti-inflammatory pathway,CAP)是神经免疫调节通路之一,可以调节炎症的发生、发展。神经系统对免疫系统的调控作用,即神经通过相应受体“感受”炎症刺激,通过传入神经纤维将炎症信号传递给脑,进行信息整合后经传出神经纤维传出,后者释放神经递质,作用于含神经递质受体的免疫细胞(巨噬细胞等)改变其功能,进而调节免疫。CAP对于炎症性过程的调节,可用于术前进行自主神经系统评价,预防术中及术后并发症的发生等,将有利于保护围术期患者器官功能、促进术后恢复。
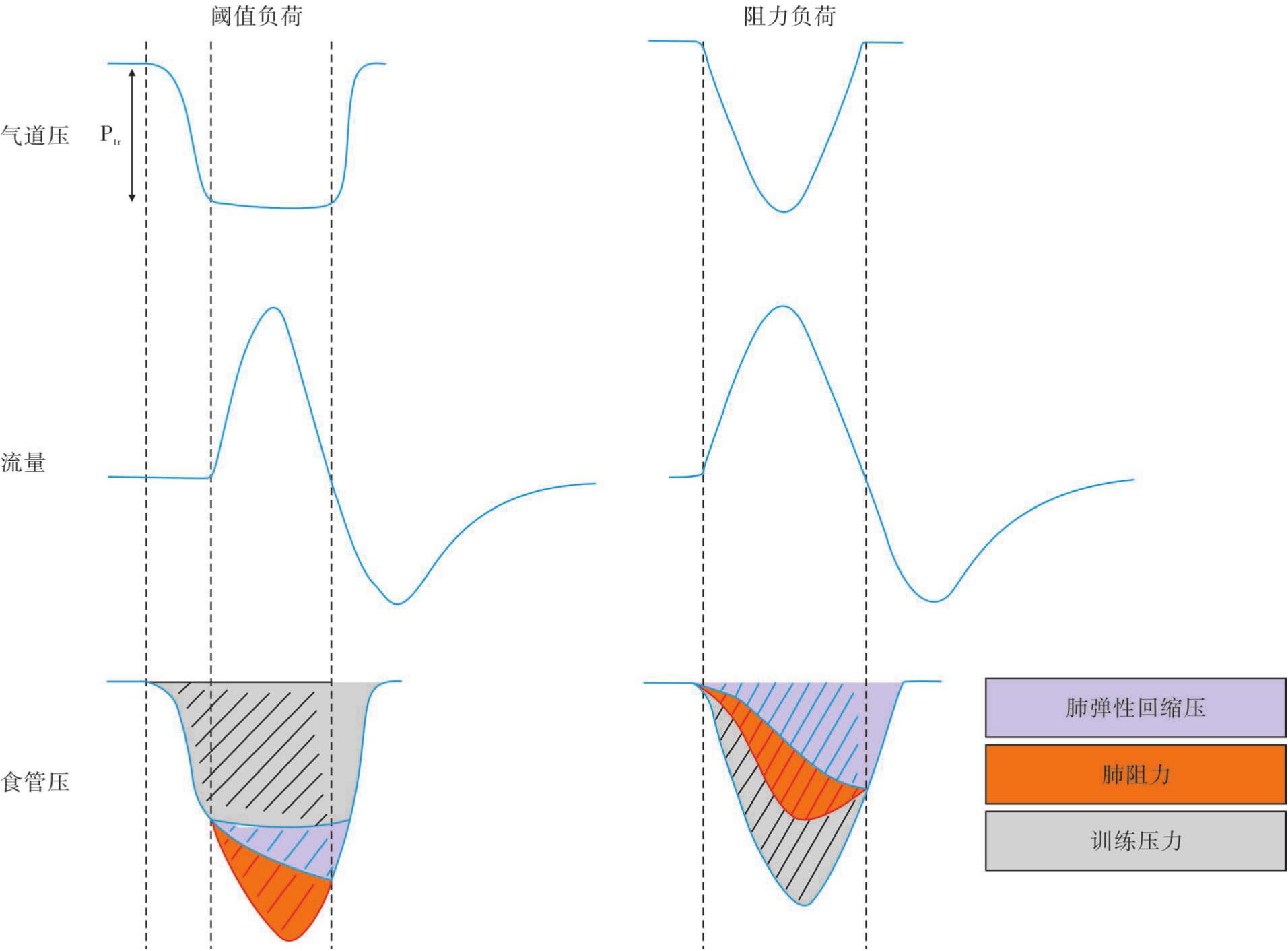
图5-2 吸气肌训练技术图示(注意:为简单起见,在图中忽略了胸壁的弹性和阻力)(图片引用自Vorona etal.2018)
谵妄在重症患者中十分常见,其发病率约为32%。患者的年龄、痴呆、入院前的创伤及昏迷史、神经心理状况及精神药物的使用等均是影响谵妄发生的危险因素。谵妄会使患者的ICU停留时间和住院时间延长,同时还会长期影响患者的认知功能及长期生活质量,并给家人带来严重的心理负担。
目前对于谵妄的管理主要集中于减少相关方面的危险因素。此外还包括一些其他方法如通过重新定向、认知刺激及闹钟的使用以提升患者的认知能力;减少光和噪音来改善睡眠;早期康复活动以减少制动;使用助听器/眼镜等以改善患者的听觉/视觉功能等。此外ABCDEF集束化管理策略已被证实可以有效地减少患者的谵妄时间及提升其他临床目标(如机械通气、生存率及减少再入院率等)。其主要内容包括:A,疼痛的评估、预防和管理;B,唤醒和自主呼吸试验;C,镇痛镇静的选择;D,谵妄的评估、预防和管理;E,早期活动和训练;F,家庭的共同参与与授权。
与胃肠功能损伤相关的症状在ICU患者中十分常见。据报道,超过60%的患者在ICU住院期间至少出现过一种与胃肠功能相关的症状。越来越多的证据表明,ICU患者的胃肠道相关症状可能与其较差的预后有关。临床常见的胃肠功能障碍及管理策略见表5-7。
人们通常将由于严重疾病而可能出现的所有的慢性功能障碍统称为重症监护后综合征(post-intensive care syndrome,PICS),到目前为止仍没有关于PICS的官方定义。PICS被人所熟知是源于重症医学协会于2010年组织的一次多学科会议中的使用。此后,PICS这个名词便被全世界ICU相关的领域广泛采用。
PICS主要包含了但不限于患者在危重病后所存在新发的或加重的躯体功能障碍、认知功能和/或精神(心理)功能障碍。PICS可能与ICU患者出院后多年的死亡率增加有关,然而目前还缺乏明确的证据表明引起PICS的最主要因素是什么。此外,更重要的是,该综合征并不是一种单一的疾病状态,它甚至不仅仅限于ICU患者,而在一定程度上与重症患者的照护者或家属相关(图5-3)。
重症患者在出院后也仍然面临着许多健康方面的问题。在机械通气时间超过48h的患者中,25%~40%的患者存在ICU获得性衰弱(ICU-AW),而脓毒症患者和ICU停留时间较长的患者的患病率更高。ICU-AW是影响患者长期功能与生活质量的主要原因,且与患者长期死亡率相关。在经历过长期机械通气的幸存者中有超过50%的人在重病后1年内需要家庭护理人员的帮助,大约一半的ARDS幸存者在出ICU后12个月内无法恢复工作。
表5-7 ICU常见胃肠功能障碍及管理策略
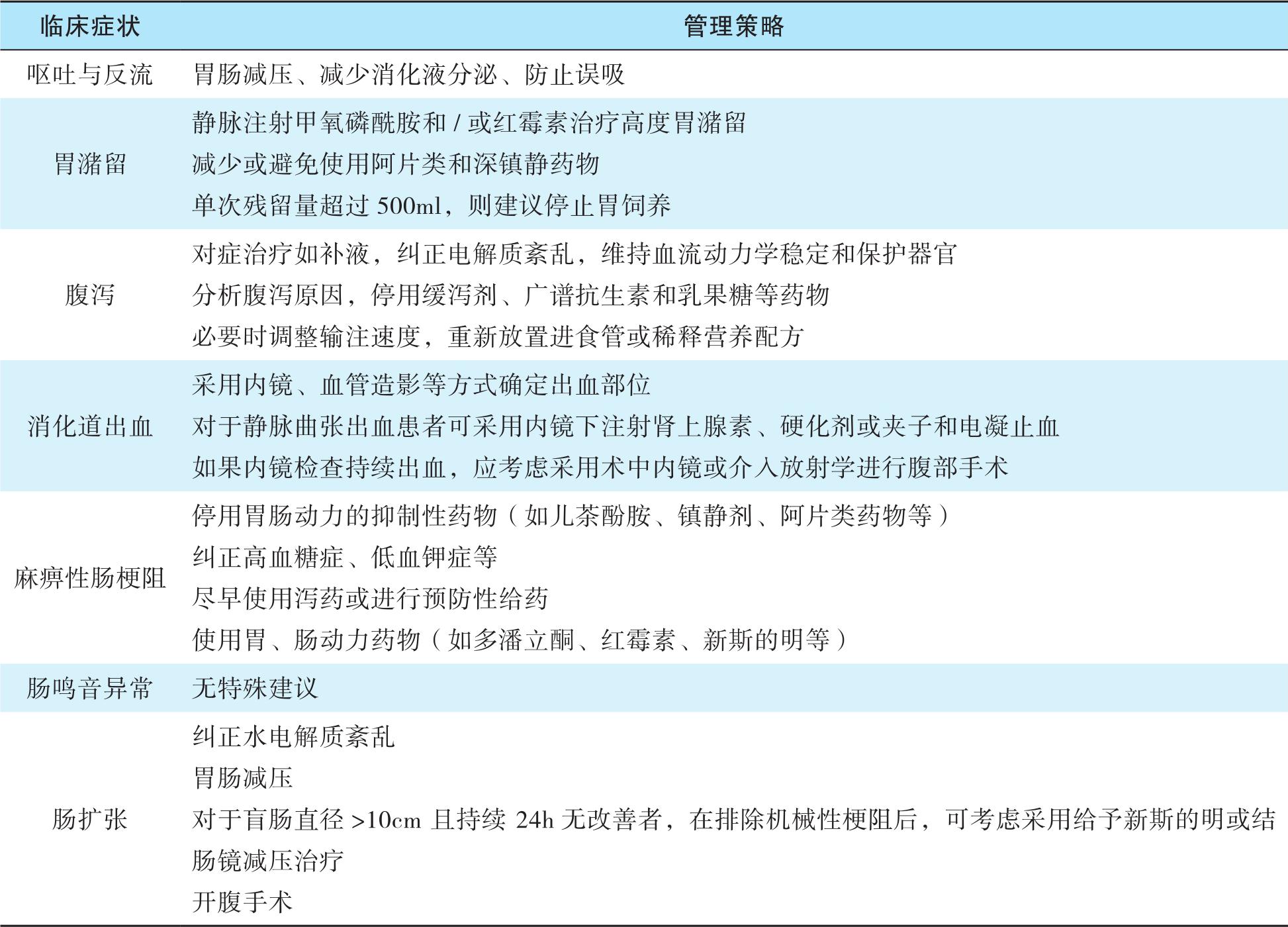
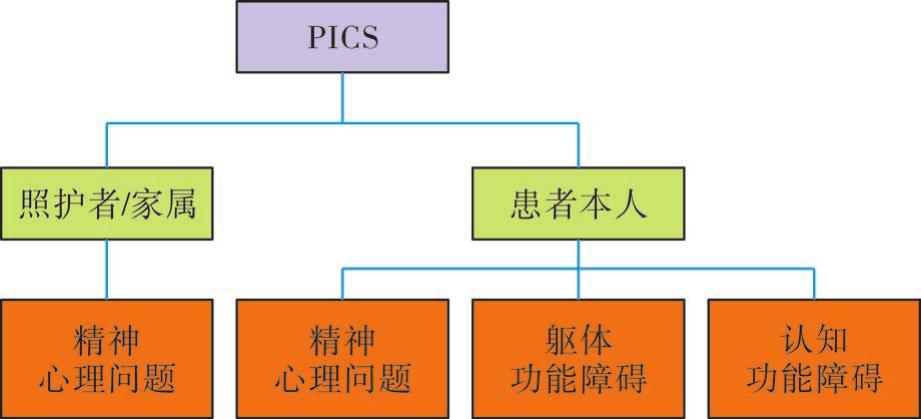
图5-3 PICS对患者及家属的影响
此外,重症患者的认知功能与精神心理方面的问题也同样影响着他们的健康水平和生活质量。危重症患者病后认知障碍的发生率为4%~64%。谵妄及其持续时间也与患者危重病后1年内的神经认知功能障碍和死亡率有关。多达1/3的ICU幸存者报告存在抑郁症状,大约有10%的患者出现与创伤后应激障碍(post-traumatic stress disorder,PTSD)相关的症状。70%患者的健康相关生活质量(health-related quality of life,HRQoL)由于妄想记忆和PTSD而受到影响。
1.躯体功能障碍
重症患者在ICU停留期间,由于长期卧床及活动受限会导致身体出现严重的去适应作用,并严重影响患者的呼吸系统、肌肉骨骼系统、神经系统、肾脏及内分泌系统等的功能。患者在ICU住院期间还面临着许多其他危险因素,如长时间的机械通气、全身性炎症,以及皮质类固醇等药物的使用都将直接或间接地影响患者出院后的躯体功能和长期生活质量。图5-4显示的是ICU内对患者长期躯体功能障碍影响的险因素。
证据显示,在ICU和出院后进行早期康复活动有助于改善短期躯体功能。但是,这些干预措施介入的时机很重要,在机械通气开始后72h进行的早期康复可能更有效。值得注意的是,早期康复绝不仅仅只是康复治疗师的任务,包含医生、护士、物理治疗师、作业治疗师及营养师在内的多学科团队是成功实施早期康复的关键。尽管已经有大量的证据表明ICU患者早期活动是安全可行的,同时也不会增加患者额外的经济负担,但在实际实施过程中仍面临着许多挑战如病情稳定性、生命支持设备、各种管道、ICU文化及家庭因素等。此外,功率自行车似乎也能改善患者的步行功能以及生活质量。而神经肌肉电刺激的效果目前仍不确切。
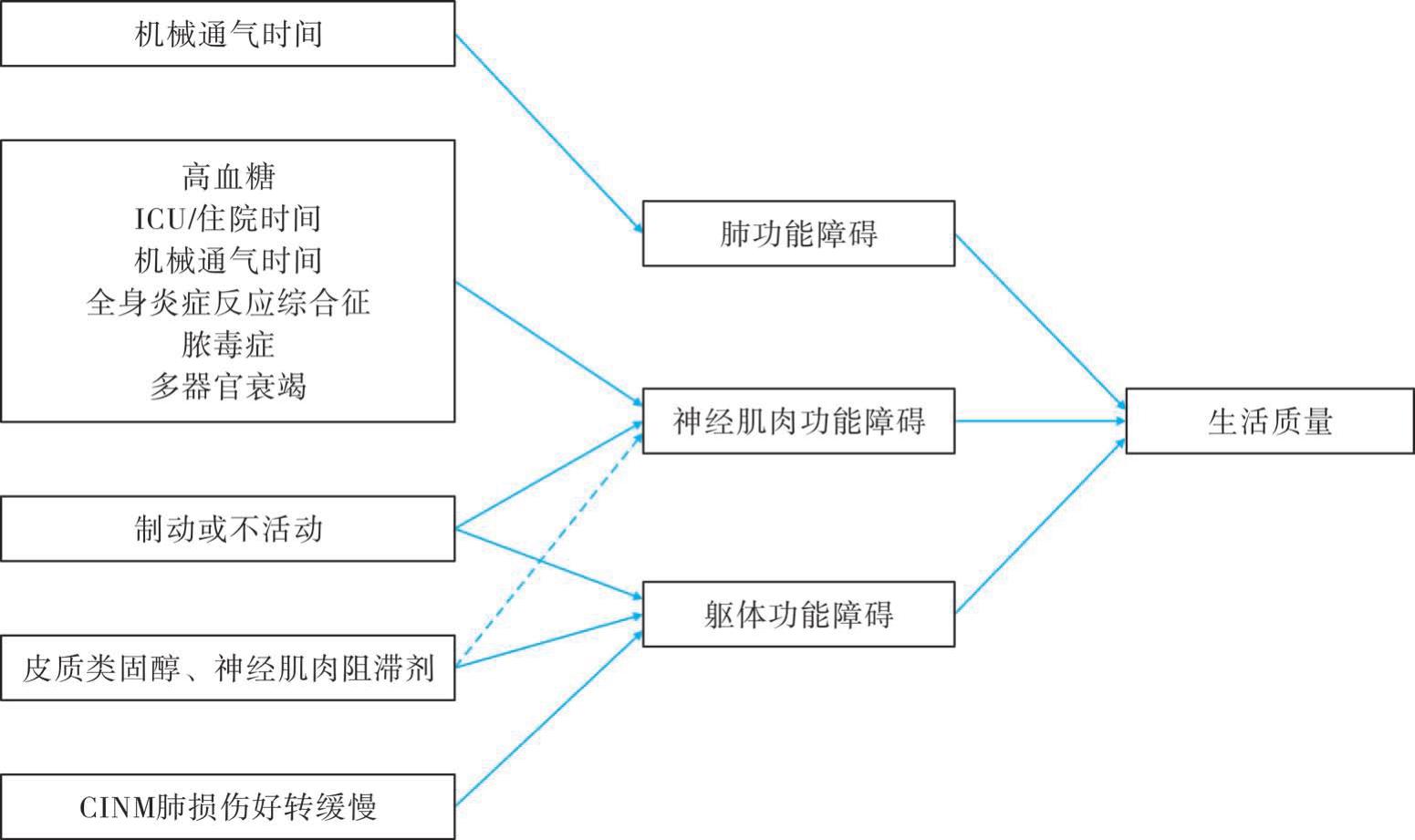
图5-4 影响ICU患者躯体功能障碍的因素(引自Desai et al.,2011)
2.呼吸功能障碍
脓毒症和机械通气是引起患者呼吸功能障碍的主要原因,除此之外,其他的急性因素如腹部和胸腔手术,神经肌毒性药物(肌松剂、大剂量的皮质类固醇、氨基糖苷、利奈唑胺等),低磷血症,低钾血症,长期高血糖症,营养不良和肾衰竭等都与呼吸肌功能障碍有关。在患者出ICU后的6~12个月以内,仍然可能存在肺功能降低、持续性的低氧血症以及运动不耐受;仍然可能存在呼吸肌的持续性虚弱以及超微结构的改变,而这些改变在重症患者PICS症状中扮演着重要角色。因此以后的治疗和研究还需要更多地关注患者呼吸肌的功能。
目前对于患者呼吸功能障碍的管理主要集中于患者住院期间。除了积极处理原发性疾病以外,还应该将危重疾病对患者膈肌功能的影响降到最低。据研究,在机械通气开始后的数小时内,患者的膈肌即开始萎缩或力量下降。通过促进患者的自主呼吸可以减缓膈肌功能的下降。在前文中也提到了呼吸肌训练的3种方法:阈值负荷、阻力负荷和全身训练。此外,膈肌起搏器也是一种安全可行的方法,但其应用于机械通气患者的有效性还需要进一步研究。
3.认知功能障碍
ICU患者在出院后同样可能面临着长期的认知功能障碍。认知障碍通常以神经心理学功能缺陷为特征,如记忆、注意力、处理速度、视觉空间能力和执行功能等。根据神经外科重症监护研究(量化幸存者神经心理功能障碍的危险因素及发生率)的研究,重症患者在出院后3个月和12个月时整体认知功能评分和执行功能与其院内谵妄时间和急性脑功能障碍的持续时间独立相关;而与镇静、镇痛药物的使用,年龄,既往认知障碍,基础合并症或ICU器官衰竭无关。谵妄与重症幸存者长期认知功能障碍之间存在着复杂的联系,而其中的具体关系目前仍不清楚(图5-5)。脓毒症及其他因素如低氧血症、低血压、药物使用(镇静剂、阿片类药物、止痛药、抗精神病药等)和/或血糖控制改变也是长期认知功能障碍的危险因素。
进行早期认知康复来改善重症患者的认知功能具有一定的前景和可行性。Jackson等人的研究表明,存在认知功能障碍的ICU幸存者,利用神经康复网络回归日常任务(RETURN)可以有效改善患者的执行功能。在RETURN方法中,关于认知功能方面的训练主要是以目标管理训练来实现的。虽然早期联合认知和物理疗法(activity and cognitive therapy,ACTT)是安全可行的,然而其对于认知功能的效果目前仍不清楚。
4.精神心理问题
重症可能加速患者心理障碍的发展或加剧既往存在的心理障碍问题,从而对精神心理方面产生重大影响。重症患者的心理问题主要包括焦虑、抑郁及创伤后应激障碍。迄今为止,尽管研究人员已开始探索使用改变潜在危险因素(如谵妄和镇静等)的方法来预防ICU幸存者出现精神疾病,但这方面的关注度仍然比较低。图5-6显示的是影响ICU患者长期神经心理症状的危险因素。
(1)焦虑(anxiety):焦虑是重症幸存者中最为常见的心理症状,出院后1年以内有50%的幸存者出现临床上的焦虑症状。患者在ICU住院期间的焦虑症状可能对ICU后的心理功能产生不良影响,并与长期PTSD和生活质量下降有关。尽管焦虑在普通人群中也普遍存在,但对于重症患者而言,除了焦虑本身可能阻碍患者的身心健康外,还可能影响患者病情的康复,同时对护理和治疗产生不利影响,如影响患者定期就诊及康复的参与等。
由于受ICU的特殊环境与患者情况等多种因素的影响,对ICU患者的焦虑评估存在一定的困难。下面介绍几种ICU可行的焦虑评估方法。①垂直方向的视觉模拟焦虑量表(visual analog anxiety scale,VAS-A)从“完全不焦虑”(0分)到“最大限度地焦虑”(100分),其优点是易于理解和使用,即便是对于某些无法交流的患者仍可以使用。②面容焦虑量表(faces anxiety scale,FAS)是“中性”到“极度恐惧”的五张脸谱组成(分数为1~5)。同样的,其优点也是易于理解和使用的。③状态焦虑量表(state anxiety inventory,SAI)包含了6个问题,可以与VAS-A和FAS一起使用。
目前关于ICU患者焦虑方面的治疗方法非常有限。虽然音乐治疗在患者住院期间展现出了一定的有效性,然而其仅仅体现在前后对照的研究当中,并没有反映出特异性,也没有说明心理学方面的具体作用或是确切的干预部分;同时音乐治疗也不具备长期效果,在其他的焦虑患者中也没有体现出效果。然而,在ICU的复杂环境中,音乐治疗确实是最容易实施的干预方式,且非常易于管理,同时几乎不花钱。此外不可忽略的是,在ICU患者的焦虑管理中,护士起着最重要的作用。
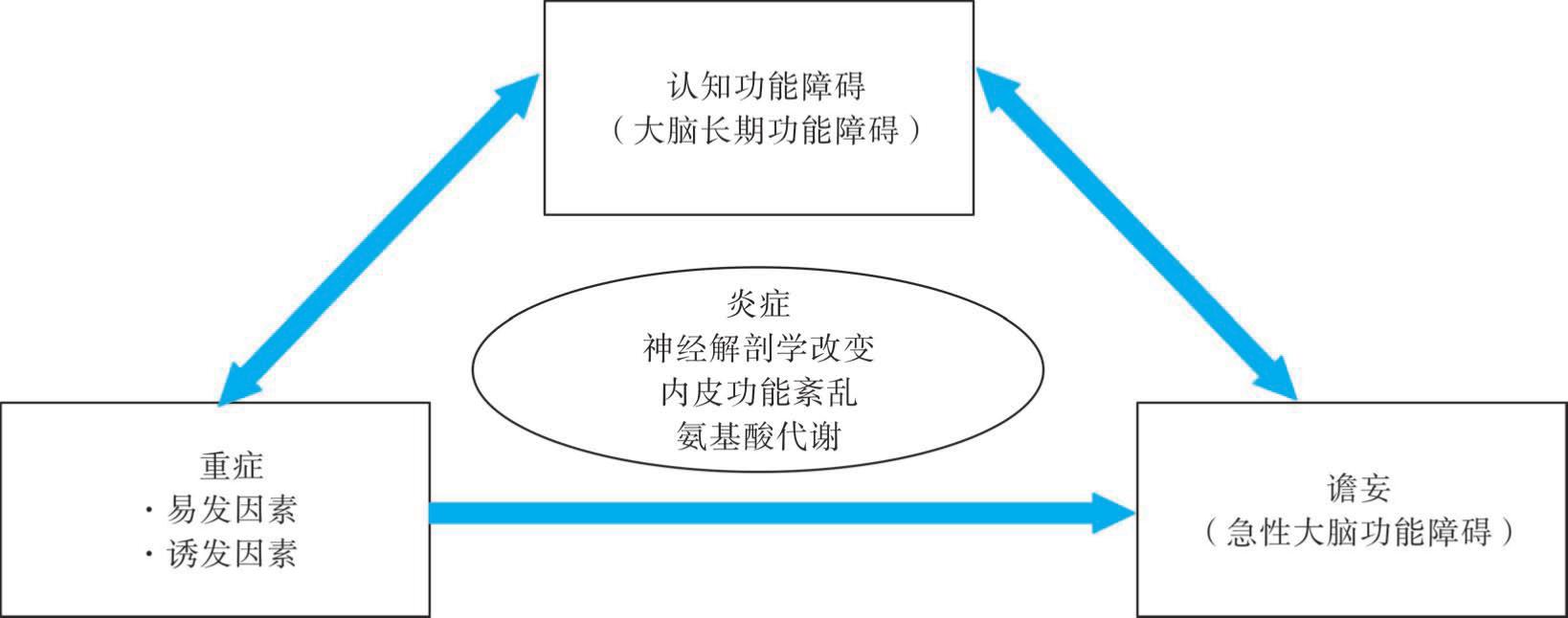
图5-5 谵妄与重症后长期认知功能障碍之间的复杂关系
(2)抑郁(depression):在重症患者中,抑郁或抑郁症状也很常见。据估计,具有临床意义的抑郁患病率约为28%。抑郁症状包括认知-情感症状(如绝望、情绪低落、社会支持感低下等)和躯体症状两部分。而在重症患者中常常以躯体症状为主,如疲劳、睡眠问题及开始体育锻炼时的问题等。与ICU患者抑郁相关的因素主要包括:抑郁病史、发病前的身体功能水平、酒精依赖、女性、年轻患者及认知功能障碍等。
由于ICU患者通常无法正常交流,因此评估其抑郁的可行性非常低。而对ICU后的评估,可采用流行病学研究中心抑郁量表(center for epidemiologic studies depression scale,CES-D),9项健康问卷调查(patient health questionnaire 9-item,PHQ-9)及医院焦虑抑郁量表(hospital anxiety and depression scale,HADS)等进行评估。
目前对于抑郁方面的治疗,绝大部分都是药物治疗(如西酞普兰),而非药物治疗方面的研究较少。虽然经颅磁刺激在治疗抑郁方面具有不错的效果,然而对于重症患者的抑郁方面的研究仍然较缺乏。
(3)创伤后应激障碍(PTSD):创伤后应激障碍是指由于患者和/或其亲属的身体和/或心理完整性受到威胁和/或受到实际影响(包括严重事故、突然死亡、强奸、侵略、严重疾病、战争和袭击等)导致的心理反应。针对该症状目前还没有相应的有效措施,其突发的反应可能是强烈的恐惧或无助。根据《精神障碍诊断与统计手册(第5版)》( The Diagnosticand Statistical Manual of Mental Disorders ,Fifth Edition,DSM-5)的定义,PTSD属于创伤和压力相关疾病类别。患有PTSD的人会系统地避免任何能引起其情绪激动的事件。尽管采取了这些策略,但事件仍会通过回闪或噩梦的方式重新回到人们的脑海。
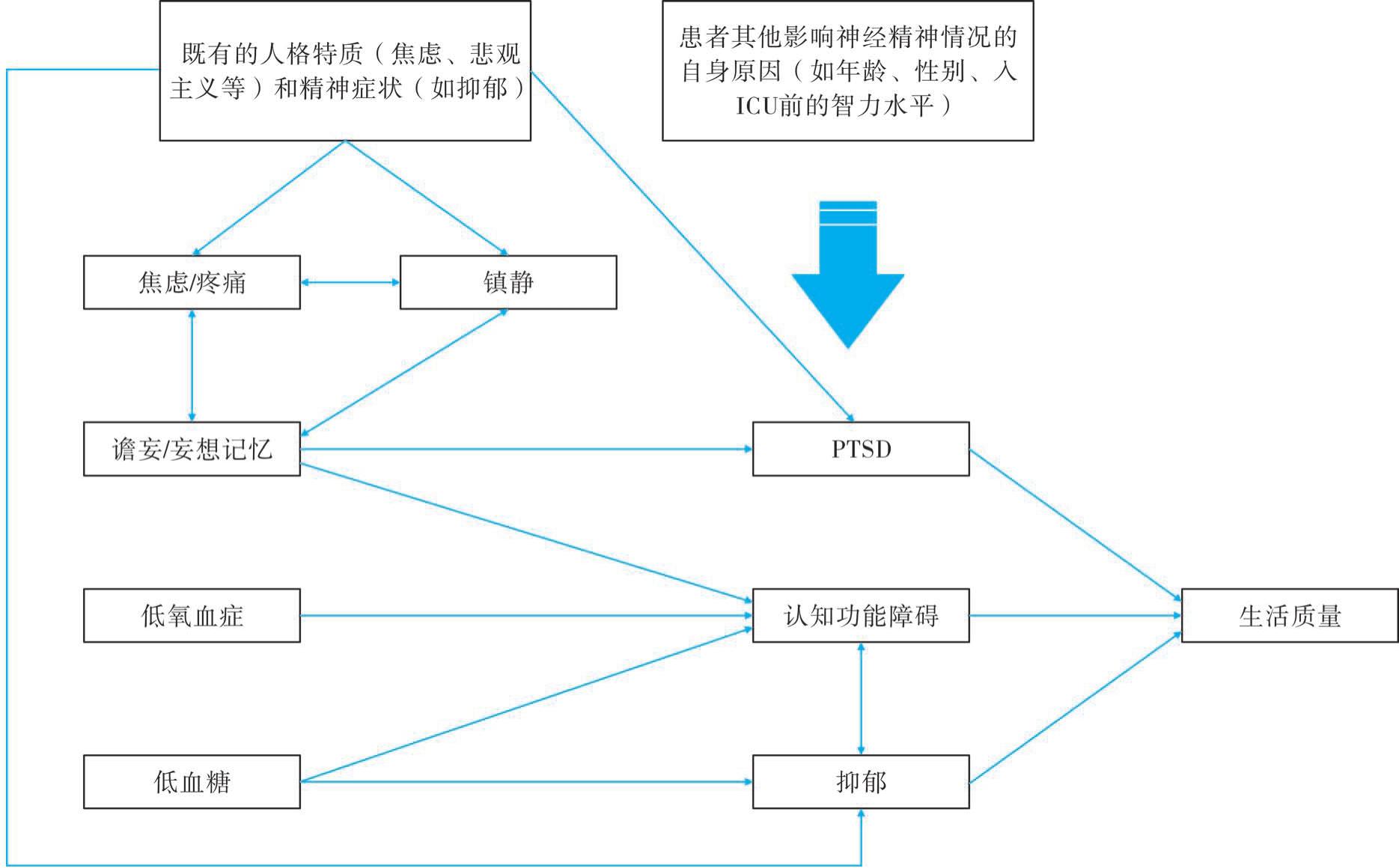
图5-6 影响ICU患者长期神经心理症状的危险因素(引自Desai et al.2011)
(4)ICU患者家属的精神心理问题:近年来,医疗技术的进步提高了重症患者的存活率,与此同时,ICU医生和护士也开始越来越多地关注重症对患者家庭成员产生的影响,对ICU患者的家属或照护人员所经历困扰的认知也在逐渐提高。有学者提出了以家庭为中心的护理概念,而不再简单地将家庭成员视为重症患者在ICU的探访者。相反,家庭成员会接受专门的沟通,以减轻他们在家人在ICU住院期间和之后的心理负担。焦虑、抑郁和PTSD也是家庭成员中观察到的主要精神或心理障碍。这些情况称为重症监护综合征-家庭(post-intensive care syndrome-family,PICS-F)。
焦虑和抑郁的症状在ICU患者的亲属中很常见。在法国的一项前瞻性多中心研究中,73%的家庭成员和84%的配偶中表现出了焦虑或抑郁症状。焦虑和抑郁症状的危险因素包括年龄、女性、缺乏定期的与医生或护士会面、缺乏独立的空间用于与家属沟通以及提供的信息中存在矛盾等。另一项研究显示,超过半数的患者家属代表不了解患者的诊断、预后或治疗。在制定ICU病房的组织结构和政策时,护理人员应牢记降低家庭成员焦虑和抑郁风险的必要性。同时制定相应的步骤如召开定期的护士-医生会议,以讨论患者和家庭的需求,提供专门的会谈室,并确保提供给家庭的信息中没有矛盾的地方。
为了解决上述问题,提高家庭成员的理解和预防并减少可能出现的焦虑和抑郁症状,除了向患者家属提供相关的基础信息外,还可以使用家庭信息传单(family information leaflet,FIL)。该传单旨在为家属提供简单、实用的信息。它包括了有关ICU和医院的一般信息,如电话号码、探视时间、ICU房间的示意图和一些特定的词汇表等。
PTSD在ICU患者家庭中也并不罕见。在ICU患者出院或亲属死亡后90d内,大约1/3的家庭中存在家庭成员出现了创伤后应激反应。其影响因素包含了医院提供的信息不令人满意、家属参与了患者的临终决定。让家属参与患者的日常护理,如洗澡、进食和吸痰等,可能有助于减少家属PTSD的发生。
(纪美芳)