




人们一般将肿瘤预防分为“三级预防措施”:一级预防(即病因学预防),是指对一般人群消除或降低致癌因素,促进健康,防患于未然的预防措施;二级预防(即发病学预防)是指对特定高风险人群筛检癌前病变或早期肿瘤病例,从而进行早期发现、早期预防和早期治疗,其措施包括筛查和干预实验;三级预防是指对现患肿瘤患者防止复发,减少其并发症,防止致残,提高生存率和康复率,以及减轻由肿瘤引起的疼痛等措施。本章将主要描述肿瘤的一级和二级预防。
肿瘤的病因学预防是最重要的预防措施。主要是改善一般人群的生活方式,降低环境中致癌物质的暴露,从根本上避免肿瘤的发生。根据目前对肿瘤病因学的认识,除了要防止空气、饮水、食物和工作环境中的致癌剂暴露外,控制吸烟、饮酒以及其他不良习惯等都是针对病因因素的一级预防。改变不良的生活方式和行为难度较大,需要全社会的一致行动来实现。
吸烟与肺癌等恶性肿瘤的因果关系已被全球多次流行病学研究所确立。它提供迄今为止人类对肿瘤预防的最好机会。控制吸烟便控制引起肿瘤的病因因素的30%,我国是烟草生产大国,烟草干重产量约达90吨/年,占全世界第一位,我国成年男性吸烟率高达50%~60%,另外,在工业生产过程中,尤其是橡胶、氯气,石棉尘和煤尘有关的工厂和企业中,工人既暴露于职业因素同时也吸烟,使肺癌的危险度明显增加,控制吸烟已经刻不容缓,戒烟已经成为全球的共同呼声。
控制吸烟的措施主要有两方面,一是吸烟行个人戒烟,二是创造不利于吸烟的环境。通过健康教育以改变人们的不良生活习惯和方式,教育人们“不吸烟、戒烟、少吸烟”。
1. 吸烟者主动戒烟 不少吸烟者由于种种原因愿意戒烟。如自身有病,配偶或儿女反对,友人和同事的压力,烟价的提高,对吸烟危害健康有所顾忌,或出于保护自己的孩子不受被动吸烟危害等。但是能坚持戒烟的人却为数不多,戒烟成功者常需要多次反复,戒烟理由越多,动力越大,成功的可能性就越高。
2. 创造不利于吸烟的环境 鉴于烟草对健康的危害,世界上已有64个国家和地区,其中包括中国,制定了有关限制吸烟的一些法律和条例;主要内容为:公共场所禁止烟草广告;香烟包装上必须注明“吸烟有害健康”的警告和烟焦油含量;提出烟焦油限量;严格只能成年人购烟的规定;不得在公共场所、房间和商业航班飞机、火车等交通工具上吸烟。临床医药卫生人员由于其特殊的工作性质应该起到表率作用,有向吸烟者做劝阻吸烟建议的义务。大多数有对照组的调研资料都显示,医生诊病时简短的几句规劝不吸烟的忠告,可使3%~10%的吸烟者戒烟,常常事半而功倍,效果显著。
除吸烟外,饮食营养因素是与人类癌症关系最密切的因素。据估计约35%肿瘤的发生与饮食有关。人体每天通过摄取食物获得营养,与环境不断地进行物质和能量的交换,从而维持人体的生命和健康,同时也会从摄取的食物中带入对人体健康不利的因素,导致包括癌症在内的多种疾病的发生。特别是我国消化道癌症约占全部恶性肿瘤的50%以上,更说明与饮食和营养因素有关。从饮食方面减少致癌的危险因素,增加防癌的保护因素,对预防癌症具有重要意义。
1. 合理的膳食结构
世界许多国家根据各自的国情纷纷制定了合理膳食结构建议,以降低肿瘤的危险性。最普遍受到人们重视的是“平衡膳食金字塔”;这种方法将人体每日摄取的食物构成分成4大类(也有的分成5大类):第1类(底层)为谷类和薯类等主食,主要提供碳水化合物、植物纤维、B族维生素等,约占40%;第2类为蔬菜水果,主要提供维生素C、胡萝卜素、植物纤维和矿物质等,占30%。第3类为肉禽、蛋、鱼、奶制品等,主要提供蛋白质、脂肪、矿物质,维生素A和B族维生素,约占20%。第4类(塔尖)为动、植物油和糖,主要提供脂肪酸、胆固醇等,占5%~10%。
这4类食物中,前3类应按需要适量摄取,应保持膳食以植物性食物为主,动物性食物为辅,蔬菜要多选用一些绿色或其他深色的蔬菜,供给丰富的胡萝卜素、矿物质和植物纤维,尽量少摄入脂肪和糖。通过合理的膳食结构使营养素得到平衡,增加机体的防癌功能,预防癌症发生。
2. 科学的食物加工、烹调方法
国际上许多研究报道,不合理的食品加工、烹调过程可产生致癌、致突变物质。要尽量少摄取煎烤、烟熏、亚硝酸化和盐渍过长时间的食物。食物选择应新鲜,保存应尽量采取冷藏。烹调过程中的用盐也应加以限制,高盐食物是引起胃癌和高血压的危险因素。对于蛋白质丰富的食物则应以蒸煮为佳。
3. 良好的饮食习惯
要培养良好的饮食制度和习惯,应按时进食,饥饱要适当,避免暴饮暴食,避免食物过烫、过硬,以保护食管和胃的黏膜免受损伤。不饮烈性酒,否则不利于保护食管和胃的黏膜及肝细胞。还要养成摄取食物多样化的习惯,避免偏食。进食时宜细嚼慢咽,避免进食过快。
4. 饮食预防肿瘤的前景
饮食是人生活的必需,也是一种生活享受,建立合理的膳食结构,培养良好的饮食习惯,使之能持之以恒,易为人们所接受。化学药物的预防,虽然能取得很好的效果,但天天服药难以坚持,因此饮食防癌是理想的措施。随着科学的发展和人们对食物防癌作用的认识不断提高,将会发现更多的食物具有防癌的作用。合理组合天然食物来进行饮食防癌是完全可行的。流行病学研究已经表明膳食结构的改变可使胃癌发病率下降。如进一步使膳食结构更为合理,则有可能在胃癌下降的同时不使结肠癌、乳腺癌上升,达到降低癌症发病率的要求。
在我们社会生活中,随着人们平均寿命的延长,职业暴露引起的肿瘤越来越受到人们的重视。与致癌物在环境中的普遍暴露相比,职业场所中所暴露的浓度较高,开始接触的时间较早,累积暴露的剂量较大,因此引起的癌症发病率和死亡率也较高。同时职业人群是一个特殊的群体,相对稳定,大多常常与原服务企业或单位终身联系,易于组织,为肿瘤的预防、控制、研究提供了极好的人群和现场。
IARC于1987年公布了证据确切的28种化学致癌剂和它们引起人类肿瘤的器官、组织类型。同时还公布了12种可能引起人类肿瘤的工业生产种类。如接触石棉、芥子气、砷、氡等的职业可引起肺癌,接触苯的石油化学工业和鞋制造业白血病高发。大剂量X线照射也可引起白血病,接触芳香胺类化合物者可引起膀胱癌等。
在人们的生产、生活过程中,既然有这么多致癌物质存在,那么究竟有多少比例的人类肿瘤直接归因于职业暴露呢?这个问题争论了几十年,在4%~20%。主要难点是肿瘤的潜伏期较长,职业暴露也有一个剂量的积累过程。在漫长的癌变过程中,其他非职业致癌因素也可能加入,较难区分混杂因素。综合各个时期的多项研究,认为10%左右较为可信。
防止职业癌症的措施主要为:①认真进行新的化学物质的毒理实验,防止使用有害的化学物质。②进行技术改造,寻找新的化学物质来替代致癌物。改变生产工艺,变开放、干式作业为密闭、湿式作业,加强通风防尘。③使用和改进个人防护设备,防止在工作场所吸烟、吃饭,养成个人卫生习惯,减少致癌物污染的机会。④建立国家安全允许浓度标准,严格执行国家职保和环保法规,工人定期轮换。
开展疫苗接种可以预防乙型肝炎流行和母婴传播。乙型肝炎病毒是肝癌的重要危险因素之一,我国人群中有10%~15%携带其表面抗原,有70%过去或者现在感染乙肝病毒。
人们在医疗实践中,早就认识到筛查是早期发现疾病的主要手段。依据许多癌症研究结果,WHO癌症顾问委员会明确提出“1/3的癌症可以预防,1/3的癌症如能早期诊断可以治愈,1/3的癌症可以减轻痛苦,提高生存质量甚至延长寿命”,理论上讲,筛查是指用快捷检查方法在人群中发现无症状但患有某种疾病的个体。筛查试验只是找出可疑患者,不具有诊断意义,筛查阳性者必须进一步复查做出诊断。对整个人群进行筛查即普查。
通过筛查来预防和控制肿瘤是基于以下两个关键因素:①筛查发现的个体必须是肿瘤的早期阶段,以便有足够时间使其病变得到逆转。②有行之有效的治疗方案,早期治疗的预后大大优于晚期治疗。此外,还应该考虑可行性,即成本-效益原则,用于筛查的人力及资本的投入与产生的效益应大致平衡,并符合社会经济发展的实际情况。
1. 选择筛查方案的基本标准
根据各国普查工作及专家们的意见,下述10条选择筛查方案的基本标准,可作为制订肿瘤筛查方案时的重要参考。
(1)该疾病在普查对象中危害严重。
(2)对早期病变有行之有效的治疗手段。
(3)有对筛查出来的可疑患者进行确诊和治疗的设施。
(4)有一个可以被鉴别的临床前期。
(5)筛查方法或手段必须有效、可靠。
(6)筛查方法必须被筛查人群接受。
(7)该疾病的自然史必须足够清楚。
(8)对筛查出的患者和正常人有完整的处理方案。
(9)筛查的花费即成本效益必须是可接受的。
(10)筛查工作必须有一个长期的考虑和安排,切忌一次性行为。
2. 检查方法
(1)肉眼观察:这是使用最广泛的癌症普查方法,在发现皮肤、唇、口腔、喉部、宫颈等部位可疑病变时十分有用。
(2)触摸:触摸在检查发现乳腺、直肠、前列腺、睾丸、卵巢、子宫等器官肿块及甲状腺包块、结节、淋巴结肿大等方面十分有效。
(3)仪器及实验检查:体内的肿瘤就常常需要借助内镜、X光、超声波和实验室检查来发现异常。
3. 筛查方法的评价
理论上讲,任何筛查方法都必须经由随机对照组的临床试验来证明能显著降低死亡率后,才能大规模推广使用。肿瘤发病率、死亡率、病例对照研究,临床分期的频率分布,治疗手段和生存率等临床观察都可以帮助积累资料和设计临床试验。
从正常上皮细胞发展到浸润癌,常常要经过一段漫长的癌前病变(precancer)或称上皮内癌(intraepithelial neoplasia)的阶段。处于这个阶段的不典型增生细胞(包括原位癌细胞)一般需要10年或更长的时间才能发展成侵袭癌或转移癌。我国河南林县食管癌有关研究资料显示,这种不典型增生大约有1/3可以发展为侵袭癌,而另1/3可以减轻或消退,表明这种癌前病变具有一定的可逆性,是控制肿瘤发生的重要时期。肿瘤的化学预防就是指通过使用药物、食物或营养成分来预防癌前病变的发生,或逆转、阻止已有的癌前病变发展成为侵袭癌。
1. 营养与化学预防的机制
随着细胞癌变机制的深入研究,人们对肿瘤化学预防的机制有了更多的认识。了解和研究抑制细胞癌变的途径及机制,对寻找和研制肿瘤预防药物有着重要意义。下面扼要叙述若干重要环节。
抑制致癌物的摄取:某些物质可以直接和致癌物结合,从而抑制后者的摄取。例如钙可以和胆汁、游离脂肪酸相结合,降低肠肿瘤的发生。
抑制致癌物的形成或激活:一些致癌物可以在人体内形成(如亚硝胺类化合物等),而维生素C和维生素E可以抑制这类有害物的形成。大多数致癌物需经过代谢酶活化后才能形成有致癌作用的代谢物,食物中含有多酚类物质(如鞣花酸等)可抑制细胞色素P450酶对多环芳烃致癌物的激活,从而抑制相应致癌物诱发的动物肿瘤。
使致癌物失活:洋葱、大蒜中含有巯基类物质,可以诱导致癌物的解毒酶,包括谷胱甘肽转硫酶等,从而使致癌物失活。
抗氧化剂:研究表明,致癌物代谢过程中体内产生的自由基对细胞癌变有重要影响。许多天然抗氧化剂,如多酚类化合物、维生素C和维生素E、姜黄素等具有较强的清除自由基的作用,可以抑制多种肿瘤的发生。
诱导细胞终末分化:视黄醇类药物可以使许多不同类型的肿瘤细胞发生分化。钙可以诱导大鼠食管、小鼠皮肤、人乳腺和结肠上皮组织发生分化。
其他:抑制癌基因活性、恢复抑癌基因活性、恢复免疫功能,以及恢复细胞间隙通信等具有抑制细胞癌变作用的药物均有可能预防肿瘤发生。细胞癌变及其抑制的机制是肿瘤化学预防的理论基础,对研制有效预防肿瘤的药物有决定性影响。
2. 肿瘤预防药物
美国国立癌症研究所(NCI)目前正在对10多种有潜在预防肿瘤作用的药物进行临床研究,这里仅介绍人们较熟悉的几种。
阿司匹林(aspirin):阿司匹林是一种非类固醇类抗炎症药物,其主要作用是通过抑制环氧酶(cyclooxygenase)的活性,从而抑制前列腺素的合成。而前列腺素可以刺激细胞增殖,促进癌变。流行病学研究资料表明,长期服用阿司匹林可以降低胃肠道肿瘤(食管、胃、结肠、直肠)发病率和死亡率。动物实验也观察到,阿司匹林可以降低大鼠结肠癌的发生率,抑制大鼠肝癌、膀胱癌的发展。其主要副作用是可能引起胃肠道溃疡和出血。阿司匹林预防肿瘤的临床研究正在进行中,但初步结果已发现,服用阿司匹林可以降低心血管病的死亡率。
钙:钙是人体重要组成成分之一,流行病学研究表明,饮食中食入较多钙的人群,体重增加和肥胖及肿瘤的相对危险度随之下降。
3. 判断预防效果的生物标记(biomarker)
观察肿瘤发病率或死亡率下降,仍然是目前判断肿瘤化学预防是否有效的主要指标,但采用这个指标有两大缺点:其一是需要很长的观察时间(数年或10多年),因为从上皮内肿瘤发展成侵袭性癌很缓慢;其二是需要大人群(数千人)才能达到统计学显著性的要求。为了克服上述缺点,目前正在研究替代性终点生物标记。这些生物标记的改变多发生在癌变较早期,但又和侵袭性癌发生密切相关,这些生物标记可以用于判断癌变进展与否,因而可使观察期限相对缩短。由于这些生物标记有很高的精确性和较低的个体差异,因此所研究的人群数量可以减少。
基因的异常:许多因素引起的癌基因的活化,抑癌基因失活,以及多种生长因子及其受体的功能异常都与肿瘤的发生有密切关系。国内外有关研究均表明,正常人支气管黏膜上皮细胞难以检测到P53蛋白,而鳞状上皮化生、不典型增生及原位癌组织中P53蛋白表达逐渐升高,表明P53基因突变导致的P53蛋白(突变型)表达在癌前期已开始增高,并与癌变有密切关系。P53可能成为某些肿瘤发生的终点生物指标。
细胞增殖标志:细胞增殖加快和癌变有密切关系,如人支气管正常上皮至癌变的不同阶段中增殖细胞核抗原(PCNA)表达也逐渐升高,其他如食管癌、结肠癌都有类似的规律。有人建议PCNA表达增高可以用于判断化学预防有效与否的指标之一。
寻找和研究替代性中间生物指标对肿瘤化学预防效果的判断具有重要意义。但到目前为止,还没有一个单一指标可以获得满意效果。除了上述指标以外,人们还在寻找其他许多指标,包括细胞分化、细胞凋亡,以及利用计算机进行细胞图像分析等,希望能找到既和肿瘤发生有密切关系,又能在癌变早期即已出现的生物指标。
大量研究资料表明,人类肿瘤是可以预防的,而预防肿瘤的关键在于控制癌前病变的发生和发展。由于癌前病变具有区域性、多处发生的特点,一般无法采用手术切除的办法进行治疗。预防癌前病变的发生,需要避免长期暴露于致癌因素。而对已经发生的癌前病变,则需经过药物,甚至基因等治疗手段使其恢复正常,或阻止其发展成侵袭性肿瘤。肿瘤化学预防研究虽然取得一定进展,但还处于起步阶段,还有许多问题有待进一步解决。随着癌变机制的深入研究,人们会逐步阐明一些关键性基因异常表达及其如何导致细胞生物学性质的改变,从而最终找到某些与癌变密切相关,又可在早期出现的生物指标。
肿瘤标志物通常是指由肿瘤细胞合成、释放或者是机体受肿瘤刺激而产生的物质。一般可分为两大类:一类称之为特异性肿瘤标志物,即只有患某种特定肿瘤时,它才会显著升高。另一类称为辅助性肿瘤标志物,它在正常情况下也可由某种正常组织产生,但在类似组织发生肿瘤时,其含量会急剧升高。
显而易见,后者在同类组织良性增生时也会升高,而只是发生肿瘤时,其含量变化更明显一些而已,因此,其检测肿瘤的灵敏度和特异性往往不尽人意,遗憾的是,目前临床上普遍检测的肿瘤标志物大多属于后者。临床上一般将肿瘤标志物的检测作为高危人群的早期筛查以及肿瘤确诊患者的疗效观察和预后分析手段,所以对于大多数肿瘤的确诊,目前尚不能单纯依赖肿瘤标志物的检测。
肿瘤标志物可在体液、排泄物及其肿瘤组织中发现,因此可利用免疫学技术对其进行定量或定性测定。通过这种测定,可以帮助我们对那些高危人群中可能发生早期肿瘤的个体提出预警,以便其及早接受进一步检查,或者将正常组织及炎性增生与肿瘤特别是恶性肿瘤区别开来,也可以对肿瘤组织的细胞学特性、恶性程度进行分析,以及对肿瘤患者的治疗效果和预后评估提供信息。
人类首先发现的肿瘤标志物是所谓的本-周氏蛋白,它是1846年在骨髓瘤患者的尿中发现的,该蛋白可随温度变化而呈凝溶状。以后发现,它实际为免疫球蛋白的轻链部分,而且除了在尿液,也可在血液中检测到该物质。以后又陆续发现了一些其他与肿瘤相关的标志物,包括激素、同工酶等蛋白质。特别是发现了某些胎儿期蛋白可在成人发生肿瘤时重新出现,从而开创了利用胎儿蛋白的检测发现早期肿瘤的理论和技术。20世纪70年代后,由于单克隆抗体技术的出现,人们成功发现了多种肿瘤的胚胎性抗原,将其应用于临床检验。
肿瘤标志物按照其本身的生物化学特性可分为胚胎源性类、含糖物质类、酶类、激素类,以及其他蛋白质类。不论哪一类肿瘤标志物,其临床应用的价值主要取决于以下几点:
(1)该标志物含量的变化应与肿瘤的生长、消退、转移有直接的相关性。
(2)该标志物应具有较高的特异性,即能比较明显地将正常组织生长以及炎性增生与肿瘤,特别是恶性肿瘤区别开来。
(3)检测该标志物的方法应当简便且低成本。
尽管目前应用于临床的肿瘤标志物仍存在不足,但还是为高危人群的初筛、临床辅助诊断、疗效及预后评价以及肿瘤复发和转移的监控提供了有力的工具。
随着检测技术和方法学的改进,标志物检测项目的增加,以及多指标联合检测的开展,临床诊断符合率日益提高,已逐渐成为肿瘤早期诊断的重要手段之一。
表1.3 常见胚胎性肿瘤标志物

1. 癌胚抗原(CEA)
癌胚抗原是1965年首先从胎儿及结肠癌组织中发现的。CEA是一种分子量为22000的可溶性多糖蛋白复合物,45%为蛋白质。蛋白部分由约600个氨基酸残基组成。CEA的编码基因位于19号染色体,不同肿瘤中提取的CEA虽然抗原性相似,但所含唾液酸及其他糖类组分的含量不一定相同,故有多个抗原决定簇。
一般情况下,CEA是由胎儿胃肠道上皮组织、胰和肝的细胞所合成。通常在妊娠前6个月内CEA含量增高,出生后血清中含量已很低。健康成年人血清中CEA浓度<25μg/L。
CEA属于非器官特异性肿瘤相关抗原,分泌CEA的肿瘤大多位于空腔脏器如胃肠道、呼吸道、泌尿道等。正常情况下,CEA经胃肠道代谢,而肿瘤状态时的CEA则进入血液和淋巴循环,引起血清CEA异常增高,使上述各种肿瘤患者的血清CEA阳性。
临床上,CEA>60μg/L时,常提示结肠癌、直肠癌、胃癌、肺癌、食管癌、肝癌、胰腺癌、乳腺癌、膀胱癌、卵巢癌等,其中结肠癌有70%~90%CEA高度阳性。确诊肿瘤患者CEA值升高,则表明有瘤细胞残存或增殖,如肺癌、乳腺癌、膀胱癌和卵巢癌患者血清CEA量明显升高大多显示为肿瘤浸润,其中约70%为癌转移。在某些内胚层来源的恶性肿瘤时CEA也会升高。
有10%的良性肿瘤以及内胚层组织重症疾病也可使CEA浓度升高。因此,CEA不是一种癌的特异性抗原,而应该认为是一种癌相关抗原。并可能在肿瘤细胞的转移上发挥一定作用。例如肺癌患者有肝转移时,血清CEA阳性可达85%,一般无转移灶的早期肿瘤患者,其血清CEA含量升高幅度较低,而有远处转移者其含量急剧升高。
测定血液中CEA水平除用于癌症高危人群的早期初筛预警外,还可用于检测治疗效果评价和预后分析。一般病情好转时,血清CEA含量下降,病情发展时CEA含量升高。如肿瘤术后或放疗、化疗后,血液中CEA水平明显下降。
如治疗成功,血液中的CEA水平将持续下降至正常水平,如效果不佳或癌症复发,则CEA水平将再次回升到不正常水平。
持续对血清CEA含量进行动态观察可检测癌肿的复发,一般可早于临床表现2~18个月。一般来讲,手术切除后6周,CEA水平恢复正常,否则提示有残留肿瘤。若CEA浓度持续不断升高,或其数值超过正常5~6倍者均提示预后不良。
连续随访定量检测CEA含量,对肿瘤病情判断更具有意义。
除血液外,其他体液如胰液和胆汁内CEA定量检测也可用于诊断胰腺或胆管癌;尿液CEA定量测定可作为判断膀胱癌预后的参考指标。
血清CEA定量测定结合降钙素测定,有助于甲状腺癌的诊断和复发评估。
临床上血清CEA浓度的变化主要有下例原因:
原发性结肠癌,患者CEA升高者占45%~90%,胰腺癌、胆管癌、胃癌、食道癌、肺癌、乳腺癌和泌尿系肿瘤,阳性率50%~70%,结肠癌患者手术切除后1~3周内血中CEA可降至正常水平,如术后CEA持续阳性,说明手术切除不完全或肿瘤发生转移。提示患者预后差或者有复发的可能。
良性肿瘤、炎症和退行性疾病,如结肠息肉、溃疡性结肠炎、胰腺炎和酒精性肝硬化患者CEA也有部分升高,但远低于恶性肿瘤,一般小于20μg/L,测定CEA可以作为良性与恶性肿瘤的鉴别诊断依据。吸烟也可能导致CEA升高。
2. 甲胎蛋白
甲胎蛋白是1956年在胎儿血清中发现的一种专一性的甲种球蛋白,主要由胎盘层,其次是卵黄囊合成,胃肠道黏膜和肾脏合成较少。20世纪60年代人们相继在化学致癌物诱发的可移植肝癌小鼠血清、原发性肝癌组织及患者血清中检测到甲胎蛋白。妊娠妇女血和尿中的AFP含量会持续升高,从妊娠13周开始上升,至28~32周达高峰。胎儿血浆中的AFP值可达到3mg/mL,随后即逐渐降低。而正常孕期羊水中AFP呈恒定状态。出生后,婴儿AFP合成很快受抑制,其血清含量降至5μg/L。3个月至周岁婴儿的浓度接近成人的水平,一般健康人血浆的AFP浓度低于25μg/L。
原发性肝癌患者血清中存在大量AFP,在临床症状出现前8个月就可检测出,因此临床检测对早期诊断原发性肝癌有良好的价值。目前一般认为,AFP是原发性肝癌最灵敏、最特异的肿瘤标志物。如果血清AFP测定结果在500μg/L以上,或含量有不断增高者,应高度警惕。肝癌患者血清AFP含量变化的速度和程度与肿瘤组织分化度高低有一定的相关性,分化程度较高的肿瘤AFP含量常大于200μg/L。睾丸癌、畸胎瘤、胃癌、胰腺癌等患血清AFP也可以升高。因此,血清AFP含量的检测对其他肿瘤的检测也有重要临床价值。另外,某些非恶性肝脏病变,如病毒性肝炎、肝硬化AFP水平也可升高,故必须通过动态观察AFP含量和ALT活性的变化予以鉴别。同时,患睾丸或卵巢畸胎瘤、格氨酸病、传染性单核细胞增多症、肝管细胞癌、酒精性肝炎、新生儿肝炎时,血清AFP也会增高。
检测AFP的免疫学方法主要有免疫扩散电泳即火箭电泳法,以及定性或定量免疫测定法。用不同的植物凝集素可以检测和鉴别不同组织来源的AFP异质体。
甲胎蛋白的主要临床意义:
(1)原发性肝癌:AFP为原发性肝癌重要指标之一,特异性强、灵敏度高。因此AFP为十分有价值的临床检查及普查项目。阳性率高达90%,血清含量>400μg/L作为原发性肝癌的诊断阈值。大部分患者呈持续高水平升高,部分患者呈低水平升高。但AFP阴性不排除原发性肝癌,因为18%~20%的原发性肝癌患者血清AFP正常。
年龄因素也对血清AFP水平有影响,AFP对原发性肝癌的诊断率随年龄增加而逐渐下降。有报道小于40岁为77.84%、40~49岁为70%、50~59岁为60.58%、大于60岁为41.96%。这说明老人AFP正常或轻微升高不能排除肝癌的可能性。
AFP的测定对肝癌治疗后随访也有重要意义,有报道原发性肝癌血清AFP水平与预后有关,即AFP>5000μg/L者,术后5年生存率明显低于AFP<5000μg/L者。在存活5年以上的16例病例中,15例<1000μg/L;在术前>1000μg/L者,87.5%在1年内死于肝癌复发。
AFP高浓度、中浓度和低浓度持续升高者,1年后存活率分别为51.3%、75%和100%。因此肝癌切除后AFP能否正常是判断预后的关键因素。
(2)孕妇血清AFP与胎儿状态:当胎儿患低氧症、宫内死亡、遗传缺陷、先天性神经管畸形、无脑儿、脊柱裂等时,母体血清AFP异常增高,有报道正常孕妇血清AFP>800μg/L时预示胎儿处于危境或已经死亡,>1075μg/L多见于死胎流出。其死胎的诊断率可达80%。有人认为10~16周孕妇血清AFP比正常高10倍可诊断为开放性神经管缺损。另外,胎儿有先天性食管及十二指肠闭锁、性染色体异常、脑积水、骶尾畸胎瘤、法洛四联症等时,羊水中AFP也明显升高。
(3)其他肿瘤:有报道69%~92%卵黄囊肿瘤患者血清AFP升高,一般认为,胃癌、结肠癌等由内胚层衍生组织发生的癌,即使未发生肝转移也可合成AFP,而非内胚层衍生组织癌变,即使转移到肝脏也不合成AFP。因此,血清AFP是否升高与癌的原发部位有关,血清AFP阴性不能完全否定继发性肝癌。
(4)肝良性病变:近年来发现肝良性病变时,血清AFP也增高,如病毒性肝炎患者轻度增高,慢性肝炎患者有20%AFP升高,暴发性肝炎患者AFP也明显升高。病理检验发现AFP升高与肝细胞炎症受损有关。
(5)血清AFP下降:孕妇血清AFP浓度<10μg/L可作为胎儿染色体异常的指标;另外,原发性肝癌手术彻底切除后,血清AFP浓度应迅速下降,1周后降至正常值。若以后又出现增高则预示复发;其出现时机比肝功能异常更早。原发性肝癌姑息性切除或化疗后,有同样现象。
(6)AFP持续性弱阳性与肝癌之间的关系:正常人连续弱阳性者1年内肝癌发生率为12.9%,比正常者发病率高259倍,对治疗后的肝癌患者,一次弱阳性后1年内肝癌复发率为44.06%,2年内64.58%,5年内92.66%,表明对弱阳性者的随访有助于早期诊断。弱阳性患者同时伴有肝硬化及慢性肝炎时,肝癌的危险性更大。
3. 胰胚胎抗原(POA)
胰胚胎抗原是1974年自胎儿胰腺发现的抗原,同年被国际上正式命名。POA是一种糖蛋白,分子量为40000,在血清中以分子量90000的复合形式存在,但可降解为40000的单体。正常人群血清中POA<7ku/L。胰腺癌的POA的阳性率为95%,其血清含量>20ku/L。当肝癌、胃癌等恶性肿瘤时也会使POA升高,但阳性率较低。
这类物质可分为高分子黏蛋白和血型类抗原两大类,大多以首次建立的单克隆抗体杂交瘤细胞株编号命名。这类抗原标志物通常用单克隆抗体检测,而对一些糖类抗原的异质体,则用不同的植物凝集素来进行分离检测,常见的类型如下。
1. CA125
CA125是从卵巢浆液性囊腺癌细胞株所获的抗原,是一种大分子多聚糖蛋白,表达于胚胎体腔上皮组织,存在于上皮性卵巢癌组织和患者的血清中。加热至100℃时CA125的活性被破坏,正常人血清CA125阳性临界值为35ku/L。
CA125是上皮性卵巢癌和子宫内膜癌的标志物。在浆液性子宫内膜癌、透明细胞癌、输卵管癌及未分化卵巢癌患者中CA125含量可明显升高。当卵巢癌复发时,在临床确诊前几个月便可呈现CA125增高。尤其卵巢癌转移患者的血清CA125更明显高于正常值。
CA125的测定和盆腔检查的结合可提高诊断的特异性。动态观察血清CA125有助于卵巢癌的预后评价和治疗监控。一般经治疗后,CA125含量可明显下降。若不能恢复至正常范围,应考虑有残留肿瘤的可能。通常95%的残留肿瘤患者的血清CA125浓度>35ku/L。然而CA125血清浓度轻微升高还见于1%健康妇女,3%~6%良性卵巢疾患或非肿瘤患者,怀孕期前3个月、行经期、子宫内膜异位症、子宫纤维变性、肝病、胸腹膜和心包感染等,也可见到其稍有升高。
2. CA15-3
CA15-3是一种多形态上皮糖蛋白,正常健康者血清中的CA15-3测定正常值为0~28ku/L 。
CA15-3存在于多种腺癌内,如乳腺癌、肺癌、肺腺癌及卵巢癌等,是检测乳腺癌较重要的抗原。30%~50%的乳腺癌患者CA15-3明显升高,60%~80%的进展期乳腺癌患者的CA15-3血清水平高于正常值。CA15-3通常可用于判断乳腺癌进展与转移,因其含量的变化与治疗结果密切相关,因此也可用于检测治疗效果,它也是检测乳腺癌患者术后复发的最佳指标,当CA15-3>100ku/L时,可认为有转移性病变。同时,肺癌、胃肠癌、卵巢癌及宫颈癌患者的血清CA15-3也可升高,应予以鉴别。另外特别要排除部分妊娠引起的含量升高。
3. CA199
CA199是至今报道的对胰腺癌敏感性最高的标志物。它是一种分子量大的低聚糖类肿瘤相关糖类抗原,在血清中它以黏液蛋白形式存在。通常分布在正常胎儿胰腺、胆囊、肝、肠以及正常成人胰腺、肝管上皮等处。正常人群的CA199血清含量为0~37ku/L。
CA199通常作为胰腺癌和结直肠癌的标志物,胰腺癌患者85%~95%为阳性。当CA99<1 000ku/L时有一定的手术意义。肿瘤切除后CA199浓度会降低,如再次上升则可表示复发。结直肠癌、胆囊癌、胆管癌、肝癌和胃癌的阳性率也会很高,如同时检测CEA和AFP可进一步提高阳性检测率。
但良性疾患如胰腺炎和黄疸时,CA199浓度也可一过性增高,且其浓度多低于120ku/L,必须加以鉴别。
4. CA50
CA50存在于细胞膜内,其抗原决定簇为唾液酸化节酐酯。在正常人群,CA50血清浓度<20ku/L。一般认为,CA50是胰腺和结直肠癌的标志物,但其类似物质也广泛存在于胰腺、胆囊、肝、胃、结直肠、膀胱、子宫组织中。当细胞恶变时,由于糖基转化酶的失活或胚胎期才能活跃的某些转化酶被激活,造成细胞表面糖类结构物质改变而形成CA50。因此,它又是一种普遍的肿瘤标志相关抗原,而不是特指某个器官的肿瘤标志物。所以在多种恶性肿瘤中可检出不同的阳性率。他对于胰腺癌、胆囊癌的阳性检测率达90%,对肝癌、胃癌、结直肠癌及卵巢肿瘤的诊断也有较高价值。但在胰腺炎、结肠炎和肺炎时,CA50也会升高,并随炎症消除而下降。
5. CA72-4
它是一种肿瘤相关糖蛋白抗原,80%以上的人腺癌细胞膜上检出CA72-4,而非上皮性的恶性肿瘤及良性增殖性病变均无该抗原表达。
恶性肿瘤阳性率分别为:
胃肠道癌40%、肺癌36%、卵巢癌24%,其检测结果与CEA具有互补作用。
①可用于检测原发性乳腺癌、胃癌、直结肠癌以及卵巢癌患者残余肿瘤细胞。
②可与CA125联合用于卵巢肿瘤的诊断及复发检测。
③可与CA199联合用于胃癌的诊断以提高阳性率。
④用于胃癌术后检测早期复发。
⑤正常人和良性胃肠道疾病患者的阳性率分别可达3.5%和6.7%。
6. CA242
CA242是一种唾液酸化糖类抗原,胃肠道肿瘤患者多见其升高。因此CA242可用于胃肠道恶性肿瘤患者的治疗监控和复发检测以及可疑患者的辅助诊断。有人认为CA242抗原与其他同类肿瘤标志物相比,在良性和恶性肿瘤中的表达水平具有更明显的差异。为提高诊断的敏感及特异性,CA242通常与其他肿瘤标志物联合使用。
酶及同工酶类肿瘤标志物一般可分为两类,一类是特异性酶,即仅在特定组织中合成,发生肿瘤时由于损伤或增生使其酶释放增加,如前列腺特异性抗原等;另一类为非特异性酶,即在多个组织中均有合成,但由于肿瘤细胞代谢异常使其大量释放到血液中,如己糖激酶等。
酶类作为肿瘤标志物的原因有3个:
(1)肿瘤细胞或组织刺激或破坏其他细胞或组织,使其合成和释放异常;
(2)肿瘤细胞由于代谢旺盛活细胞通透性增加,使得细胞内的酶大量进入血液;
(3)肿瘤通过压迫和浸润使酶的灭活和排泄障碍。
1. 常见酶类肿瘤标志物(表1.4)
表1.4 常见酶类肿瘤标志物
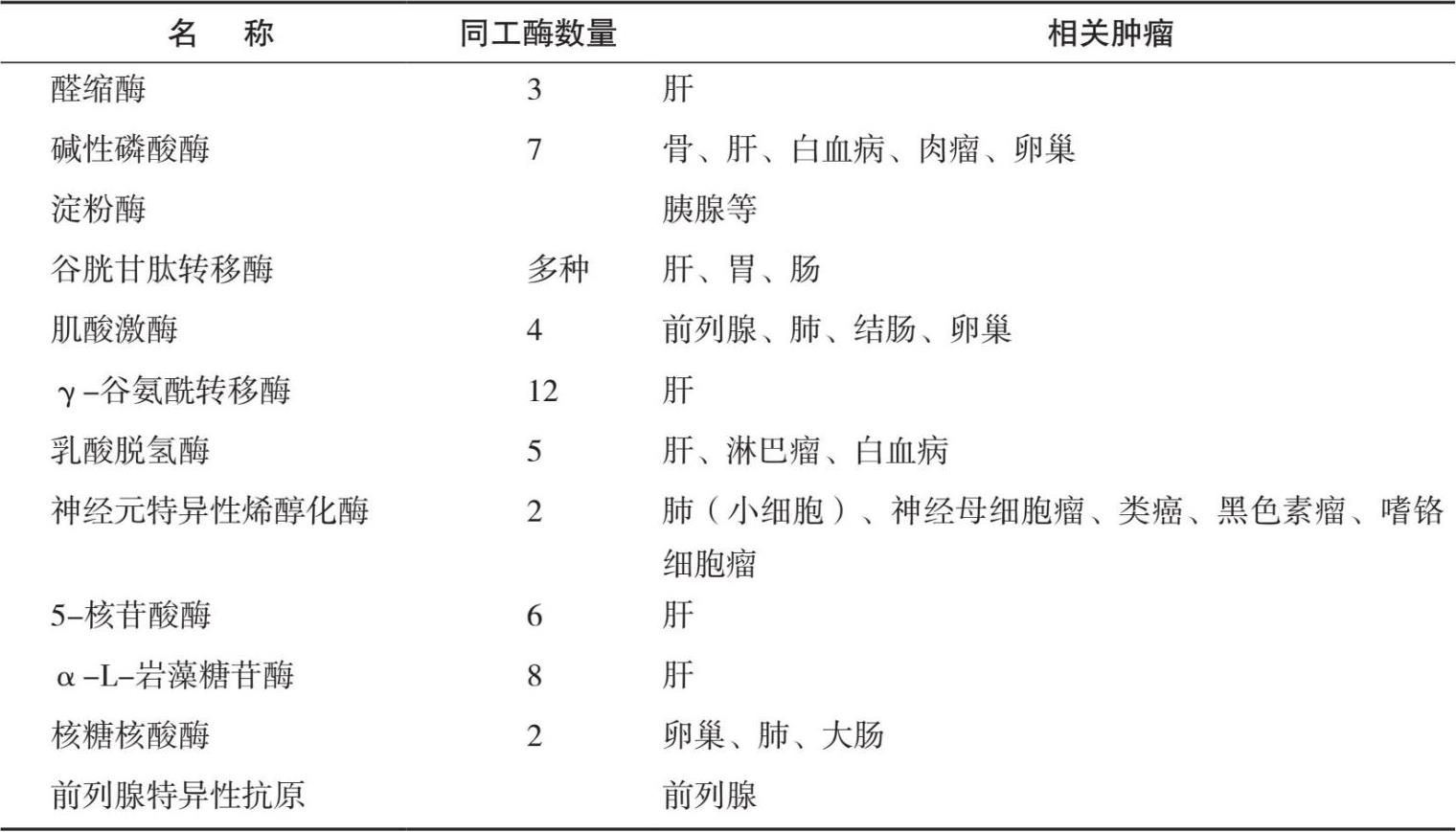
2. 前列腺特异性抗原(PSA)
前列腺特异性抗原(PSA)是分子量为30000的单链糖蛋白,编码基因定位于19q13,主要由前列腺管状上皮细胞合成,它属于丝氨酸蛋白酶的一种。有糜蛋白酶和胰蛋白酶样活性,是舒缓肽基因家族成员之一。1971年首次发现PSA是由前列腺上皮细胞合成,是精液的主要成分之一,在正常男性含量<2.5μg/L。
PSA是前列腺癌的特异性标志物,也是目前少数几个器官特异性肿瘤标志物之一,前列腺癌是男性泌尿系统的主要囊性肿瘤,血清PSA定量测定的阳性临界值为>10μg/L,此时前列腺癌的诊断特异性达90%~97%。前列腺癌在男性所有类型癌中占10%~20%,是男性最常见的癌肿之一。其病程进展缓慢,男性在大于65岁时发病率猛增,因此前列腺癌是威胁50岁以上男性生命的主要癌症。
自前列腺特异性抗原发现的20多年来,他已经成为最有效的前列腺肿瘤标志物,并在诊治前列腺过程中扮演着重要角色,因此,美国FDA已批准将PSA检测作为50岁以上男性的普查指标。PSA检测与肛门指诊联合进行能提高前列腺癌的检出率,并优于单独使用PSA检测或肛门指诊。
虽然PSA被认为是一个有效的肿瘤标志,但它仅具有器官特异性,并不具有肿瘤特异性。例如,在正常男性PSA值在4~10μg/L时,前列腺癌和良性前列腺疾病间有很大的重叠,这个范围称为诊断灰色区域。
在体外,PSA能与蛋白酶抑制剂结合成复合体,如与1-抗糜蛋白酶(1-ACT)、蛋白酶抑制剂(API)、α 2 -巨球蛋白(A2M)、蛋白C抑制剂及孕周蛋白等结合。而在血清中,80%~90%的PSA与蛋白酶抑制剂结合,其主要与ACT和A2M形成复合物,只有10%~20%以游离形式存在。
血清PSA除了早期发现前列腺癌,还可用于治疗后的监控。一般90%术后患者的血清PSA值可降低至不能检出的痕量水平,如术后血清PSA值升高,提示有残留肿瘤,放疗后疗效显著者,50%以上的患者在2个月内血清PSA降至正常。
3. 游离前列腺特异性抗原(fPSA)
游离态PSA(fPSA)的应用:在前列腺增生和前列腺癌的PSA水平在4~10ng/mL时较大部分重叠,在这个所谓灰色区域难以根据PSA水平来区分前列腺增生和前列腺癌。PSA在血清中可以游离态和结合态的形式存在,游离PSA是指游离在血浆中不被结合那部分PSA,表示为fPSA,血清总PSA以tPSA表示fPSA浓度在癌症患者中低于良性增生患者。临床上就是应用这个差异,从良性前列腺增生患者中,将早期前列腺癌筛检出来。目前应用fPSA/tPSA比值来辅助鉴别前列腺癌和良性增生获得广泛使用。参考值为0.16,即其比值<0.16则患前腺癌的可能性高。fPSA的百分比低,提示患前列腺癌的可能性较高。
近年研究表明,fPSA水平在血清中不稳定,fPSA/tPSA比值分布较离散,两者相关性不显著,难以根据fPSA/tPSA比值来筛查和诊断前列腺癌。而结合PSA(cPSA)和tPSA相关性好。前列腺操作对cPSA的影响弱于对tPSA的影响。前列腺体积对cPSA的影响也弱于对tPSA的影响。故cPSA是诊断前列腺癌的较理想指标。在tPSA<10ng/mL,cPSA/tPSA≥0.78为前列腺癌敏感性97.8%,特异性95.8%。
4. β-L岩藻糖苷酶(AFU)
β-L岩藻糖苷酶(AFU)是存在于血清中的一种溶酶体酸性水解酶,分子量23 0000,正常参考值为230~310mol/L。
自1980年首先在原发性肝癌患者血清中发现AFU活性升高以来,AFU一直是原发性肝癌的诊断标志物之一。它广泛分布于人体组织细胞、血液和体液中,并参与体内糖蛋白、糖脂和寡糖的代谢。原发性肝癌患者血清AFU显著高于其他各类恶性肿瘤和良性疾患。
AFU升高的机制可能有以下几点:
肝细胞和肿瘤细胞的坏死使溶酶体大量释放入血,正常肝细胞的变性坏死可使摄取和清除糖苷酶的功能下降,肿瘤细胞合成糖苷酶的功能亢进;肿瘤细胞可能分泌某种抑制因子,抑制肝细胞对糖苷酶得清除能力或释放某些刺激因子,促进肝细胞或肿瘤细胞本身合成糖苷酶。总之,血清AFU活性升高虽然可能是由多种因素综合作用的结果,但对于原发性肝细胞性肝癌的检测是一个敏感特异的标志物。
血清AFU活性动态曲线对判断肝癌治疗效果、评估预后和预测复发有着极其重要的意义。甚至优于AFP。但值得注意的是,血清AFU活力测定在某些转移性肝癌、肺癌、乳腺癌、卵巢或子宫癌之间有一些重叠,甚至在某些非肿瘤性疾患如肝硬化、慢性肝炎和消化道出血等也有轻度升高。因此,在使用AFU时应与AFP同时测定,以便提高原发性肝癌的诊断率。
AFU存在8种不同等电点的同工酶,其等电点范围在3.5~6.5。正常人的AFU同工酶谱有两种类型:低峰值型和Ⅳ主峰型。乙型肝炎患者出现3种AFU同工酶谱:Ⅷ主峰型,Ⅳ、Ⅷ双峰型,Ⅳ主峰Ⅴ次峰型。原发性肝癌患者血清AFU同工酶有5种类型低峰值型,Ⅳ、Ⅴ双峰型,Ⅲ、Ⅳ双峰型,Ⅴ型和Ⅵ型。根据各自的峰型特点,AFU同工酶对正常人、肝炎和原发性肝癌患者的鉴别诊断具有一定的临床应用价值。
5. 神经元特异性烯醇化酶(NSE)
烯醇化酶是催化糖原酵解途径中甘油分解的最后的酶。催化2-磷酸甘油向磷酸烯醇式丙酮酸的转化。
NSE是神经母细胞瘤和小细胞肺癌的标志物,神经母细胞瘤是常见的儿童肿瘤,占1~14岁儿童肿瘤的8%~10%,NSE作为神经母细胞瘤的标志物,对该病的早期诊断具有较高的临床价值。神经母细胞瘤患者的尿中NSE水平也有一定升高,治疗后血清NSE水平降至正常。血清NSE水平的测定对于监测疗效和预防复发均具有重要的参考价值。比测定尿中儿茶酚胺的代谢更有意义。
由于小细胞肺癌是最常表现有神经内分泌性质的肿瘤,因此目前NSE也是最敏感最特异的肿瘤标志物之一。小细胞肺癌是一种分化程度高的神经内分泌系肿瘤,占肺癌的25%~30%,由于小细胞肺癌对复合化疗及放疗敏感,有治愈的报道,因此正确诊断肺癌的类型,特别是确定小细胞肺癌的诊断很重要。而小细胞肺癌可表现为神经内分泌细胞的特性,有过量的NSE表达,比其他肺癌和正常对照高5~10倍,患者血清NSE检出的阳性率可高达65%~100%,因此,目前已公认为NSE可作为小细胞肺癌高特异性、高灵敏度的肿瘤标志物。
NSE水平与小细胞肺癌转移程度相关,但与转移的部位无关。小细胞肺癌患者血清中升高的程度能反映病程,小细胞肺癌在治疗后,血清NSE浓度由于肿瘤对治疗反应的不同可分为以下几种:
(1)下降至正常;
(2)下降但浓度仍高于正常;
(3)不下降或无反应。
由于NSE水平与疗效之间有一个良好的相关性,因此治疗前后动态观察血清NSE浓度可以检测小细胞肺癌的治疗效果。在小细胞肺癌诊疗的应用明显优于其他肿瘤标志物。
激素是由特异的内分泌腺体或散在内分泌细胞产生的活性物质,当这类具有分泌激素功能的细胞癌变时,就会使所分泌的激素量发生异常,这一现象常称为正位激素异常。而与此对应的异位激素异常,是在正常情况下不能生成某种激素的细胞转化为肿瘤细胞后所产生异常激素的过程,其主要表现为:非内分泌腺细胞合成激素,某种内分泌细胞分泌其他激素,肿瘤患者伴有分泌异常综合征;该肿瘤细胞在体外培养时也能产生激素,肿瘤切除后或经治疗消退时,此激素分泌量下降,内分泌综合征改善(见表1.5)。
表1.5 常见激素类肿瘤标志物
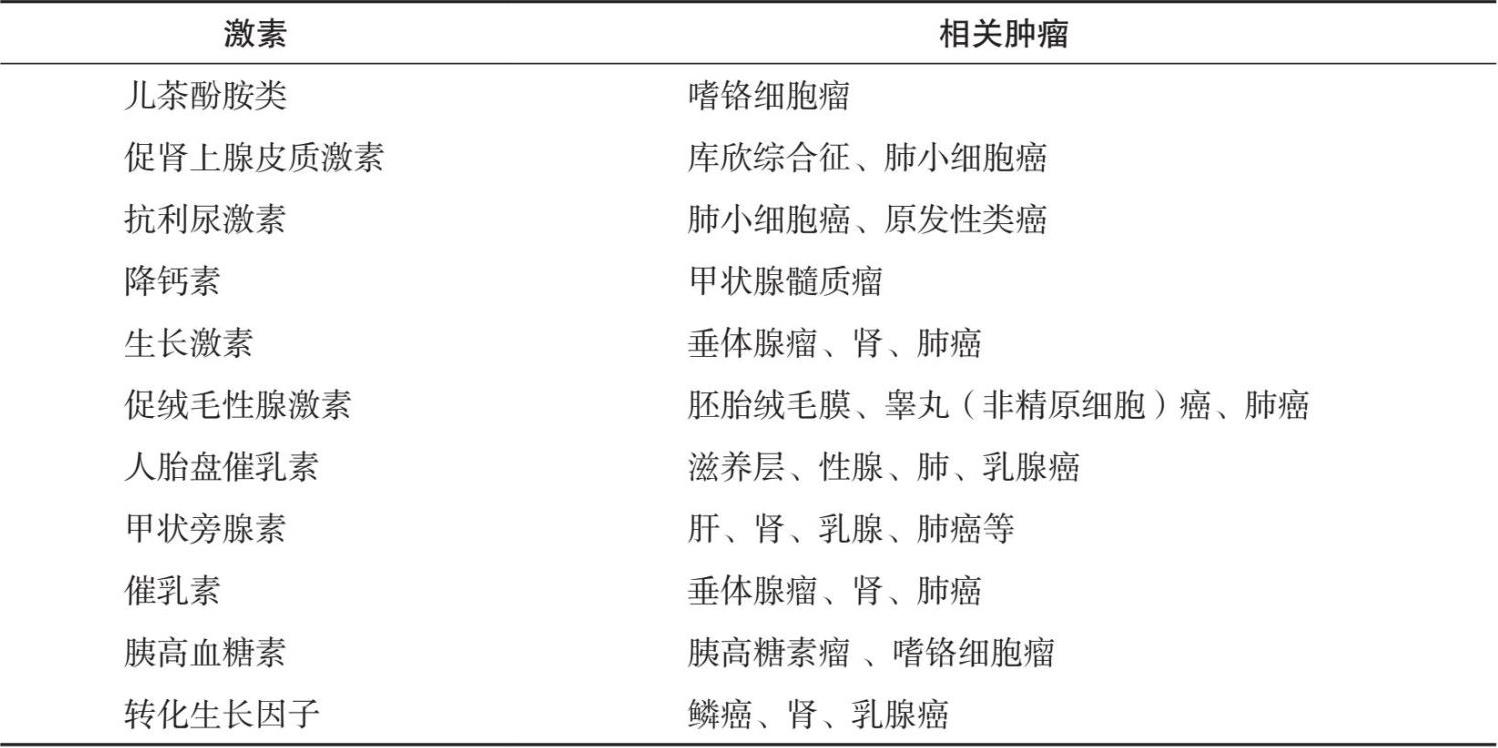
一般来讲,异位激素的化学本质与正常激素相似,不同类型的恶性肿瘤即可分泌不同种类的激素,也可分泌同一种激素,而同一肿瘤细胞可分泌一种或多种不同的激素。常见的可分泌异位激素的恶性肿瘤包括未分化小细胞癌、神经外胚层肿瘤及类癌等。因此观察这些激素动态变化,无疑会给临床诊断和治疗提供依据。
1. 降钙素
降钙素(CT)是由甲状腺滤泡细胞中的C细胞合成、分泌的一种单链多肽激素,故又称甲状腺降钙素。它由32个氨基酸组成,分子量3500。人类的CT的半衰期只有4~12min,正常情况下它的靶器官是骨、肾和小肠,主要作用是抑制破骨细胞的生长,促进骨盐沉积,增加尿磷,降低血钙和血磷。降钙素正常值为小于100ng/L 。
目前认为,甲状腺髓样癌患者的CT一定会升高,同时,因为降钙素的半衰期较短,所以降钙素可作为观察临床疗效的标志物。另外,肺癌、胃肠道癌、乳腺癌以及嗜铬细胞瘤患者可因高血钙或异位分泌而使血清CT增加,同时,肝癌和肝硬化患者也可偶尔出现血清CT增高。
降钙素测定的主要临床意义:
(1)甲状腺髓样癌
此种癌起源于甲状腺滤泡旁细胞,可产生多种生物活性物质,其中以降钙素为主。患者血清降钙素水平高于正常10到数百倍。如经手术治疗,则降钙素水平恢复正常。
(2)肺小细胞癌
此种癌可产生多种激素,其中包括降钙素。研究表明血清降钙素水平与肺小细胞癌病活动程度明显相关。病变广泛的患者降钙素的水平明显上升。缓解时降低至正常水平,复发时再升高。故降钙素测定有助于发现此症状,可作为临床估计本病发展变化的指标。
2. 人绒毛促性腺激素HCG
HCG是由胎盘滋养层细胞所分泌的一种糖蛋白激素,在正常妊娠妇女血中可以测出HCG。通常情况下,尿中的HCG的总量<30μg/L,血清中HCG<1μg/L,当胎盘绒毛膜细胞恶变为恶性葡萄胎后,HCG会明显升高。HCG在患乳腺癌、睾丸癌、肺癌、卵巢癌及子宫内膜异位症、卵巢囊肿等非肿瘤状态时,HCG也会升高。其主要临床意义如下:
(1)滋养层细胞疾病的诊断、治疗方案的选择及预后评估
HCG测定对葡萄胎、绒癌的诊断及化疗后的疗效观察,以及葡萄胎终止后的随访均有重大意义。一般而言,良性葡萄胎、恶性葡萄胎、绒癌治疗前HCG均增高,其升高顺序为:绒癌>恶性葡萄胎>良性葡萄胎。葡萄胎清宫后,HCG下降很快,3个月左右绝大多数恢复正常,而绒癌、恶性葡萄胎治疗后的转阴率约为71%,转阴期为1~18个月。HCG值与病情基本平行,因此,化疗效果的评价主要依据HCG的数值,若数值不降或下降缓慢应考虑更换治疗方案。动态监测可反应癌细胞群生长、退化的动态过程。
(2)睾丸精原细胞瘤
这类患者偶有HCG异常分泌,预后好的病例在睾丸切除后HCG值随之降为正常。
(3)肺癌
肺癌患者HCG阳性率约为65%,临床证实,手术后HCG明显下降,说明HCG分泌点是肺部肿瘤。按国际分期法,分期越晚,HCG越高,其HCG升高的顺序是:腺癌>小细胞癌>鳞癌。
其他乳腺癌、卵巢癌、子宫癌、肝癌、畸胎瘤等也可见到HCG升高。目前还将HCG游离亚单位测定作为早期筛查唐氏综合征的一个重要指标。
3. 儿茶酚胺类及其衍生物
儿茶酚胺类激素是以其结构中均含儿茶酚又属于胺类而得名。正常情况下,它是由肾上腺髓质中的一些交感神经节纤维末梢髓质细胞又称嗜铬细胞产生和分泌,包括肾上腺素、去甲肾上腺素和多巴胺等,它们既是激素又是神经递质。
(1)变肾上腺素:是儿茶酚胺的甲氧化代谢产物。由于甲氧化是在肝脏内微粒体中进行,而儿茶酚胺的形成都是在肾上腺髓质的嗜铬细胞及交感神经末梢处形成。故检测尿中变肾上腺素浓度可间接地了解儿茶酚胺的分泌。变肾上腺素正常值为0.30~1.50μmol/24h尿。浓度增高是分泌型嗜铬细胞瘤的主要标志物,而且比儿茶酚胺和香草扁桃酸更稳定。
(2)香草扁桃酸(VMA):是肾上腺素和去甲肾上腺素经单胺氧化酶和儿茶酚胺-0-甲基转移酶的作用下,甲基化和脱氨基而产生的降解产物。VMA主要由尿中排出。正常参考值随年龄增长而增加,成人为5.0~35.0mol/24h尿。能合成儿茶酚胺类的肾上腺髓质嗜铬细胞及交感神经细胞末梢均可合成VMA。一旦这类组织增殖,则尿中VMA就会增高,所以它常被认为是神经母细胞瘤、神经节瘤和嗜铬细胞瘤的标志物,约有70%神经母细胞瘤的患者均有VMA增高,在儿童神经母细胞瘤患者中,VMA也是一项重要指标。VMA可作为嗜铬细胞瘤的诊断首选标志物,但有时增高程度不稳定,宜同时测定尿中儿茶酚胺和变肾上腺素。
(3)高香草酸(HVA):是多巴胺的主要代谢物,由儿茶酚在肝脏内经羧化和氨基氧化而成,正常参考值与VMA相似,也随年龄增长而增加。尿中HVA增加与多巴合成量有关。在神经母细胞瘤、儿童交感神经肿瘤时,常选用HVA作为诊断和随访的一种主要标志物。
蛋白类肿瘤标志物是最早发现的肿瘤标志物类型。常见的标志物如:微球蛋白、免疫球蛋白等均属于此类。一般来讲这类标志物特异性较差,但检测方法相对比较容易,故一般作为常规检测项目(见表1.6)。
表1.6 其他常见蛋白类肿瘤标志物

1. β-2微球蛋白(2MG)
2MG是从肾病患者尿中分离出的一种蛋白质,分子量仅为12 000,电泳时显于2MG区带,故被命名为2-微球蛋白。血中正常参考值为:(3.1±0.96)mg/L,尿中为(0.31±0.34)mg/L,脑脊液为(1.27±0.11)mg/L。是恶性肿瘤的辅助标志物,也是一些肿瘤细胞上的肿瘤相关抗原。MG是人类组织相容抗原,肿瘤患者血清MG含量异常增高,尤其是淋巴系统肿瘤,如慢性淋巴细胞白血病、淋巴细胞肉瘤、多发性骨髓瘤等时更为明显。在肺癌、乳腺癌、胃肠道及子宫颈癌等中也可见增高。由于在肿瘤早期,血清中MG可明显高于正常值,故有助于鉴别良、恶性肿瘤。脑脊液中MG的检测对白血病在中枢神经系统转移的诊断有特别的意义。
2. 铁蛋白
铁蛋白是水溶性铁储存蛋白,20世纪60年代从恶性肿瘤细胞株中分离出来的,发现其存在于各种组织和体液中。铁蛋白是一种脱铁蛋白组成的具有大分子结构的糖蛋白。
铁蛋白具有两个亚单位,为肝脏型和心脏型,不同比例的亚单位可分别聚合而成纯合体和杂合体,因此可得到不同的同工铁蛋白图谱。当肿瘤状态时,酸性同分异体铁蛋白增高,这通常与白血病、肺癌、乳腺癌有关。当肝癌时如果AFP测定值较低,可用铁蛋白测定结果作为补充证据,以提高诊断率。但在色素沉着旺盛、炎症,尤其是肝炎时,铁蛋白也会升高。
3. 本周蛋白
本周蛋白(BJP)是19世纪人类首次发现的肿瘤标志物。它由于可被氨基水杨酸、三氯醋酸、硝酸和盐酸沉淀,且随温度变化,也可以反复出现凝胶沉淀及复溶现象,故又名为凝溶蛋白。后来发现本周蛋白由完整的轻链组成,在大多数病例中,本周蛋白的沉淀系数为3.6s,分子量45000,属于游离轻链的双联体,当沉淀系数为1.8s时,分子量为22500,则为单体结构。
本周蛋白是多发性骨髓瘤的典型标志物,称其为免疫球蛋白轻链标志物。慢性淋巴瘤、骨肉瘤等均会引起本周蛋白阳性,肾病时也可见到阳性。目前用于检测本周蛋白的方法主要有以下几类:
(1)热沉淀:此方法易受pH及多种因素影响,因此宜严格选用pH4.9醋酸缓冲液。
(2)醋酸纤维薄膜电泳:一般用清晨第一次尿浓缩50倍左右后,进行电泳。经染色后见到BJP区带。
(3)聚丙烯酰胺电泳:其分辨率较高。
(4)非浓缩尿银染技术:由于提高了检测敏感性,故不需要浓缩尿。
(5)免疫电泳。
(6)固定免疫电泳比一般免疫电泳灵敏度提高近10倍。
肿瘤标志物临床应用准则应尽可能地包括临床表现、实验室诊断、影像诊断和治疗原则等各个方面。单独制定某一方面的肿瘤标志物应用准则其价值有限。目前,国际上一些学术团体和组织已制定出了一些较好的“准则”或“指南”,现在的问题是如何很好地宣传并鼓励临床工作者积极进行实践,再通过循证检验医学,将获得的时间经验对已有的“准则”和“指南”进行充实和修订,同时制定出示和本单位具体情况的肿瘤标志物临床应用准则。
1. 肝癌的筛查和肿瘤标志物
甲胎蛋白是目前公认的最好的用于肝癌的筛查指标,特别是对慢性乙肝和丙肝等高危人群,联合使用甲胎蛋白和肝脏B超,可以早期发现肝癌,并取得良好的疗效。美国临床生化学会建议,对于乙肝和丙肝引起的肝硬化患者,建议每6个月做一次甲胎蛋白和肝脏B超,以便早期发现癌变,当甲胎蛋白持续升高大于400~500μg/L时,要高度怀疑肝癌的可能性对于肝癌复发的检测,建议每3~6个月测定一次甲胎蛋白,连续两年,以后每年测定一次。
2. 肺癌的筛查和肿瘤标志物
肺癌中常用的肿瘤标志物有神经元特异性烯醇化酶(NSE)、癌胚抗原(CEA)、鳞状细胞癌相关抗原(SCC)、非小细胞肺癌相关抗原21-1(CYFRA21-1)和胃泌素释放肽前体(ProGRP)。由于缺乏灵敏、特异性的肿瘤标志物,上述肿瘤标志物都不适用于肺癌的筛查。
肺癌的诊断主要依靠医学影像学和手术后病理学检查,肿瘤标志物的测定不能代替病理学检查结果,但在缺乏病理依据的情况下,患者血清中神经元特异性烯醇化酶(NSE)升高可能支持小细胞肺癌的诊断,血清中鳞状细胞癌相关抗原水平升高的患者可高度怀疑为非小细胞肺癌(NSCLC)和鳞状细胞癌。
非小细胞肺癌相关抗原21-1是相对较新的肿瘤标志物,用抗细胞角蛋白19片段的两个单克隆抗体进行测定。免疫组化研究表明,肺癌中富含细胞角蛋白19片段,非小细胞肺癌相关抗原21-1是非小细胞肺癌较灵敏的肿瘤标志物。
胃泌素释放肽前体是激素胃泌肽的前体,人类的胃泌肽主要存在于胃肠道、呼吸道和中枢神经系统,一些研究认为,小细胞肺癌的肿瘤细胞释放胃泌素释放肽前体,并可刺激小细胞肺癌生长。
总体来看,肿瘤标志物浓度高可反应肿瘤患者病情的发展,提示预后不良。肿瘤标志物的浓度缓慢或中速增高并不排除肿瘤的恶化或发展。手术后肿瘤标志物水平升高提示有残留肿瘤存在和治疗无效。
3. 乳腺癌的筛查和肿瘤标志物
目前,美国患乳腺癌的妇女已超过100万人,我国女性乳腺癌的发生率也在逐年升高。随着乳腺癌的诊断和治疗水平的提高,乳腺癌患者的病情是能够得到有限的控制。可通过一些筛查方法像乳房自我检查、乳房X线钼靶检查使很多乳腺癌能够在早期被发现。但肿瘤标志物在乳腺癌的筛查上意义不大,但是可为患者的临床诊治提供一些有用的信息,主要用于治疗方案的选择和病程的监控。
雌激素/孕激素受体(EG/PR)是乳腺癌的组织肿瘤标志物,是激素治疗效果的预测指标。一般而言,雌激素受体阳性的乳癌患者比雌激素受体阴性的患者预后要好。美国临床肿瘤学会的临床应用准则认为:应对绝经前和绝经后乳腺癌患者雌激素和孕激素受体的水平进行测量,以判断患者的预后。
CA15-3和BR27,29,CA15-3是高分子量的黏蛋白,乳腺癌黏蛋白的肿瘤标志物还包BR27,29、CA-549、MCA等。这些黏蛋白具有相似的灵敏度和特异性,因此,使用一种以上的黏蛋白肿瘤标志物并不能提供更多的信息。美国FDA只批准了用CA15-3和BR27,29来判断乳腺癌的进展与转移。临床应用的结果证实有60%~80%乳腺癌转移患者CA15-3水平会升高,研究结果也表明,CA15-3可用于乳腺癌患者治疗过程中病情的进展和消退的监测。欧洲肿瘤标志物专家组(EGTM)和一些研究小组报道,在临床上同时使用CA15-3和CEA比单独使用CA15-3能够检测出更多的早期复发患者。
美国癌症学会(ACS)对于乳腺癌筛查的建议:①大于20岁的女性定期进行乳腺自查,这是早期发现乳腺癌的关键,自查最好在每次月经结束4~7天时进行。②大于40岁女性每年做一次乳腺钼靶X光检查。③对有家族遗传史的个体,可以进行遗传性高发乳腺癌相关基因和标志物的检查,以了解自己的高危程度。
4. 宫颈癌的筛查和肿瘤标志物
全世界约有4.4亿的人受到乳头瘤病毒(HPV)的感染,每年至少有50万的妇女被诊断为子宫颈癌,是目前已知的由病毒直接引起的癌症即宫颈癌。99%的宫颈癌患者可以查到HPV,而HPV阴性者几乎不会发生宫颈癌。因此只要对HPV感染早发现、早诊断、早治疗,宫颈癌完全是可以预防的。
HPV是一种常见的病毒,有100多种亚型,多数相对无害。高风险HPV包括16、18、31、33、45、51、56、58、61等,尤其是HPV16、HPV18可导致60%的宫颈癌。
女性在30岁以前感染HPV是较常见的,多数会被清除,如果到了30岁还未被清除,或再有高危HPV感染,得宫颈癌的机会就很大。由于从癌前病变到原位癌要经过差不多10年的时间,因此,大于21岁的结婚女性每年做一次细胞学涂片或液基薄层细胞学检查,大于30岁的女性每3年做一次HPV-DNA检查。
宫颈癌的肿瘤标志物:鳞状细胞癌相关抗原(SCC)、癌胚抗原(CEA)、人绒毛膜促性腺激素(HCG)、组织多肽抗原和CYRA21-1。
鳞状细胞癌相关抗原(SCC)不是特异性的宫颈癌肿瘤标志物,许多类型的鳞状细胞癌,包括皮肤癌、肺癌、头颈癌、食管癌、膀胱癌、阴茎和肛门癌等都可出现阳性。良性皮肤病、肺病和肾功能障碍等也会引起SCC水平的升高。有研究发现,76%的病例中,SCC持续升高提示疾病的发展或复发。因此宫颈癌患者,每3个月检测一次血清SCC,有助于决定其治疗方案。
5. 卵巢癌的筛查和肿瘤标志物
大部分卵巢癌都属于腹腔的上皮细胞肿瘤,其余多为生殖细胞肿瘤或性腺基质癌,由于早期症状不明显,70%的患者在发现时就已经是晚期了。目前尚无有效的方法对无症状的妇女进行卵巢癌的筛查,用CA125进行筛查的主要问题是对早期疾病缺乏灵敏度和特异性。
大部分专家认为:有遗传性卵巢癌家族史的妇女每年至少做一次CA125联合阴道超声检查,以早期发现卵巢癌。CA125对绝经后妇女的良性和恶性盆腔肿块的鉴别诊断很有帮助。绝经后有盆腔肿块的妇女,血清CA125水平显著升高者应立即请外科医生进行腹部全面检查或手术。
在术后以及化疗过程中,CA125的水平可作为独立的预后因子,一般每3个月检测一次,若CA125高于基础水平2倍以上时,应进一步做物理和影像学检查。
6. 结肠直肠癌的筛查和肿瘤标志物
结肠直肠癌是癌症死亡主要原因之一,早期诊断结肠直肠癌的5年存活率可达90%,因此,早期筛查对于结肠直肠癌的控制极为重要。
美国癌症协会在20年前就提倡进行结肠直肠癌的筛查并颁布了早期诊断的指导原则。目前多个国际组织提出:50岁或50岁以上的成人,每年进行一次大便隐血检测或大便DNA检测,每5年进行一次乙状结肠镜检查或钡灌肠检查。乙状结肠镜检查被认为是结肠直肠肿瘤最可信的肿瘤检查方法,结合便隐血可以更有效地检查出结肠肿瘤。
结肠直肠癌高危人群包括:家族性息肉腺瘤患者、遗传性非息肉直肠癌患者或有癌症家族史的个体。大多数结肠直肠癌起源于早期息肉腺瘤,发展成为恶性肿瘤需要10~12年时间,因此建议有家族史的人从50岁起进行筛查。
目前结肠直肠癌的筛检率很低,要提高公众意识,进行有效的结肠直肠癌筛查。
CEA测定在结肠直肠癌患者外科手术前进行,有助于确定治疗方案。也可以在治疗过程中进行CEA的检测以对治疗应答和病情的发展进行监控,对于Ⅱ、Ⅲ期结肠直肠癌患者治疗后应每3个月检查一次,至少3年。
7. 前列腺癌的筛查和肿瘤标志物
前列腺癌是许多西方国家最常见的男性癌症,在我国老年男性中也有一定的发病率。前列腺特异性抗原(PAS)是前列腺癌最重要的标志物,具有器官特异性。在临床得到广泛应用。但PSA几乎与所有前列腺疾病相关,在良性前列腺增生和前列腺炎中PSA也升高,因此就对PSA是否用于前列腺癌筛查引起了争议。美国临床生化学会出版的《2008年肿瘤标志物临床应用指南》就用PSA进行前列腺癌筛查做了修改,要等到2018年一个国际合作科研结果出来后再做决定(表1.7、表1.8)。
表1.7 部分肿瘤标志物与常见肿瘤相关性
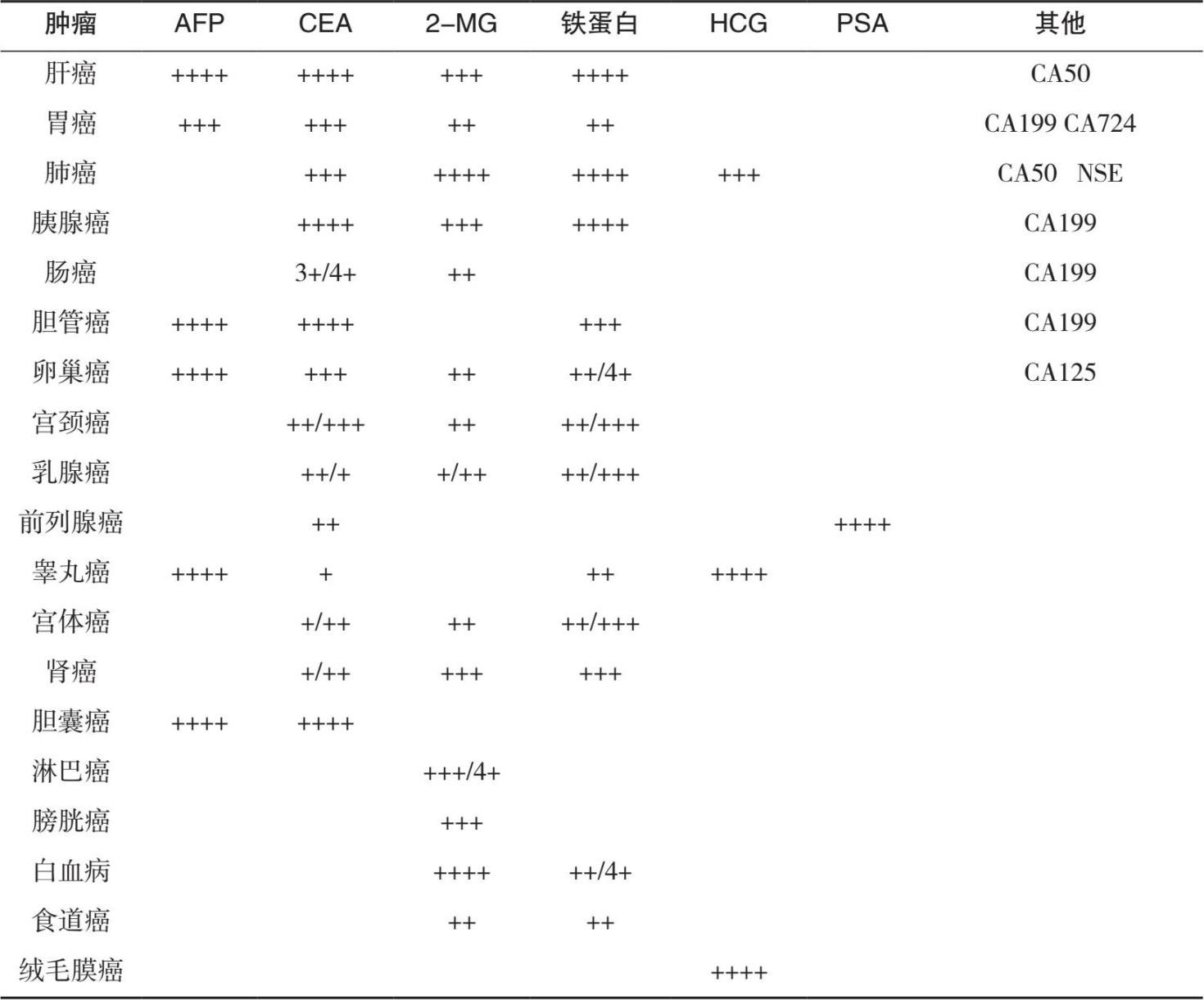
备注:+>30%;++30%~50%;+++ 50%~70%;++++>70%
表1.8 肿瘤标志物主诊及阳性顺位

8. 肿瘤标志物联合应用
一种肿瘤可分泌多种肿瘤标志物,而不同的肿瘤标志物的不同组织类型可有相同的肿瘤标志物,而且在不同的肿瘤患者体内,肿瘤标志物的质和量变化也较大。因此,单独检测一种肿瘤标志物,可能会因为测定方法的灵敏度不够而出现假阴性,联合检测多种肿瘤标志物有利于提高检出的阳性率。为此,选择一些特异性强、可以互补的肿瘤标志物联合测定,对提高肿瘤的检出率是有价值的(见表1.9)。
表1.9 肿瘤标志物联合应用

[1] 董志伟,乔友林,李连弟,等.中国癌症控制策略研究报告[J].中国肿瘤,2002,11(5):250-260.
[2] 玄基泽,陈丹,时畅,等.大连地区神经内分泌肿瘤的流行病学及临床病理分析[J].中国癌症杂志,2014,(2):146-150.
[3] 陈海棠,曹广文。遗传流行病学在肿瘤病因研究中的应用[J].肿瘤,2007,27(5):412-414.
[4] 李连弟,饶克勤,张思维,等.中国12市县1993—1997年肿瘤发病和死亡登记资料统计分析[J].中国肿瘤,2002,11(9):497-507.
[5] 李亮,边寰,张伟,等.中枢神经系统神经上皮细胞肿瘤的流行病学研究[J].中华神经外科疾病研究杂志,2013,12(5):435-438.
[6] 刘恩菊,项永兵,金凡,等.上海市区恶性肿瘤发病趋势分析(1972—1999年)[J].肿瘤,2004,24(1):11-15.
[7] 蔡琳,Binh Yang,Donald M.Parkin,等。亚太若干地区恶性肿瘤流行趋势分析[J].肿瘤,2004,24(5):422-426.
[8] 游伟程,林东昕。肿瘤流行病学和病因学研究对转化医学的重要贡献[J].中华预防医学杂志,2011,45(7):579-580.
[9] 黄朝,陈晓品。老年肿瘤的流行病学及治疗前评估[C].第二届内分泌外科学术研讨会论文集.2009:1-6.
[10] 张思维,陈万青,孔灵芝,等.中国部分市县2003年恶性肿瘤发病年度报告[J].中国肿瘤,2007,16(7):494-507.
[11] 陈红姗,王玉栋,刘巍,等.癌症相关性疲劳流行病学及发病机制研究进展[J].国际肿瘤学杂志,2014,41(3):187-190.
[12] 薛开先。肿瘤分子和基因组流行病学的研究进展[J].国外医学(遗传学分册),2002,25(4):185-188.
[13] 陈万青,张思维,郑荣寿,等.中国肿瘤登记地区2007年肿瘤发病和死亡分析[J].中国肿瘤,2011,20(3):162-169.
[14] 张开金,李学信。肿瘤描述流行病学[J].肿瘤防治杂志,2001,8(4):337-341.
[15] 吴菲,林国桢,张晋昕,等.我国恶性肿瘤发病现状及趋势[J].中国肿瘤,2012,21(2):81-85.
[16] Woehrer,A.Brain tumor epidemiology in Austria and the Austrian Brain Tumor Registry[J].Clinical neuropathology,2013,32(4):269-285.
[17] Rayna K. Matsuno,Mark E. Sherman,Kala Visvanathan, et al.Agreement for tumor grade of ovarian carcinoma:analysis of archival tissues from the surveillance,epidemiology,and end results residual tissue repository[J].Cancer causes and control: CCC,2013,24(4):749-757.
[18] Vasdev,N.,Moon,A.,Thorpe,A.C. et al.Classification,epidemiology and therapies for testicular germ cell tumours[J].The international journal of developmental biology,2013,57(2/4):133-139.
[19] Morikawa,T.,Kuchiba,A.,Liao,X., et al.Tumor TP53 expression status,body mass index and prognosis in colorectal cancer[J].International Journal of Cancer =: Journal International du Cancer,2012,131(5):1169-1178.
[20] Hoffman A,Blocker T,Dubielzig R, et al.Feline periocular peripheral nerve sheath tumor: a case series[J].Veterinary Ophthalmology,2005,8(3):153-158.
[21] Schumacher,F.R.,Wang,Z.,Skotheim,R.I. et al.Testicular germ cell tumor susceptibility associated with the UCK2 locus on chromosome 1q23[J].Human Molecular Genetics,2013,22(13):2748-2753.
[22] Ali,A.N.,Diaz,R.,Shu,H.-K. et al.A Surveillance,Epidemiology and End Results (SEER) program comparison of adult and pediatric Wilms' tumor[J].Cancer: A Journal of the American Cancer Society,2012,118(9):2541-2551.
[23] Augustine,M.M.,Fong,Y..Epidemiology and risk factors of biliary tract and primary liver tumors[J].Surgical oncology clinics of North America,2014,23(2):171-188.
[24] Feldman,D.R.,Voss,M.H.,Jacobsen,E.P. et al.Clinical features,presentation,and tolerance of platinum-based chemotherapy in germ cell tumor patients 50 years of age and older[J].Cancer: A Journal of the American Cancer Society,2013,119(14):2574-2581.
[25] Hauso O,Gustafsson BI,Kidd M, et al.Neuroendocrine tumor epidemiology: contrasting Norway and North America.[J].Cancer: A Journal of the American Cancer Society,2008,113(10):2655-2664.
[26] Huang,S.,Shao,K.,Kuang,Y. et al.Tumor targeting and microenvironment-responsive nanoparticles for gene delivery[J].Biomaterials,2013,34(21):5294-5302.
[27] Tian,H.,Lin,L.,Jiao,Z. et al.Polylysine-modified polyethylenimine inducing tumor apoptosis as an efficient gene carrier[J].Journal of Controlled Release: Official Journal of the Controlled Release Society,2013,172(2):410-418.
[28] A. Zibakhsh,M. Saniee Abadeh.Gene selection for cancer tumor detection using a novel memetic algorithm with a multi-view fitness function[J].Engineering Applications of Artificial Intelligence: The International Journal of Intelligent Real-Time Automation,2013,26(4):1274-1281.
[29] Kang JH,Toita R,Katayama Y, et al.Bio and nanotechnological strategies for tumor-targeted gene therapy[J].Biotechnology Advances: An International Review Journal,2010,28(6):757-763.
[30] Xu B,Zeng DQ,Wu Y, et al.Tumor Suppressor Menin Represses Paired Box Gene 2 Expression via Wilms Tumor Suppressor Protein-Polycomb Group Complex.[J].The Journal of biological chemistry,2011,286(16):13937-13944.
[31] Han,K.,Chen,S.,Chen,W.-H. et al.Synergistic gene and drug tumor therapy using a chimeric peptide[J].Biomaterials,2013,34(19):4680-4689.
[32] Murata N,Takashima Y,Toyoshima K, et al.Anti-tumor effects of anti-VEGF siRNA encapsulated with PLGA microspheres in mice[J].Journal of Controlled Release: Official Journal of the Controlled Release Society,2008,126(3):246-254.
(周欣)