




 第八节
第八节
支气管肺发育不良(BPD)是早产儿常见的慢性呼吸系统疾病,具有独特的临床、组织学及影像学特征。由于该病需辅助用氧时间长,病死率高,存活者常遗留高反应性气道疾病、反复下呼吸道感染、喂养困难、生长发育迟缓等问题,严重影响了早产儿的预后及生存质量,是新生儿重症监护最为棘手的问题之一。
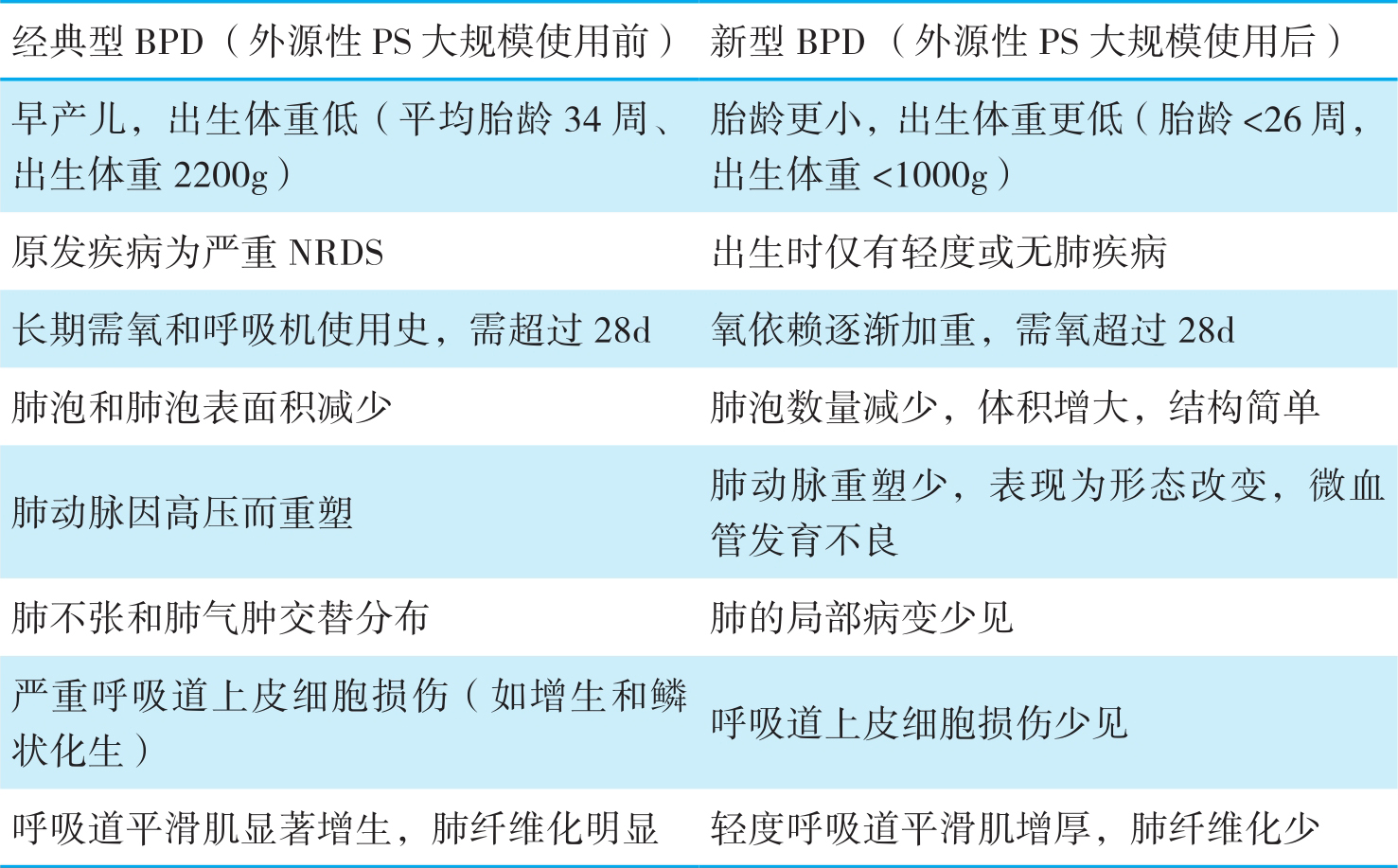
Northway等人于1967年首次报道并命名BPD,认为其是由严重呼吸窘迫综合征导致的慢性肺疾病(CLD),患该病的早产儿,在出生后28d仍需氧支持治疗,且在出生后36周时胸片有特征性改变。随着产前糖皮质激素的应用和出生后保护性通气策略的实施,尤其是外源性PS的使用,经典型BPD已很少见,取而代之的是新型BPD。美国1993—2006年出生的新生儿中,BPD发病率为4.3%。新型BPD多发生于胎龄<30周、出生体重<1200g的极不成熟早产儿,且发病率随胎龄和出生体重的增加而减少;其中,出生体重为501~750g、751~1000g、1001~1250g、1251~1500g的新生儿的发病率分别为42%、25%、11%、4%。美国多家国立卫生研究机构(NICHD/NHLBI/ORD)于2000年联合制定了新型BPD的定义和诊断标准(表1-5),经典型和新型BPD的比较见表1-6。
表1-5 BPD诊断标准
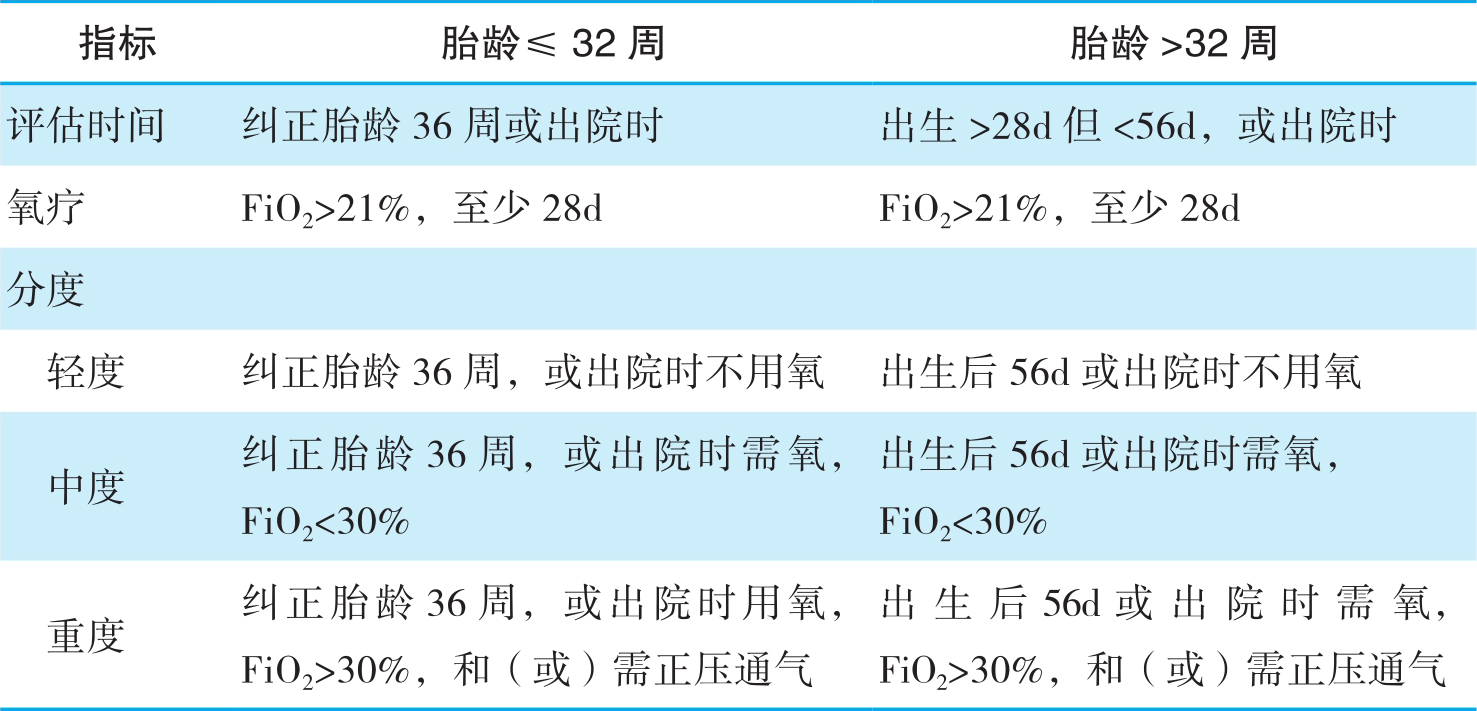
表1-6 经典型BPD与新型BPD的比较
1.遗传易感性
BPD与人类白细胞抗原-A2、基因多态性有关,可能影响肺成熟度、炎症反应的强度和纤维化倾向,保护肺免受自由基损伤的抗氧化能力、新生肺和血管组织成熟及形成肺泡的能力等。
2.肺发育不成熟
胎龄<28周的早产儿出生时,肺刚脱离小管期进入囊泡期,肺泡需要再经4~6周才能发育完善。由于肺发育不成熟,早产儿需接受更多氧疗,暴露于机械通气、高浓度氧、炎症损伤等不利环境中,易出现肺泡发育迟缓,导致BPD。
3.氧中毒
高浓度氧可引起肺水肿、炎症反应、纤维蛋白沉积及肺泡表面活性物质减少等非特异性改变,同时在体内形成高活性氧自由基,干扰细胞代谢,损害细胞结构而导致肺损伤,且高活性氧自由基为BPD发病过程中重要的炎性介质。高体积分数氧可引起炎性介质的再释放,细胞趋化作用、毛细血管通透性增加,肺血管收缩,刺激纤维细胞增殖和分泌纤维蛋白,最终导致肺纤维化。早产儿抗氧化酶系统不成熟,更易发生氧中毒导致肺损伤。
4.肺容量伤和气压伤
机械通气时,气道压或潮气量过高可引起肺泡过度扩张,毛细血管内皮、肺泡上皮细胞及基底膜破裂等机械性损伤,气管支气管树结构破坏,肺泡表面活性物质灭活,触发炎性因子瀑布反应,致使肺细支气管上皮损伤及肺泡萎陷,肺发育迟缓,肺泡数量减少。此外,早产儿肺间质和肺泡结构发育未成熟,肺的弹力纤维和结缔组织发育不全,气道顺应性高,易造成肺泡破裂,气体进入肺间质而发生肺间质气肿。
5.感染和炎性反应
感染时促炎性细胞因子如IL-β、IL-6、IL-8、肿瘤坏死因子(TNF-α)释放,肺泡通透性改变,促炎性细胞因子聚集到肺间质及肺泡间隙,活化的中性粒细胞和吞噬细胞释放大量自由基,造成肺损伤。早产儿出生后暴露于高氧、气压伤等不利环境中,进一步触发促炎性细胞因子瀑布反应,加重气道、肺血管和肺间质损伤。
6.其他
可能引起BPD的因素还包括:①胃食管反流。②维生素A和维生素E缺乏。③早期过多静脉液体输注,致肺间质水肿。④PDA引起肺血流和肺液增加,使肺功能降低,气体交换减少。
新型BPD病理改变以肺泡和肺微血管发育不良为主要特征,表现为肺泡数量减少,体积增大,肺泡结构简单化,肺微血管形态异常,而肺泡和呼吸道损伤及纤维化较轻。目前BPD病因和发病机制仍不清楚,多数学者认为其本质是在遗传易感性的基础上,各种环境因素导致发育不成熟肺的损伤及损伤后肺组织的异常修复。其中肺发育不成熟、肺损伤、损伤后异常修复是导致BPD的关键环节。
BPD的早产儿通常出生时无症状或较轻,仅需低体积分数氧或无需用氧;但随着日龄增加,症状逐渐加重,出现进行性呼吸困难、发绀、三凹征,呼吸支持程度逐渐增加。部分患儿经过一段时间的治疗可逐渐撤机或停氧,少数BPD到2岁时仍需要氧支持,极其严重者可导致呼吸衰竭甚至死亡。
BPD可分为四期:
(1)Ⅰ期以原发病为主要症状,表现为呼吸急促,动脉血气分析显示低氧血症、高碳酸血症,呼吸性酸中毒的代谢性补偿。
(2)Ⅱ期为再生期,临床需氧量明显增加,临床症状无好转,有吸气性三凹征及发绀。
(3)Ⅲ期为BPD早期,可不用呼吸机,但FiO 2 需40%~60%,严重者需依赖呼吸机。
(4)Ⅳ期为慢性BPD期,早产儿有慢性肺功能不全表现,必须依赖呼吸机生存。呼吸急促伴吸气性三凹征,听诊肺部可闻及啰音。可继发感染、肺动脉高压及肺心病等,严重者可出现死亡。
经典型BPD的胸部X线表现分为4期:①Ⅰ期,疾病早期表现与NRDS相同;②Ⅱ期,显示两肺野密度普遍增加,心缘模糊;③Ⅲ期,肺野有小圆形蜂窝透明区,早期过度膨胀;④Ⅳ期,肺野过度膨胀,伴有大的透明区域,散布有条索状致密影。
BPD可能直接从Ⅰ期到Ⅲ期,且不是所有的BPD都会发展到Ⅳ期。由于BPD病因、病理改变不同,因此多数BPD病例X线常无明显改变或仅见气潴留、肺纹理轮廓模糊、毛玻璃状改变。
与X线相比,CT发现肺结构异常的敏感性高,特征性改变包括线性和三角形胸膜下密度增高影,周围肺组织异常:呈“马赛克”衰减、肺气肿、气潴留。“马赛克”衰减是肺小呼吸道病变时高分辨率CT所显示的一种非特异性征象,表现为肺密度不均匀,“补丁状”的异常透光区与斑片状的毛玻璃密度影镶嵌存在,形似“马赛克”。
应排除非肺部原因导致的呼吸衰竭。心电图可显示肺源性心脏病时逐步恶化的右心室肥大。左心室肥大可能导致体循环压力增加。心脏超声可以显示左向右分流,也能发现肺动脉高压,氧合较好时,可以避免心力衰竭及肺动脉高压。
呼吸系统阻力增加、动力性肺顺应性降低是BPD肺功能的主要特点。出生后1年内肺功能检查显示呼出气流减少,功能残气量增加,剩余气量增加。剩余气量/总肺容量的比值增加,肺扩张剂反应、轻度-中度气流阻塞、气体潴留及气道反应增加等。
NICU的治疗目标是减少进一步的肺损伤(压力伤、容量伤、氧中毒、感染),补充营养,减少氧气使用。
呼吸支持包括适当的氧合、允许性高碳酸血症、温和的呼吸机策略。早期使用NCPAP可以降低气管插管的概率。如果能及时从机械通气过渡到CPAP,也是较好的策略。机械通气选择早产儿触发的模式、压力支持同步呼吸模式等,由早产儿触发的呼吸模式可以降低BPD。避免过度通气,保持适当的PaCO 2 (早期45~55mmHg,中晚期55~60mmHg),pH>7.25,SaO 2 90%~95%,PaO 2 50~70mmHg,尽可能采取低气道峰压(14~20cmH 2 O)、短吸气时间(0.24~0.40s)、低潮气量(3~6ml/kg)及合适的呼气末正压通气(4~6cmH 2 O)。不推荐常规使用高频通气模式,证据表明,高频通气并不能预防BPD的发生。
外源性PS可促进肺泡恢复正常,改善肺功能,减少肺损伤,缩短机械通气时间,降低BPD的严重性和病死率,但不能降低其发病率。
在最小的液体容积里浓缩出最高的能量及蛋白质,以提供足够的营养支持。BPD早产儿的能量需求是健康新生儿的1.25倍,早期主要以肠外营养为主,后期则以肠内营养为主,食物中含有10%蛋白质、40%碳水化合物及50%脂肪乳。给予能量及蛋白质的热量达140~160kcal/(kg·d),进食不足者加用肠外营养。维生素A可降低BPD的发病率,此外,还应补充维生素C、维生素D、维生素E及微量元素。如果需要限制液体量,可以增加中链及多链不饱和脂肪酸和葡萄糖聚合物的量,促进生长发育。
液体摄入可根据早产儿日龄的生理需求量适当调整(控制在每日100ml/kg),监测血清电解质并维持其在正常水平。保证每小时尿量>1ml/kg,血浆钠浓度保持在140~145mmol/L。适当使用利尿药有助于改善肺顺应性、每分通气量、肺泡通气量,减少氧的需求,缩短呼吸机应用时间。出现下列情况可使用利尿剂:①出生后1周出现呼吸机依赖,有早期BPD表现;②病程中因输入液体过多导致病情突然恶化;③肺水肿或心功能受损;④为了增加热量而加大输液量时。临床常使用呋塞米,每次0.5~1mg/kg,每周2~3次,直至能够停氧。
1.支气管扩张药
BPD早产儿具有气道高反应性的特点,β肾上腺素受体激动剂可降低气道阻力,改善通气,但迄今尚无研究提示其可预防BPD的发生;且其在心血管方面的不良反应较大(如心动过速、高血糖、高血压,甚至心律失常等),故不推荐作为预防和治疗BPD的常规用药,仅限于喘憋急性发作时雾化吸入,但不应口服给药。氨茶碱可舒张支气管平滑肌,降低气道阻力,刺激呼吸中枢,有轻度利尿作用,增进呼吸肌收缩而改善肺顺应性。剂量为每次2mg/kg,每日2次。
2.糖皮质激素
早期糖皮质激素治疗可能对部分早产儿有益,但不推荐对所有BPD早产儿或高危早产儿使用,不推荐使用大剂量糖皮质激素治疗。出生后第3~4天禁用地塞米松,尽可能避免使用糖皮质激素;若必须使用时,应尽可能小剂量和最短疗程。由于现有研究的相互矛盾性和不确定性,对BPD早产儿是否使用糖皮质激素治疗,临床医生必须权衡利弊后做出判断。对具有高BPD风险的早产儿可考虑使用短疗程糖皮质激素治疗,但做出此决定前一定要充分与早产儿家属进行沟通。
3.抗生素
BPD早产儿易合并肺部及全身感染,导致病情恶化,因此应有针对性地选择抗生素,尽量避免二重感染。可行血液、痰液培养,机械通气早产儿可行支气管肺泡灌洗液培养,以确定病原体,选择有效的抗生素治疗。
4.维生素A
出生后1个月内肌内注射维生素A 5000IU,每周3次,连续4周。
5.治疗新进展
采用多功能干细胞代替受损的细胞,以重新产生肺组织;补充人重组抗氧化酶可能是预防BPD发生的有前景的治疗方法。研究发现,氦氧混合物与氮氧混合物相比,可以减少呼吸做功,改善气体交换及长期机械通气早产儿对呼吸机辅助通气的依赖。
避免吸入过多高浓度氧,以减少BPD的发生风险,尽可能给予低流量氧气吸入。在有血氧饱和度仪监测及血气分析监测时,一般早产儿经皮测得的血氧饱和度维持在90%~95%即可。为避免早产儿对氧产生依赖,可采取低流量间断吸氧法,过渡至停止吸氧。当早产儿肺部感染得到控制后,可采取空氧混合仪低流量吸氧。早产儿在此期间若能维持正常血氧饱和度,且无发绀、气促表现,可逐渐停止吸氧。因哺乳时较用力,体能消耗大,早产儿肺部发育不良,肺换气功能受阻,引起缺氧症状,故哺乳时予以低流量吸氧,并采用间歇喂养法达到缓解缺氧症状的目的,此期若能适应,则能顺利停止吸氧。
为预防BPD的发生,对早期BPD早产儿实施营养支持是必需的,对喂养困难的早产儿应早期予以微量喂养。早期喂养即早产儿出生后24h内即可哺乳,有条件者尽量母乳喂养。母乳缺乏者选择适宜早产儿的配方乳,根据小儿胃肠耐受情况逐渐加量,乳量每日不超过20ml/kg。选择合适的喂养方式,早产儿纠正胎龄<32周时,可完全管饲喂养;纠正胎龄达到32周时,应开始训练早产儿的吸吮力,从全管饲改为部分管饲,逐步过渡至自行经口吸吮。
BPD的发生与肺部感染及呼吸机的使用密切相关,因此,加强呼吸道管理是预防BPD行之有效的办法,正确的体位和恰当的吸痰是保持呼吸道通畅的重要环节。俯卧位有助于减轻心脏对肺的压迫,缓解肺的局部受压,改善通气与血流情况,还有利于肺内分泌物的引流。若早产儿听诊肺部有痰鸣音时,应给予拍背排痰,拍背时力度要轻柔,以不引起背部摆动为宜,拍背时间宜短。注意观察早产儿面色、呼吸等情况。吸痰时压力为8~10kPa,时间不宜过长(不超过10s),不要反复多次吸引;吸痰管前端以刚超过气管导管前端为宜,避免损伤气道。积极改善通气,纠正低氧,做好呼吸道管理,及时清除呼吸道分泌物,解除气道梗阻,降低通气阻力,可缩短呼吸机的使用时间,从而降低BPD的发生风险。
BPD早产儿早期出现的并发症较多,加强基础护理尤为重要(按照早产儿常规护理进行)。同时应加强消毒隔离制度,避免医源性感染。
BPD一般发生于早产儿。早产儿住院时间长,易出现喂养困难及各种并发症,住院费用高,家属担忧早产儿的预后,承受着经济与精神的双重压力。应评估早产儿家庭的功能状况,并给予照护者心理支持。若早产儿病情稳定,可采取母婴同室,让家属与护士共同护理早产儿,护士以言传身教的方法帮助家属树立信心,并指导家属学习基础护理,如体温测量、喂养技巧、新生儿抚触及相关护理知识。