





病情 患者男,25岁,因8h前车祸致头部损伤急诊抬送入院。患者受伤当时出现意识丧失,约20min后清醒,并诉剧烈头痛,无呕吐,鼻腔内有血性液体流出,在车祸现场曾行鼻腔填塞。否认传染性疾病及家族疾病史,无药物、食物过敏史。
护理体查 意识清醒,GCS15分。体温(T)36.2℃,脉搏(P)80次/分,呼吸(R)12次/分,血压(BP)135/86mmHg(1mmHg=0.133kPa),颜面水肿,双眼睑肿胀青紫,瞳孔等大等圆、对光反应灵敏,左鼻及左外耳道有血性液体流出。颈部无抵抗感,呼吸规则,双肺呼吸音正常、无啰音及哮鸣音。心律齐、心音正常。腹部外形正常,无包块、压痛及反跳痛,肝、脾、胆囊未扪及,肾区无叩痛,肠鸣音正常,腹部无移动性包块。脊柱、外生殖器正常,浅反射及腱反射正常,双下肢肌力、肌张力正常,病理征阴性。
辅助检查 头颅CT检查结果示颅底骨折,顶骨凹陷性骨折,凹陷深度约0.5cm。实验室检查无阳性发现。
入院诊断 颅底骨折,颅顶骨骨折。
主要护理问题 继发颅内出血的可能,颅内感染的危险,知识缺乏——特殊体位的必要性。
目前主要的治疗措施 卧床休息,抗感染,观察病情变化。
颅骨有什么解剖特点?
答:颅骨是由颅盖和颅底组成的近似球形的结构,颅骨断面由外向内分别为外板、板障和内板。
(1)颅盖的解剖特点 颅盖由额骨、蝶骨、枕骨、2块颞骨、2块顶骨共7块颅骨组成(图1-1);颅骨相连接的地方有骨缝,主要有冠状缝、矢状缝、人字缝、鳞状缝。
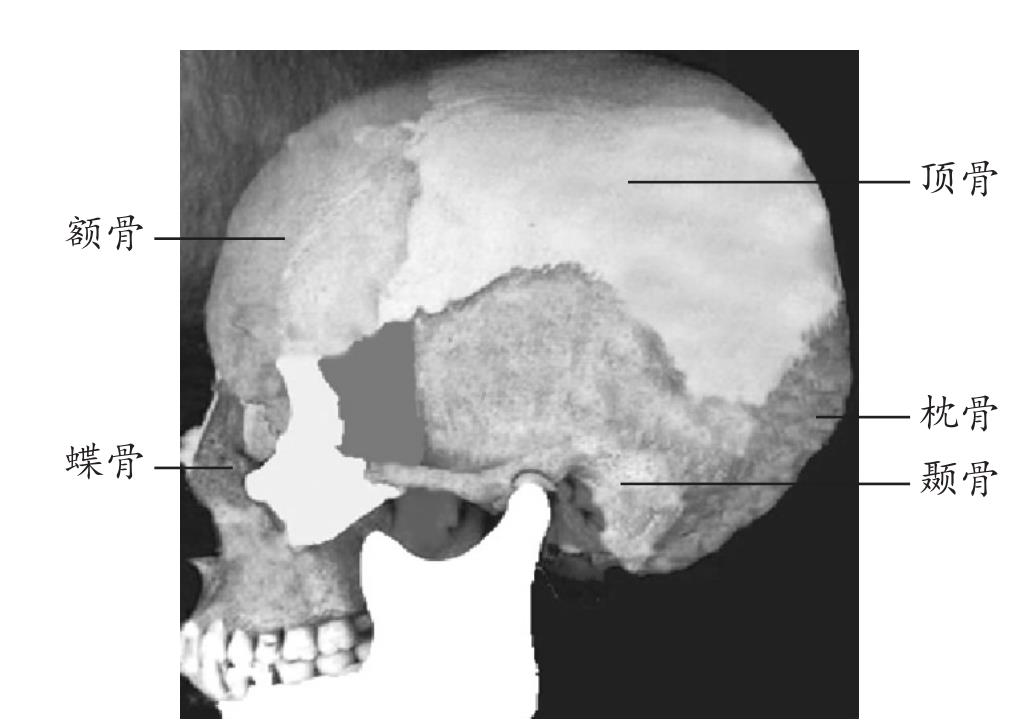
图1-1 颅顶侧面观
(2)颅底的解剖特点 颅底由额骨眶板、筛骨筛板、蝶骨(体部、小翼与大翼)、颞骨岩部、枕骨基底部组成;颅底由前向后依次为颅前窝、颅中窝、颅后窝(图1-2);颅底凹凸不平,有筛孔、视神经孔、眶上裂、圆孔、卵圆孔、棘孔、三叉神经压迹、破裂孔、内耳孔、颈静脉孔、舌下神经孔、枕骨大孔等许多骨孔,脑神经、脑血管由之出入颅腔。
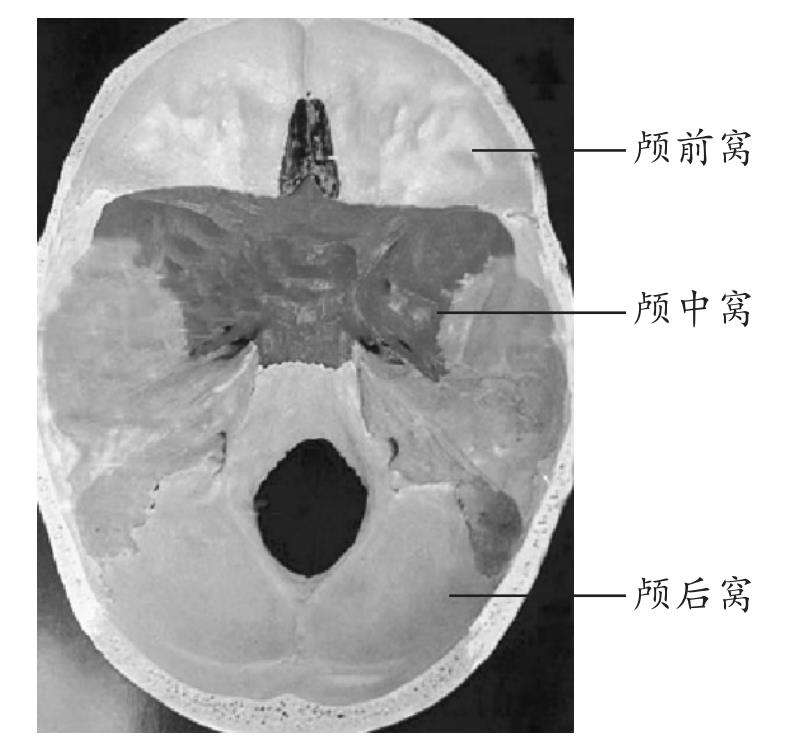
图1-2 颅底外面观
GCS的中英文全称是什么?
答:GCS是国际上通用的、由英国格拉斯哥颅脑损伤研究所的Teasdale和Jennet于1974年提出的一种颅脑损伤伤情分类法。GCS中英文全称是格拉斯哥昏迷评分(Glasgow coma scale)。
GCS评分的具体内容有哪些?
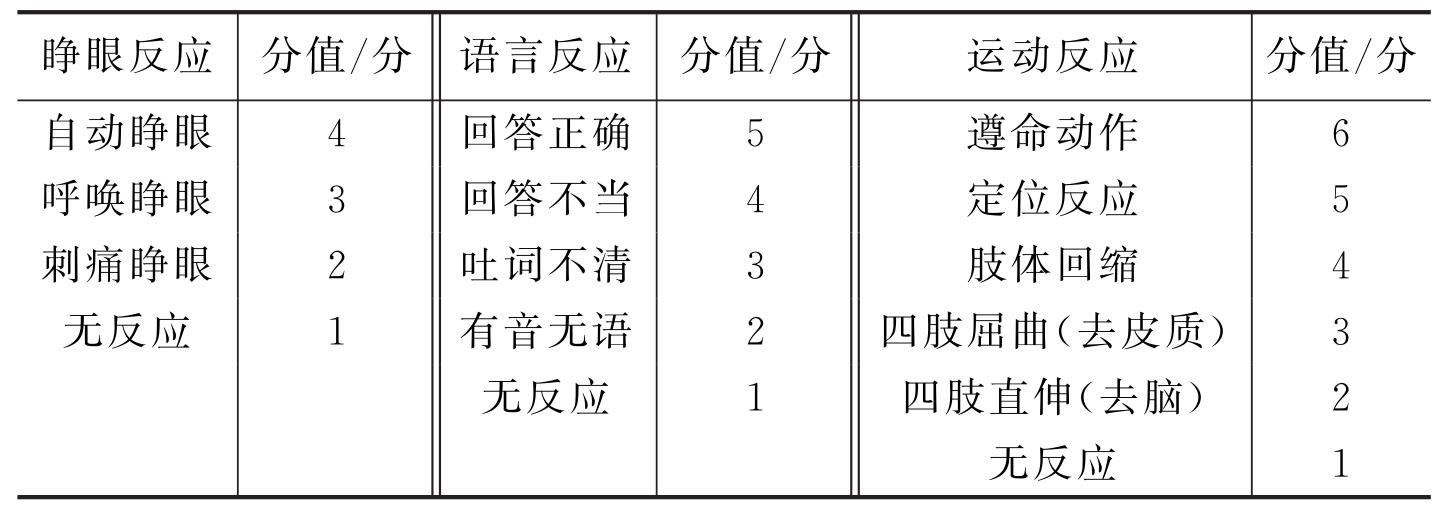
答:GCS评分为分别对患者运动(M)、言语(V)、睁眼(E)反应评分(表1-1),再累计得分,作为判断颅脑损伤严重程度的依据。轻型颅脑损伤,13~15分,伤后昏迷时间<20min;中型颅脑损伤,9~12分,昏迷时间20min至6h;重型颅脑损伤,3~8分,伤后昏迷时间>6h或伤后24h内意识恶化并昏迷>6h。
表1-1 GCS昏迷评分法
颅底骨折的主要表现有哪些?
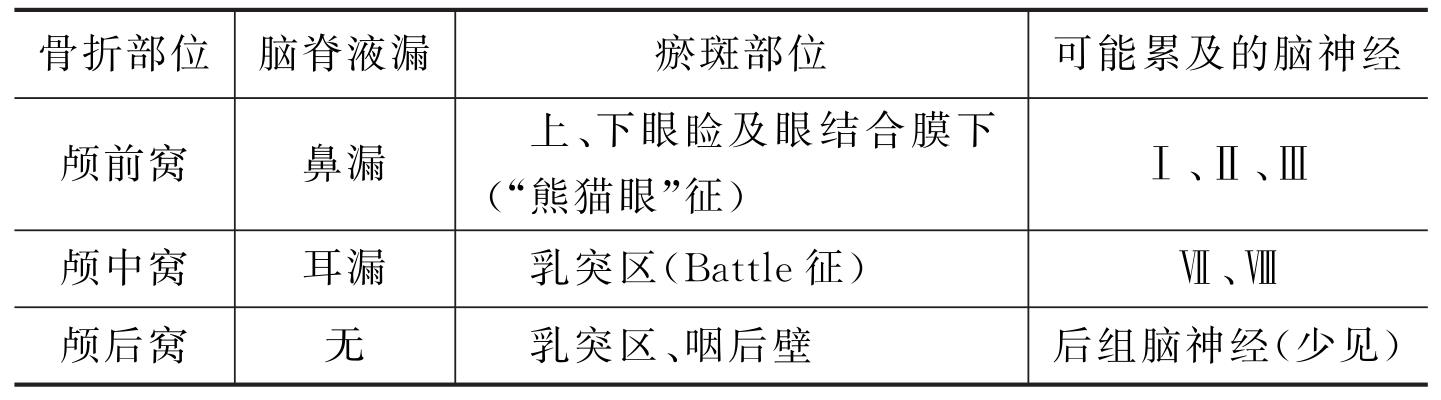
答:颅底的硬脑膜与骨贴附紧密,骨折时常被撕裂而引起脑脊液鼻漏或耳漏,成为开放性颅脑损伤。颅底骨折常因脑脊液漏而确诊,颅底骨折时因累及出入颅底的脑神经而出现相应的症状或体征,其主要表现见表1-2。
表1-2 颅底骨折的临床表现
颅骨骨折的类型有哪些?
答:颅骨在受到外力打击时,是否发生骨折以及骨折的性质和范围主要与外力作用的方向、大小与速度、致伤物、颅骨接触面积、颅骨局部的解剖特点等因素有关。如凹陷性骨折常因致伤物体积大、速度快所致;线性骨折常因致伤物体积大、速度慢所致;穿入性骨折常因致伤物体积小、速度快所致。此外,受伤时着力点的部位、患者年龄等因素也与骨折的性质有密切关系。颅骨骨折的临床意义不在于骨折本身而在于骨折可能并发脑组织、脑血管、脑神经的损伤。
颅骨骨折有以下3种分类方法。
(1)依据骨折部位分类:分为颅盖骨折、颅底骨折。
(2)依据骨折形态分类:分为凹陷性骨折、线性骨折、穿入性骨折、粉碎性骨折。其中穿入性骨折又名洞穿骨折,常见于火器伤;粉碎性骨折多为凹陷性,属于凹陷性骨折。
(3)依据外伤的性质分类:分为开放性骨折、闭合性骨折。
该患者是颅底什么部位骨折?为什么?
答:该患者为颅前窝、颅中窝骨折。其主要依据是患者有受伤史,受伤后双眼睑肿胀青紫、鼻腔及外耳道内有血性液体流出。
是否需要立即进行骨折复位手术?为什么?
答:患者目前无需进行骨折复位手术。患者顶骨凹陷骨折是脑部非重要功能区表面、无脑受压表现、凹陷深度0.5cm,无须手术复位。如果凹陷骨折位于脑重要功能区表面,有脑受压表现(如出现癫痫及意识或瞳孔改变等)或凹陷深度≥1cm,则须手术整复或摘除碎骨片。
颅底骨折一般不需要手术治疗,绝大部分患者在伤后1周内漏口常能自行愈合,极少数超过2周以上者方需行手术修补漏口。
如果你是该患者的责任护士,目前应对其采取哪些护理措施(手术前护理)?
答:(1)密切观察病情 遵医嘱监测意识、瞳孔、生命体征、肢体活动及脑脊液漏等,及时发现病情变化。
(2)体位 告知患者卧床休息,维持特定体位至脑脊液漏停止后3日(抬高床头至30°、头向左侧卧位),借重力作用使脑组织移向颅底硬脑膜裂缝处,使局部粘连愈合而封闭漏口。搬动患者或为患者翻身时,应有人扶持头部,防止头颈部扭曲或震动。
(3)饮食与营养 损伤后早期禁食,遵医嘱静脉补充营养。48h后无呕吐及颅内压增高表现可予流质,并逐渐过渡到普食。
(4)防止颅内感染
①清洁、消毒鼻前庭及外耳道,每日2次,放置无菌干棉球于外耳道,棉球渗湿随时更换,记录24h漏出液。
②严禁从鼻腔吸痰或安插胃管,禁止滴耳药、鼻滴药、冲洗和填塞耳鼻。
③遵医嘱预防性应用抗生素、破伤风抗毒素(TAT)或破伤类毒素。
④遵医嘱使用易透过血脑屏障的抗生素,注意观察药物疗效及副作用。
(5)注意有无颅内低压综合征 如果脑脊液丢失量多可引起剧烈头痛、眩晕、呕吐、厌食、反应迟钝、血压偏低等表现,这些表现提示颅内低压综合征。
(6)心理安抚与健康教育 指导正确患者面对颅骨骨折,遵医嘱合理休息。指导患者不可堵塞耳道、鼻腔,不用力屏气、排便、咳嗽等,防止发生气颅和感染。
该患者目前首优的护理问题是什么?目标是什么?该采取哪些护理措施?
答:首优的护理问题是继发颅内出血:与颅骨骨折、可能并发脑血管损伤有关。
护理的目标是及时发现和处理颅内出血。
护理的关键是密切监测意识、瞳孔及生命体征变化,及时发现出血征象,并及时报告医师处理,防止脑疝发生。具体措施如下。
(1)密切监测病情变化 应密切观察意识、瞳孔、生命体征及肢体活动情况,一旦患者出现下列任一表现应高度警惕颅内出血:剧烈头痛、呕吐、躁动不安等颅内压增高表现;嗜睡、昏睡甚至昏迷的渐进性意识障碍;一侧瞳孔散大,对光反应迟钝;血压增高、脉搏缓慢、呼吸深慢、体温上升等生命体征改变;肢体肌力下降等。
(2)一旦患者发生颅内出血,应立即报告医师并协助采取如下急救措施,防止病情恶化。
①脱水降颅内压:快速静脉推注或滴注20%甘露醇100~200ml,以迅速提高血浆渗透压,使脑组织水分向血浆转移,降低颅内压,控制脑疝的进一步发展。
②防止窒息:患者意识障碍,丧失正常的咳嗽反射和吞咽功能,呼吸道分泌物不能主动排除,血液、脑脊液及呕吐物可逆流进入呼吸道,引起呼吸道梗阻,应将头偏向一侧,防止分泌物、呕吐物进入呼吸道,必要时负压吸痰,防止呼吸道梗阻。
③立即高流量输氧:通过吸氧改善脑的血氧供应,从而减轻脑缺氧及脑水肿。吸入氧流量为2~4L/min。
④立即完善术前准备:遵医嘱采血配血、备头皮、做抗生素皮试等,协助CT检查及行急诊开颅探查手术。
该患者入院4h后,护士在观察病情时,发现其为昏睡状态,躁动,GCS评分12分,左侧瞳孔3mm、对光反应迟钝,右侧瞳孔2mm、对光反应灵敏,T37℃,P60次/分,R10次/分,BP145/89mmHg,右下肢肌张力增加等病情变化,头颅CT检查结果示左侧颞叶硬膜外血肿。诊断为左侧颞叶硬膜外血肿、颞叶沟回疝,行急诊开颅探查血肿清除术,手术后麻醉未清醒,瞳孔等大等圆、对光反应灵敏,生命体征平稳,留置导尿管,医嘱予以降低颅内压(脱水、激素、输氧等)、镇静及抗癫痫、抗感染、促神经功能恢复、对症治疗及营养支持治疗。
为什么诊断该患者发生左侧硬膜外血肿?
答:患者受伤后出现典型原始昏迷清醒昏迷的意识改变过程,即中间清醒期;左侧瞳孔散大及对光反应迟钝、右下肢肌张力增加;头颅CT检查结果亦提示左侧颞叶硬膜外血肿。
什么是肌张力?患者为什么出现肌张力增高?
答:肌张力是指肌肉静止时的肌肉紧张度。检查时令患者肢体放松、不用力,检查者将其肢体在肘部或膝部作被动运动,正常人能感到一定的阻力,如阻力增强即为肌张力增高(肌肉较硬)。如阻力减弱或消失称为肌张力降低(肌肉弛缓、柔软)(图1-3)。
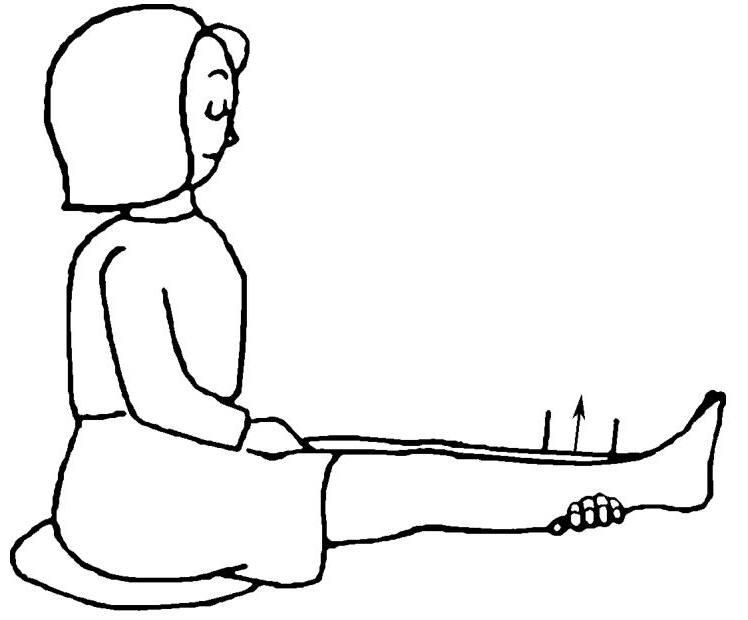
图1-3 下肢肌张力检查(钟摆试验)
当颅内压增高导致锥体束受压时出现痉挛性肌张力增高(上肢的屈肌和下肢的伸肌张力增高),且呈折刀样增高,对侧肢体偏瘫,腿反射活跃,病理反射阳性。
如果护士没有及时发现患者病情变化,将导致什么后果?
答:当左侧硬膜外血肿引起颅内压进行性增高时,由于脑干和患侧大脑半球向对侧移位受限,使颞叶沟回疝入小脑幕切迹而形成颞叶沟回疝,危及患者生命。
手术后患者的主要护理问题有哪些?
答:患者手术后的主要护理问题有:潜在并发症(脑疝)、清理呼吸道无效、营养失调(低于机体需要量)、自理缺陷、有皮肤完整性受损的危险、有植物生存的可能、潜在并发症(感染)、应激性溃疡、癫痫。
什么是颞叶沟回疝?颞叶沟回疝的主要表现有哪些?
答:颞叶沟回疝又称小脑幕切迹疝,是指大脑半球底部近中线结构如颞叶的沟回等脑组织移位,疝入脚间池而形成的脑疝(图1-4)。其主要表现有以下几点。
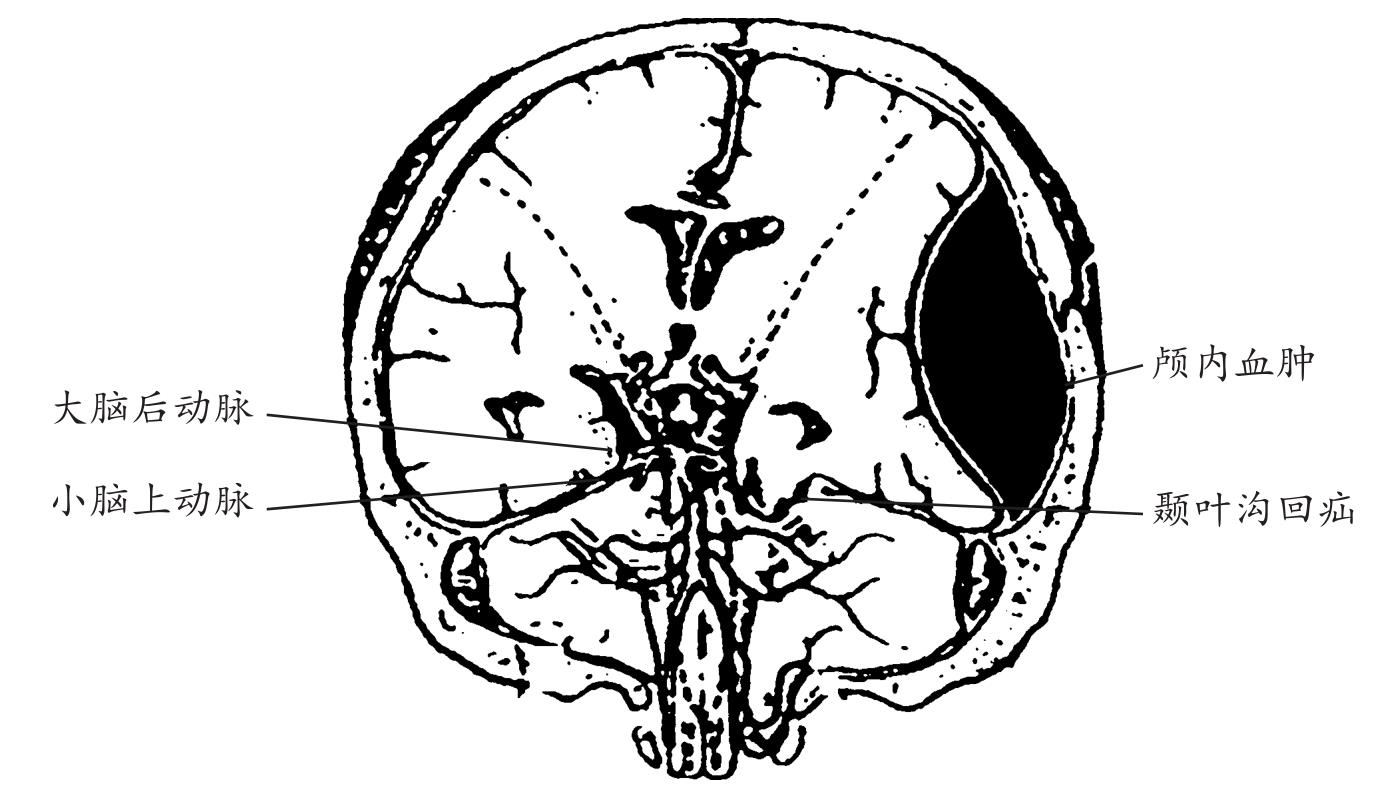
图1-4 颞叶沟回疝
(1)颅内压增高 剧烈头痛、反复呕吐、躁动不安。
(2)进行性意识障碍 患者出现由嗜睡、昏睡到浅昏迷、昏迷的渐进性意识障碍,或表现为意识障碍加重。
(3)瞳孔变化 由于同侧动眼神经受到大脑后动脉的嵌压,该侧瞳孔初期先有短暂缩小,继而出现进行性散大,对光反应迟钝、消失,伴上睑下垂及眼球外斜。脑疝晚期双侧瞳孔散大,对光反应消失。
(4)生命体征改变 出现颅内高压代偿征象(Cushing征),即血压增高、脉搏缓慢洪大、呼吸深慢、体温上升等生命体征改变;脑疝晚期,由于生命中枢衰竭,则出现血压和体温下降、脉搏细数、潮式呼吸或叹息样呼吸;最后呼吸停止,继而心搏停止。
(5)对侧肢体瘫痪 颞叶沟回直接压迫大脑脚,使锥体束受累,引起对侧肢体出逐渐加重的上级神经元瘫痪。
遵医嘱用20%甘露醇溶液脱水治疗时应注意什么?
答:甘露醇溶液主要通过升高血浆渗透压,使组织脱水,降低颅内压。由于甘露醇经肾小球滤过,几乎不被肾小管再吸收,在肾小管保持足够的水分以维持其渗透压,导致水和电解质经肾脏排出体外,而产生脱水及利尿作用。因此,使用甘露醇溶液过程中除了应快速静脉注射或滴注、避免漏出血管导致组织损伤外,还应注意监测水电解质,防止水电解质平衡紊乱。当患者心功能不全、因脱水而尿少时,除非危及生命,一般不宜用。
该患者手术后如何护理?
答:(1)密切观察病情 为及时发现手术后继发脑水肿或再出血,防止发生脑疝,应密切观察和动态分析病情。
①意识观察过程中,判断意识状态是好转还是恶化。当意识障碍加重,应立即报告医师。
②观察两侧瞳孔形状、大小及对光反应,两侧眼睑大小是否异常、有无上睑下垂,当出现瞳孔散大、对光反应迟钝或消失应警惕继发颅内出血或脑水肿。
③观察生命体征时应先测呼吸,再测脉搏,后测血压,以免患者躁动干扰对测量值的判断。注意呼吸节律、深浅,有无脉搏洪大有力或脉搏细弱,脉压有无波动。及时发现气道梗阻、颅内压增高导致的生命体征异常。
④观察肢体肌力、肌张力,了解有无大脑皮质运动区损伤、脑干损伤的表现。
(2)输氧,保持呼吸道通畅 及时吸痰,有效清除呼吸道分泌物,必要时协助医师行气管切开术,改善患者缺氧状态。
(3)卧位 全麻未清醒时取平卧位,头偏向健侧以免伤口受压。清醒后血压平稳者则抬高床头15°~30°,以利静脉回流;伴有呕吐,咳嗽、吞咽障碍时,宜取头侧卧位,以利口腔及气道分泌物引流,防止误吸和窒息。
(4)饮食 麻醉清醒后4~6h无呕吐、吞咽功能良好则可予米粥等流质,并逐渐由流质、半流质过渡到普食;如果患者术后未清醒或吞咽功能障碍,应给予管饲流质;胃肠内营养不能满足机体需要时,遵医嘱静脉补充营养。
(5)安全及生活护理 使用护栏及约束带保护患者,防止坠床。保持床单位清洁干燥,每2h翻身1次,每日擦浴1次、口腔护理2次、会阴护理2次。
(6)用药护理 遵医嘱用药,并注意药物疗效及副作用。
(7)预防护理并发症
①压疮:注意防止头部、骶尾部、足跟等部位受压,及时翻身,保持全身清洁,必要时使用气垫床、减压敷贴保护局部。
②泌尿系感染:留置导尿管过程中一般夹闭尿管3~4h后开放尿管10min,以训练膀胱功能,但在使用强力脱水剂期间,应缩短开放尿管间隔时间。晨晚间护理时注意加强会阴部护理。
③肢体畸形:保持患者肢体功能位置,用软枕支撑足部,每日进行肢体运动2~3次。
当患者出现呕吐时怎么办?
答:患者呕吐时应立即协助头偏向健侧卧位,防止误吸及呼吸道梗阻;注意观察呕吐物的性质及量,并排除颅内压增高或消化道应激性溃疡所致的呕吐。
患者躁动时应如何护理?
答:患者躁动时,应防止发生意外伤害,应适当约束、加护栏以防坠床,必要时专人守护;修剪患者指甲、必要时戴手套以防抓伤;协助改变体位,加强生活护理,保持床被平整,以免皮肤擦伤。同时应分析患者躁动的原因:是否为脑水肿或颅内再发出血所致的颅内高压、呼吸道不通畅引起的缺氧、尿潴留引起膀胱过度充盈、呕吐物或大小便浸渍了衣被、卧姿不适和瘫痪肢体受压以及冷、热、痛、痒、饥饿等刺激所致。
如果患者出院时遗留右下肢瘫痪,责任护士应做哪些出院指导?
答:(1)饮食指导 进食高热量、高蛋白(鱼、肉、鸡蛋、牛奶、豆奶)、富含纤维素(韭菜、芹菜等)、富含维生素(新鲜蔬菜、水果)的饮食,以增强机体抵抗力,促进康复。
(2)休息与活动 为患者制订康复计划,鼓励患者尽可能自理日常生活,劳逸结合,进行力所能及的活动,鼓励进行下肢髋关节(图1-5、图1-6)、膝关节(图1-7)、踝关节(图1-8)及足趾(图1-9)活动范围与体能锻炼。
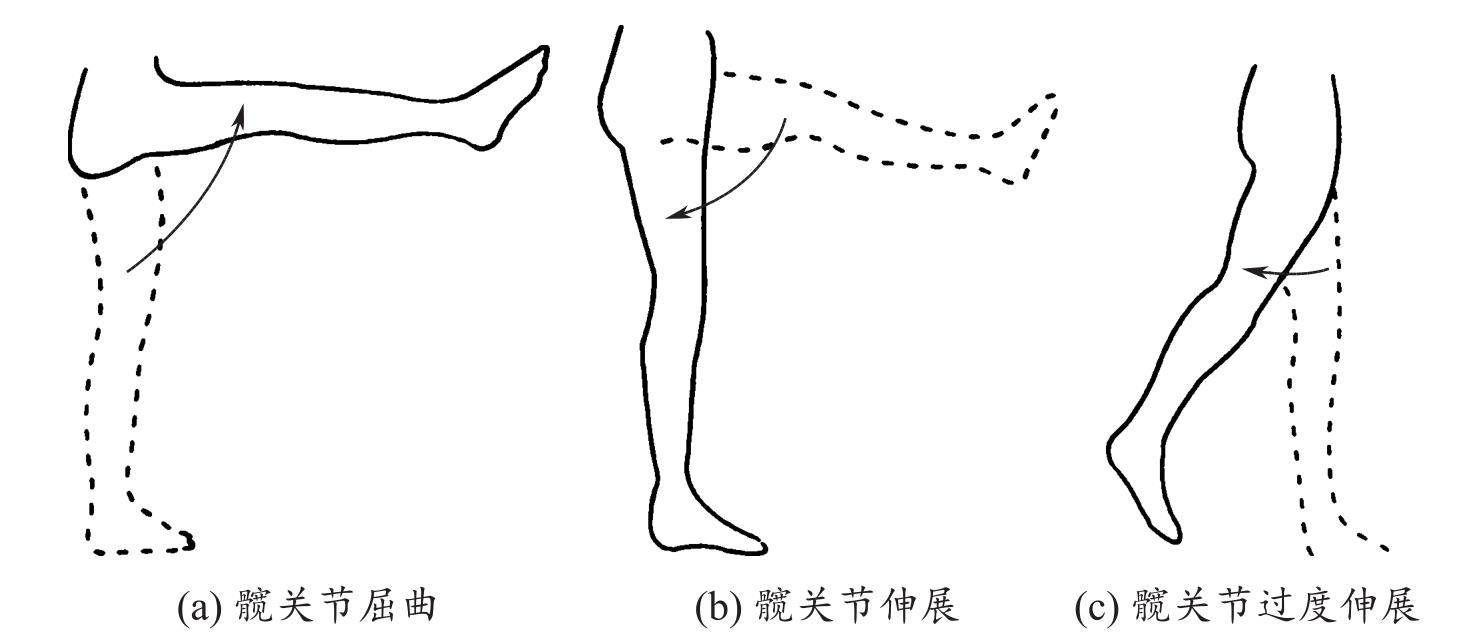
图1-5 髋关节活动范围
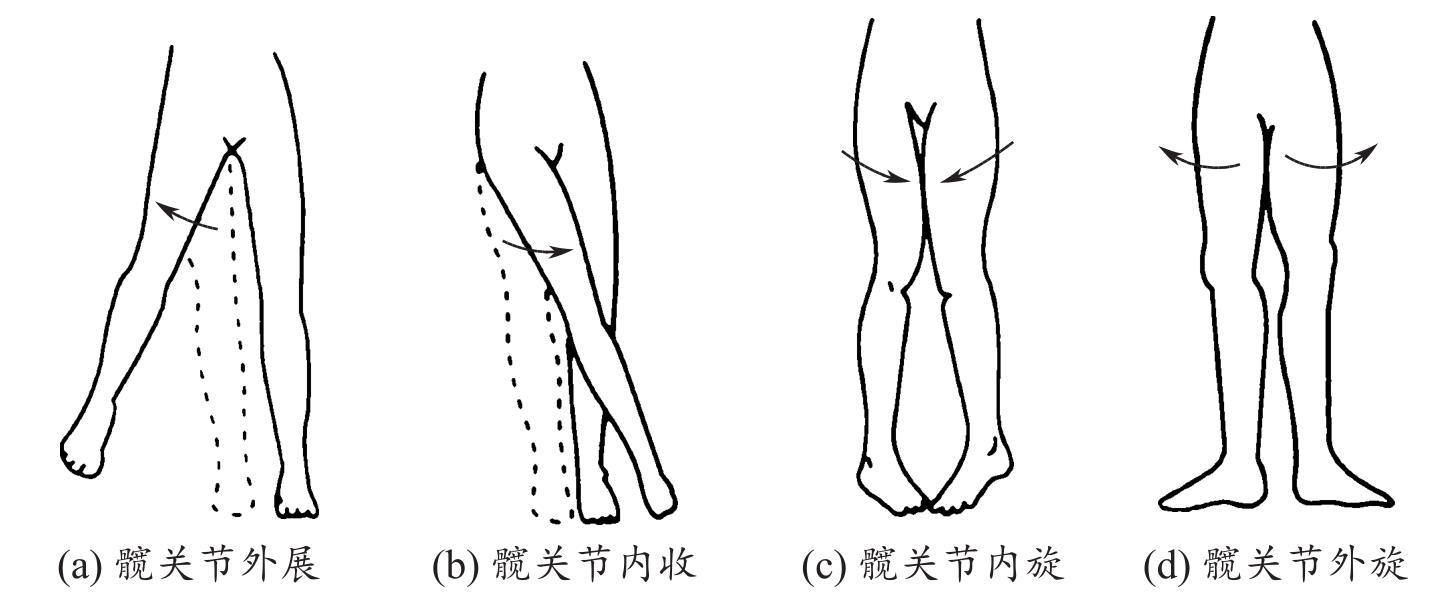
图1-6 髋关节活动范围
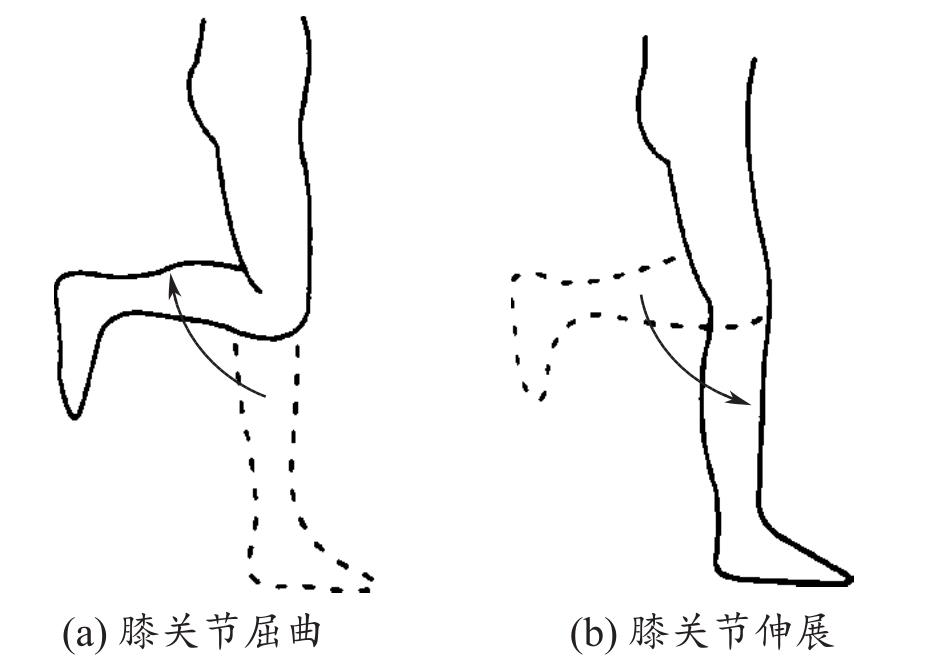
图1-7 膝关节活动范围
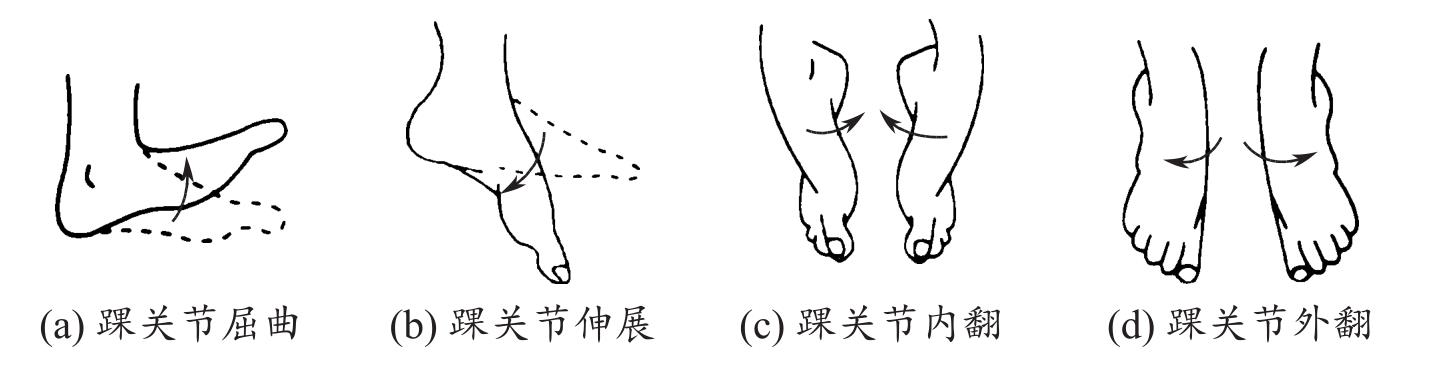
图1-8 踝关节活动范围
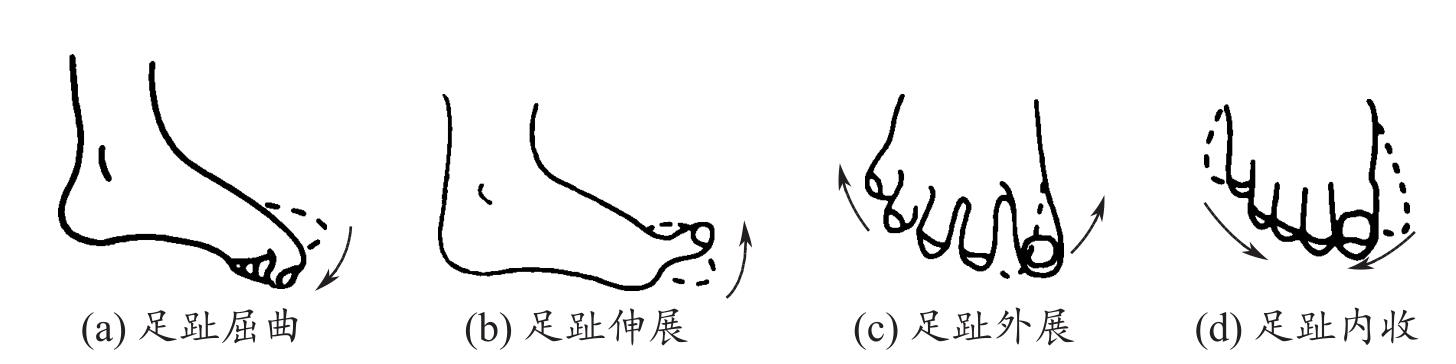
图1-9 足趾活动范围
(3)用药指导 遵医嘱按时按量服药,不要随意停药或减量。
(4)洗头 头部伤口愈合15天至1个月后洗头。
(5)心理指导 鼓励患者积极地进行康复训练,指导亲友应关心、鼓励患者,以树立康复的信心,建立健康的人格,提高其生活质量。
(6)复诊指导 3~6个月后携影像学资料、诊疗卡及病历来院复诊。如原有症状加重,出现头痛、呕吐、抽搐、手术部位感染等,应及时来院就诊。
颅骨骨折在颅脑损伤患者中比较多见,其危害在于可能同时并发或继发脑膜、脑、脑神经和颅内血管的损伤。为了防止这类损伤导致病情加重而危及患者生命,在临床护理过程中,我们应特别注意密切观察、发现、处理病情,最大限度地降低神经功能损害,提高患者生活质量。
(1)预防发生脑疝 患者一旦发生病情变化,应立即采取脱水降低颅内压、输氧保持呼吸道通畅、紧急手术准备等急救措施控制病情。
(2)防止继发颅内感染 保持合适体位,防止脑脊液逆行感染,遵医嘱合理使用抗生素。
(3)落实安全护理及生活护理 防止压疮、坠床、泌尿系感染、肢体挛缩畸形等并发症发生。
(4)关注患者生存质量 做好健康指导,指导进行康复运动,促进患者身心康复。
(徐德保)